Sehstörungen

Mückenschwarm vor dem Auge: Glaskörperabhebung und Netzhautdefekt sind mögliche Ursachen
© W&B/Martina Ibelherr
Wer plötzlich helle Schlieren oder kleine dunkle Punkte sieht, die bei Augenbewegungen wegschwimmen, ist alarmiert. Häufig entpuppen sich diese "Mouches volantes" (frz. fliegende Mücken) als harmlose Glaskörpertrübungen (siehe auch Bild weiter unten bei Punkt 6: Glaskörpertrübung). Sie können manchmal bei stärkerer Kurzsichtigkeit oder im Alter auftreten.
Dichtes Gestöber, Rußregen und Blitze vor den Augen dagegen sind Alarmzeichen: Möglicherweise hat sich der Glaskörper von der Netzhaut abgehoben und es ist dabei zu einem Netzhautriss gekommen. Mitunter kann auch eine Augenentzündung (Uveitis, mehr unter 5) solche Symptome verursachen. Selten löst sich nach einem Riss die Netzhaut ab (siehe 7). Taucht ein Schleier oder eine "Wand" vor dem Auge auf (mit oder ohne "Mouches", aber mit Sehminderung), ist das ein möglicher Hinweis darauf. Gehen Sie sofort zum Augenarzt.
Sehstörungen – Wissenswertes vorab
Außer den Mouches volantes gibt es viele andere Formen von Sehstörungen, etwa bunte Ringe um Lichtquellen, Verzerrtsehen, Doppel- und Mehrfachbilder, Störungen der Farbwahrnehmung. Mehr darüber ebenfalls im "Überblick" weiter unten. Zudem ist eine Sehstörung und Verschlechterung des Sehens im Sinne einer Minderung der Sehschärfe (Visus) nicht dasselbe. Eine Sehstörung kann aber zusammen mit einer Visusminderung auftreten. Daher wird der Augenarzt bei der Abklärung einer Sehstörung immer auch einen Sehtest vornehmen.
Dass Sehprobleme bei vielen Krankheiten der Augen vorkommen, leuchtet auf Anhieb ein. Dass manchmal auch andere Erkrankungen – etwa innere oder neurologische Krankheiten – das Sehvermögen schwächen, ist weniger bekannt.
Auch Kopfverletzungen, Wirkungen von Medikamenten und Vergiftungen können Sehstörungen auslösen. Bei einer Alkoholvergiftung beispielsweise treten häufig Doppelbilder und verschwommenes Sehen auf. Ein Blutalkoholgehalt von 0,3 Promille schwächt bereits die Sinne und verlängert die Reaktionszeit.
Manchmal machen die Augenmuskeln einfach nur wegen starker Ermüdung schlapp – es kann dann tatsächlich zu Doppeltsehen kommen.

Niedriger Blutdruck kann Ohnmachtsgefühle und Schwarzwerden vor den Augen verursachen
© Thinkstock/Stockbyte
Und das sogenannte Sternchensehen? Alkohol mal beiseite: Wenn der Blutdruck plötzlich zu stark absinkt, kommt womöglich nicht genug sauerstoffreiches Blut im Kopf an. Die Netzhaut verarbeitet dann aufgenommene Lichtreize nicht mehr richtig, vor den Augen erscheinen helle Punkte. Im Extremfall wird dem Betroffenen etwa beim Aufstehen schwarz vor den Augen, es droht eine Ohnmacht (orthostatische Synkope).

Sehstörungen und Kopfschmerzen gehen manchmal Hand in Hand
© Thinkstock/istock
Verlauf und Begleitsymptome bei Sehstörungen
Sehstörungen können plötzlich einsetzen und nach kurzer Zeit wieder abklingen. Oder sie nehmen zu, etwa keine Behandlung erfolgt. Betroffen können je nach Ursache beide Augen sein, auch zeitversetzt, oder nur eins.
Manchmal kommen Begleitsymptome am Auge dazu wie starkes Augentränen, Jucken, Brennen, ein Fremdkörpergefühl oder Schmerzen im oder hinter dem Auge.
Oder es treten Allgemeinsymptome auf. Bei einem Glaukomanfall etwa verschlechtert sich das Sehen auf der betroffenen Seite erheblich (Nebelsehen). Neben starken Augen- und Gesichtsschmerzen kommt es zu Kopfschmerzen und Übelkeit. Der den Anfall auslösende stark erhöhte Augendruck muss umgehend gesenkt werden. Bei derartigen Symptomen also unverzüglich zum Augenarzt oder in die Ambulanz einer Augenklinik!
Bestimmte Erkrankungen können neben Sehstörungen auch andere kennzeichnende Beschwerden verursachen. Bluthochdruck oder Diabetes mellitus zum Beispiel greifen die Gefäße an. Das wirkt sich nicht nur am Auge aus, sondern zum Beispiel auch am Herzen. Warnzeichen sind etwa Brustschmerzen (Angina pectoris).
Überdurchschnittlich häufig trübt sich bei Diabetes mit der Zeit die Augenlinse (grauer Star, Katarakt). Die nachlassende Sehschärfe ist nur eines der damit verbundenen Probleme. Blutzuckerschwankungen können das Sehen durch Quellung der Linse auch akut verschlechtern. Dabei weiß der Betroffene oft noch gar nichts von seinem Diabetes!
Glaukom-Früherkennung: Ab 40 die Augen von Zeit zu Zeit, ab 65 oder bei familiärer Glaukom-Belastung regelmäßig kontrollieren lassen
© W&B/Achim Graf
! Schützen Sie Ihre Augen durch Früherkennung: Einige ernste Sehprobleme machen sich häufig erst spät bemerkbar. Augenärzte empfehlen normalerweise daher, ab 40 etwa alle zwei Jahre zum Augenarzt zu gehen.
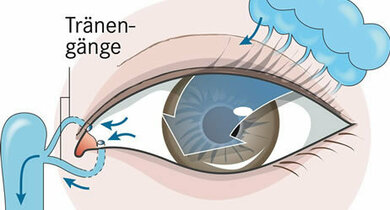
So fließen Tränen im Auge
© W&B/Ulrike Möhle
Überblick: Sehstörungen und Ursachen*
* Eine einzelne Krankheitsursache kann mehrere Augenabschnitte betreffen (daher die Mehrfachnennungen im nachfolgenden "Überblick", der bei dem umfassenden Thema auch nicht vollständig sein kann).
1 Sehstörungen bei Lidproblemen
Die Lider sind durch Bindegewebe verstärkte Hautfalten. Sie schützen die Augen vor Fremdkörpern, extremen Temperaturen und starkem Licht. Außerdem verteilen sie die Tränenflüssigkeit auf der Bindehaut und Hornhaut. Schwellungen oder Fehlstellungen der Lider können mitunter das Sehen stören.
- Lidschwellungen
- Entzündungen der Lidranddrüsen: Im Inneren der Lider liegen die Meibom-Drüsen. Sie bilden ein fetthaltiges Sekret (Talg), eine Komponente der Tränenflüssigkeit. Es pflegt Lider und Wimpern und schützt die Tränen vor zu starker Verdunstung. Die Drüsenporen öffnen sich zur Lidkante hin. In Wimpernnähe liegen weitere Drüsen, die Talg und Schweiß abgeben.
Das Gerstenkorn ist eine akute Entzündung der Lidranddrüsen. Meist sind Bakterien (Staphylokokken) schuld. Das Gerstenkorn gehört zu den infektiösen Lidschwellungen. Tritt es häufiger auf, sollte ein Diabetes mellitus ausgeschlossen werden: Die Zuckerkrankheit begünstigt Infektionen. Symptome: Außer der entzündeten Stelle, die sehr druckschmerzhaft und gerötet ist, ist mitunter das gesamte Lid geschwollen. Dadurch kann das Sehen gestört sein. Diagnose und Therapie beschreibt der Ratgeber "Gerstenkorn (Hordeolum)".
- Tränendrüsenentzündung: Eine einseitige Lidschwellung ist manchmal Folge einer Tränendrüsenentzündung (Dakryoadenitis, Symptome siehe übernächster Abschnitt). Akut kann sie bei einer Infektion wie Grippe, Mumps oder Pfeiffersches Drüsenfieber auftreten, meist einseitig. Bei inneren Erkrankungen wie Sarkoidose (siehe weiter unten bei 5) und Sjögren-Syndrom, gelegentlich auch bei einer Leukämie, Lymphknotenkrebs (Lymphom) oder Infektionen mit speziellen Erregern kommen chronische Entzündungen der Tränendrüse vor, ein- oder beidseitig.
- Weitere Ursachen von Lidschwellungen: Ob Bindehautentzündung (siehe 2) oder Insektenstich – die Liste der direkten Auslöser von Lidschwellungen ist lang. Neben den zuvor beschriebenen Drüsenentzündungen durch Infektionen, an denen manchmal auch Viren, seltener Parasiten schuld sind, lassen gelegentlich gutartige Geschwülste und Zysten das Lid anschwellen. Ein bösartiger Tumor gehört hier eher zu den Raritäten.
Symptome bei entzündlicher Lidschwellung: Je nach Ursache juckt oder schmerzt das akut geschwollene, teils auchgerötete Lid, besonders bei Berührung. Die Schwellung kann einen Teilbereich oder das gesamte Lid betreffen. Entzündliches Sekret kann die Wimpern verkleben, oder das Lid sondert Eiter ab. Manchmal ist auch die Bindehaut miterkrankt. Je nach Schweregrad und Reizzustand können geschwollene Lider durchaus das Sehen beinträchtigen, zum Beispiel wenn das Lid sich schlecht öffnen lässt. Lidödeme nehmen manchmal enorme Ausmaße an und können sogar die Stellung des Auges verändern. Auffallend bei akuter Tränendrüsenentzündung: die "Paragrafen-Form" des Augenlids.
Auch einige Körpererkrankungen beziehen oft die Lider mit ein. Bei einer Nesselsucht (Urtikaria) oder bei Schwellungen (Ödeme) infolge von Herz-, Nieren- und Schilddrüsenerkrankungen sind üblicherweise beide Augen betroffen. Meist kommen Schwellungen hier auch an anderen Körperstellen vor. Je nach Krankheitsbild sind weitere Beschwerden möglich, etwa Fieber, Kopfschmerzen und Krankheitsgefühl.
Bei chronischen Lidschwellungen fehlen Entzündungszeichen wie Rötung und Schmerzen häufig oder sind nur leicht ausgeprägt. Der Befund kann manchmal eine Geschwulst (siehe weiter unten) vortäuschen.
Diagnose und Therapie beim Arzt sind zeitnah, je nach Schweregrad und Begleitsymptomen auch umgehend ratsam. Mehr zu Tränenproblemen unter 2 weiter unten.
Der Beitrag "Dickes Lid, Gesichtsschwellung" geht näher auf Lidschwellungen ein:
- Lidfehlstellungen, Lidlähmungen
- Einwärtsgedrehtes Lid (Entropium): Nach Verletzungen (Narben) oder im höheren Lebensalter kann das Lid einwärts gewendet sein (Entropium). Die altersbedingte Form betrifft meistens das Unterlid. Infolge der Fehlstellung können die Wimpern – eigentlich das Auge schützende "Staubfänger" – und eingedrungene Partikel auf der Hornhaut reiben. Weitere Symptome: Es kommt zu Reizungen und Entzündungen der Bindehaut und Hornhaut. Dann können eitrige Schleimabsonderung und krampfhafter Lidschluss das Sehen stören. Das vor allem dann, wenn es auch zu einer schmerzhaften Abschilferung der Hornhaut gekommen ist (Erosionen, siehe Hornhautentzündung, 3).
- Auswärtsgedrehtes Lid (Ektropium): Ein Ektropium betrifft ebenfalls meist das Unterlid. Es kann bei Lähmung des Gesichtsnerven (periphere Fazialisparese) oder auch altersbedingt auftreten. Weitere Symptome: Da der Lidrand dem Auge nicht mehr anliegt, fließen die Tränen am Tränenpünktchen, wo sie normalerweise aufgefangen werden, vorbei nach außen. Das Auge trocknet rasch aus, die Bindehaut ist gereizt oder entzündet, die Betroffenen reiben sich ständig das Auge. Auch die Hornhaut wird womöglich zu wenig benetzt und kann Schaden nehmen – mit der Folge von Sehstörungen.
- Hängelid (herabhängendes Lid, Blepharoptosis, kurz: Ptosis): Hier lässt die Lidaufhängung nach, und die Kante des Oberlides hängt herab. Ursachen sind angeborene Defekte, Nervenschädigungen, spezielle Muskelkrankheiten sowie altersbedingte Veränderungen. Weitere Symptome: Der Betroffene versucht, das Lid durch Zurückneigen des Kopfes, Stirnrunzeln und Hochziehen der Augenbrauen anzuheben. Die Lidfalte ist verstrichen.
- Bei angeborener Ptosis entwickeln sich die Augenmuskeln für die Lidhebung beim Neugeborenen nicht oder nicht richtig, da die Nervenreize fehlen. Hängt das Lid sehr tief herab, kann es die Pupille und damit die optische Sehachse verdecken. Dann bleibt das Auge untätig. Damit die Sehfähigkeit sich nach der Geburt gut entwickelt, muss das Auge aber aktiv sein. Daher kann sich auf dem verdeckten Auge eine Sehschwäche (Amblyopie) entwickeln. Eventuell gerät es auch in eine Schielstellung. Um all dies zu verhindern, ist baldmöglich ein Korrektureingriff notwendig. Ist die Pupille nicht verdeckt, kann man meist warten, bis die künftige Lidspaltenweite des Partnerauges sich besser abschätzen lässt. Hängen beide Lider herab, lassen sich die Oberlider operativ neu "aufhängen".
- Spezielle Muskelerkrankungen namens myasthenische Syndrome sind weitere Ursachen einer Ptosis. Dabei ermüden Muskeln zunehmend, erholen sich aber nach Ruhephasen. Der Grund: Die Impulsübertragung von Nerven auf die zugehörigen Willkürmuskeln ist gestört. Das kann verschiedene Ursachen haben. Ein bekannteres Beispiel ist die Myasthenia gravis pseudoparalytica, kurz: Myasthenie, eine Autoimmunerkrankung. Hier bildet das Immunsystem aufgrund einer Fehlsteuerung Antikörper gegen den Azetylcholin-Rezeptor. Über diese Andockstelle wirkt der Überträgerstoff Azetylcholin im Muskel. Ursächlich spielen auch Tumoren der Thymusdrüse, sogenannte Thymome, eine Rolle. Die Myasthenie kann bei Kindern wie Erwachsenen auftreten, bei Frauen häufiger vor dem 20. Lebensjahr.
Die Myasthenie zeigt sich häufig an den Augen (okuläre Myasthenie). Bei vielen Patienten sind noch weitere, bei einigen sogar sämtliche Muskeln betroffen (generalisierte Myasthenie). Um die Diagnose zu stellen, ist eine sorgfältige neurologische Untersuchung notwendig. Die Beeinträchtigung durch die Erkrankung ist individuell sehr unterschiedlich. Auch wenn manchmal krisenhafte Muskelschwächen auftreten, was eine intensivmedizinische Behandlung notwendig machen kann, ermöglicht die Therapie den Betroffenen heute eine annähernd normale Lebenserwartung. Symptome (Auge): Typische Beschwerden sind wechselnde Augenmuskelschwächen, die – im Seitenvergleich – mit unterschiedlich weit geöffneten Augen verbunden sind (wechselnde Ptosis der Augen) und auch zu Doppelbildern führen. Die Symptome treten meist im Tagesverlauf oder nach längerem Lesen auf.
Mehr dazu im Ratgeber "Myasthenie":
- Schädigungen des Augenbewegungsnervs (Oculomotoriusnerv): Der dritte Hirnnerv, auch Augenbewegungsnerv, steuert fünf Augenmuskeln. Ist er geschädigt, zum Beispiel durch eine Durchblutungsstörung, bereitet dies verschiedene Probleme am Auge: Das Lid hängt herab und kann die Pupille verdecken. Beim Anheben des Lides zeigt sich, dass das Auge nach auswärts schielt und Doppelbilder liefert. Ist die Pupille mitbetroffen, stört wegen fehlender Lichtanpassung vermehrt eintretendes Licht das Auge (Pupillenlähmung): Die Pupille ist erweitert, sie verengt sich bei Lichteinfall nicht. Auch die Naheinstellung (Akkomodation) klappt nicht. Die Folgen: Schwierigkeiten bei Naharbeiten wie zum Beispiel Lesen. Durchblutungsstörungen des Oculomotoriusnervs können unter anderem bei Diabetes mellitus auftreten.
- - Pseudoptosis des Lides (scheinbares Hängelid): Zum Beispiel kommen krankhafte Veränderungen des Augapfels oder der Augenhöhle ursächlich infrage. Sehstörungen gehören zu den möglichen Symptomen.
- - Dermatochalasis (auch Blepharochalasis, Schlupflider): Verantwortlich sind eine Erschlaffung des Bindegewebes der Augenlider und ein Hautüberschuss. Manchmal ist auch etwas Fett aus der Augenhöhle dabei. Die Hautfalte über dem Oberlid – die brauchen wir, um das Auge gut zu schließen – ist vergrößert und "schwer", der Unterrand der Falte verschiebt sich nach unten, überragt den Lidrand und kann die Wimpern verdecken. Altersbedingt sind häufig auch die Augenbrauen etwas abgesunken. Dieser Aspekt ist bei einer eventuellen Korrektur zu berücksichtigen, gilt aber als ästhetisch-chirurgisches Problem. In ausgeprägten Fällen wird das obere Gesichtsfeld eingeschränkt. Viele Betroffene versuchen, zum Ausgleich die Augenbrauen hochzuziehen. Dies kann gegebenenfalls Kopfschmerzen verursachen. Weitere mögliche Folgen sind manchmal trockene Augen oder Lidentzündungen (siehe 2).
Vor der Behandlung von Lidverlagerungen muss die Diagnose klar sein. Denn bei krankhaften Ursachen eines Hängelides sind andere Behandlungen, womöglich auch spezielle Operationstechniken, angebracht. Für die Kostenübernahme durch die Krankenkasse ist das ebenfalls relevant.
Trockene Augen reibt man sich gerne, sollte es aber nicht dabei belassen
© Jupiter Images GmbH/Bananastock
2 Sehstörungen: Trockenes Auge, Bindehautentzündung
Die Tränenflüssigkeit benetzt die Bindehaut und Hornhaut und bewahrt so die Augenoberfläche vor Austrocknung. Sie erleichtert die Bewegungen der Augen und Lider, schützt das Sehorgan vor mechanischen und physikalischen Einflüssen (Licht, Wärme, Kälte, Fremdkörper), wirkt reinigend und gegen Keime (antibakteriell).
Sowohl verminderte Tränenproduktion als auch stärkere Verdunstung des Tränenfilms bei falscher Zusammensetzung sind Merkmale des trockenen und roten Auges. Dabei kann es auch zu Hornhautschäden kommen, die das Sehen beeinträchtigen (siehe 3).
- Trockenes Auge (Keratokonjunktivitis sicca): Die Ursachen von Benetzungsstörungen des Auges sind vielfältig. Zum Beispiel targen intensive Bildschirmarbeit, Rauchen und Klimafaktoren (Heizungsluft, Klimaanlagen) zu einem trockenen Auge bei. Hormonelle Einflüsse wie Schwangerschaft, Wechseljahre und Einnahme von Hormonpräparaten wie die "Pille" spielen ebenfalls eine Rolle. Begünstigend wirken auch Medikamente wie Betarezeptorenblocker (Mittel gegen Bluthochdruck oder zu schnellen Puls), Schlaf- und Beruhigungsmittel, entwässernde Arzneien (Diuretika) und Medikamente gegen Allergien (Antihistaminika).
Auch Kontaktlinsen und paradoxerweise sogenannte "Weißmacher" (abschwellende Tropfen gegen gerötete Augen, nur kurze Zeit anwenden, Gebrauchsinfos beachten!) können trockene Augen nach sich ziehen. Sodann verschlechtern Lidrandentzündungen (siehe 1) die Tränenqualität: Wegen verstopfter Drüsenausgänge verringert sich die Fettkomponente der Tränenflüssigkeit, diese verdunstet leichter. Lidveränderungen nach Augenoperationen spielen ebenfalls eine Rolle.
Höheres Lebensalter, Diabetes mellitus oder Hauterkrankungen wie Neurodermitis (atopische Dermatitis) sind weitere Risikofaktoren. Seltener stören entzündete Tränenwege beim Sjögren-Syndrom die Augenbefeuchtung. Symptome (trockenes Auge): Typische Beschwerden sind Brennen, Schmerzen, Trockenheits-, Druck- und Sandkorngefühl. Gegebenenfalls röten sich die Augen, sind morgens verklebt, außerdem vermehrt licht- und blendempfindlich (Hinweise auf eine Bindehautentzündung). Mitunter ist die Hornhautoberfläche geschädigt. Je nach Ausprägung kann dann eine stippchenartige (Keratitis superficialis punctata) oder fadenförmige Schädigung (filiforme Keratopathie) entstehen, bei der sich Schleimfäden aus dem Tränenfilm auf der Hornhaut abscheiden. Manchmal kommt es auch zu einem Hornhautgeschwür. Abhängig vom Befund, etwa auch entstandenen Hornhautnarben, kann sich das Sehen leicht bis erheblich verschlechtern (verschwommenes Sehen, Verzerrtstehen). Mehr dazu im Beitrag "Rotes (trockenes) Auge".
- Bindehautentzündung (Konjunktivitis): Sie gehört zu den häufigsten Augenerkrankungen überhaupt. Entsprechend zahlreich sind die Ursachen. Sehstörungen treten jedoch nur bei schwerer Ausprägung, etwa mit starker Lidschwellung, und in Verbindung mit einer Hornhautentzündung auf (siehe oben und nachfolgend). Symptome: Im Vordergrund stehen Augenbrennen oder -jucken, Fremdkörpergefühl und Sekretabsonderungen. Diese können je nach Auslöser wässrig, schleimig oder eitrig sein. Das Auge ist gerötet, Bindehaut und Augenlid können anschwellen. Morgens bereiten häufig verklebte Augenlider Probleme.

Kontaktlinsen: Problematisch, wenn es bei der Hygiene hakt
© iStockfoto/Melking
3 Sehstörungen: Hornhauterkrankungen
Durch die klare, gefäßfreie und hochsensible Hornhaut (Kornea) tritt das Licht wie durch ein Fenster ins Auge. Die Hornhaut bildet uhrglasartig die Augenoberfläche, hat eine hohe Brechkraft und ist somit unabdingbar für das Sehvermögen. Trübungen oder Krümmungen der glatten Hornhautoberfläche mindern das Gesichtsfeld (Gesichtsfeldausfall durch Störung des lichtbrechenden Mediums) oder die Sehschärfe.
Die Hornhaut besteht aus mehreren Schichten. Außen finden sich die schützenden Epithelzellen, die sich kontinuierlich erneuern, mit ihrer Unterlage. Daran schließt sich eine breitere Schicht aus Kollagen an, das ebenfalls auf einer Membran sitzt. Den Abschluss bildet die innere Endothelzellschicht. Sie regelt den Wasserhaushalt der Hornhaut minutiös und sorgt so für die notwendige Transparenz. Alle Hornhautschichten können erkranken.
- Erosion (Oberflächendefekt der Hornhaut): Dazu kann es durch viele Einwirkungen kommen – von einem das Auge streifenden Zweig bis hin zu Schäden durch Kontaktlinsen. Hornhauterosionen heilen unter desinfizierenden und antibiotischen Augenmitteln oder angepassten weichen Verbandskontaktlinsen (sie verhindern, dass das Lid und die Hornhautoberfläche miteinander verkleben) meist schnell und folgenlos ab. Symptome: Eine Erosion ist nicht mit bloßem Auge erkennbar. Doch schon die kleinste Abschilferung der Hornhaut ist ausgesprochen schmerzhaft. Erosionen führen zu Augentränen, Fremdkörpergefühl ("Sandkorn"), Lidschwellung und zu einem Lidkrampf. Das Sehvermögen ist häufig gestört.
- Hornhautdystrophie: Dystrophien sind – teilweise erbliche – Fehlentwicklungen von Geweben. Bei Hornhautdystrophien kommt es zu fortschreitenden Hornhauttrübungen auf beiden Augen, die die Sehschärfe herabsetzen. Zur Therapie eignen sich bestimmte Arten der Hornhauttransplantation, etwa die Verpflanzung von Epithelstammzellen (sogenannte Limbokeratoplastik) oder der inneren Hornhautmembran.
- - Bei der Map-Dot-Fingerprint-Dystrophie kommt es zu wiederholten schmerzhaften Rissen oder Erosionen, oft nachts oder morgens, begleitet von starkem Brennen und erheblicher Lichtempfindlichkeit. Auf der Hornhaut sieht der Augenarzt landkartenartige Trübungen. Er behandelt mit pflegenden Tränenersatzmitteln, Augensalben, Verbandskontaktlinsen (siehe oben). Im weiteren Verlauf kann eine Abschabung des Hornhautepithels (Abrasio) helfen, sodann eine Laserbehandlung (phototherapeutische Keratektomie (PTK) mit dem Excimer-Laser).
- - Die Fuchs-Dystrophie betrifft die innere Endothelzellschicht der Hornhaut und kommt eher im höheren Alter vor. Mangels ausreichender Entwässerung quillt die Hornhaut im fortgeschrittenen Stadium stark auf. Der Augenarzt kann die Störung rechtzeitig erkennen, bevor etwa die Hornhautoberfläche sich blasenförmig abhebt und die Sehschärfe stark beeinträchtigt wird. Als Therapie kommt eine Hornhauttransplantation infrage.
- Hornhautentzündung (Keratitis): Entzündungen können sich in allen Schichten der Hornhaut abspielen. Ist das Epithel betroffen, entsteht eine oberflächliche Trübung. Entzündet sich das tiefer liegende Gewebe, ist eine weißlich-fleckige Verdichtung sichtbar. Die Entzündung kann sich dort weiter ausbreiten (sogenannte interstitielle Form) oder zu einem Gewebedefekt führen, also einem Geschwür. Tiefergehende Schäden lassen die Hornhaut scheibenförmig aufquellen.
Häufige Ursachen sind Infektionen mit Bakterien, Viren – zum Beispiel Herpes- und Adenoviren – oder Pilzen. Kleinste Verletzungen dienen dem Erreger als Eintrittspforte. Kontaktlinsen etwa können bei unsachgemäßem Gebrauch Mikroschäden auf der Hornhaut verursachen. Das ebnet zum Beispiel einer Entzündung durch sogenannte Akanthamöben den Weg: Mikroben, die im Trinkwasser, in der Luft und am Boden vorkommen und gerne unsachgemäß gereinigte Kontaktlinsen nebst Zubehör besiedeln. In die Hornhaut lagern sich die Erreger als robuste Zysten ein. Daher ist die Behandlung langwierig.
Auch Störungen des Tränenfilms bringen Schäden und Entzündungen der Hornhaut mit sich (siehe oben: "Trockenes Auge", 2). Weiterhin begünstigen Abwehrschwäche, eine Kortisonbehandlung, Alkoholmissbrauch und Diabetes mellitus Hornhautentzündungen. Eine UV-Keratitis ("Schneeblindheit") vermeidet man mit geeignetem Lichtschutz.
Je nach Ursache können die Entzündungen sehr unterschiedlich verlaufen, unter gezielter Therapie aber auch folgenlos abheilen. Nicht jede Hornhautentzündung ist also von vornherein riskant. Es ist aber wichtig, beim geringsten Verdacht zum Augenarzt oder in die Ambulanz einer Augenklinik zu gehen (Kontaktlinsen und Behälter zur Untersuchung mitbringen), um die geeignete Therapie einzuleiten.
Symptome: Hornhautentzündungen gehen häufig – bakteriell bedingte immer – mit einer begleitenden Bindehautentzündung (siehe oben, 2) einher. Entsprechend kann das Auge ein wässriges, schleimiges oder eitriges Sekret absondern. Je nach Art und Ausmaß der Entzündung ist die Hornhaut getrübt oder weist einen weißen Fleck auf. Das Auge ist erheblich gerötet, es besteht starkes Fremdkörpergefühl und deutlich erhöhte Lichtempfindlichkeit. Bei der sogenannten Schneeblindheit erzeugt starkes UV-Lichtes eine schmerzhafte Erosion und Entzündung der Hornhaut. Etwa acht Stunden nach ungeschützter UV-Exposition treten heftige Schmerzen und vermehrtes Augentränen, Rötung, krampfhafter Lidschluss, Kopfschmerzen und gestörtes Sehen auf. Die Hornhaut regeneriert sich nach ein bis zwei Tagen unter der sofortigen Behandlung (siehe oben: Erosion).
- Hornhautgeschwür (Ulcus corneae): Geht eine Hornhautentzündung in ein Geschwür über, ist das ein Notfall. Dazu kommt es, wenn der Entzündungsprozess aggressiv ist, in die Tiefe vordringt und Gewebe einschmilzt. Dabei spielen einerseits Eigenschaften des Erregers eine Rolle, andererseits die Art der Immunreaktion. Auch bei rheumatischen Erkrankungen – hier ist das Immunsystem mit auslösend – können Hornhautgeschwüre vorkommen. Symptome: Die Beschwerden bei einem Hornhautgeschwür sind ähnlich wie bei einer Hornhautentzündung (siehe oben). Manchmal, etwa bei Befall mit Akanthamöben oder Herpes-simplex-Viren, zeigt sich ein ringförmiges Gebilde. Im vorderen unteren Augenbereich, der Vorderkammer, kann im Extremfall ein Eitersee aus eingeschmolzenem Gewebe entstehen – das Auge ist hochgradig gefährdet. Therapie (bakterielle Hornhautentzündung): Die Behandlung besteht in sofortiger intensiver Anwendung von Augensalben, die Antibiotika enthalten. Der Wirkstoff wird bei Bedarf an das Ergebnis der Erregertestung angepasst, gegebenenfalls zusätzlich in Form von Tabletten verordnet. Gegen Schmerzen helfen spezielle Augentropfen. Im Notfall kann ein Eingriff notwendig sein, zum Beispiel eine Hornhauttransplantation. Ein schlecht heilendes Hornhautgeschwür kann eventuell mit Amnionmembran abgedeckt werden. Sie wird aus dem Mutterkuchen (Plazenta) gesunder Frauen gewonnen, die ihr Kind per Kaiserschnitt auf die Welt bringen und das Plazentagewebe an eine spezielle Datenbank abgeben (Eihautspende). Die Amnionmembran fördert die Wundheilung.
Hornhautwunden oder -geschwüre, nicht aber Erosionen, lassen Narben zurück. Bei zentraler oder nahezu zentraler Lage stören sie das Sehen erheblich und führen auch zu vermehrter Blendempfindlichkeit. Der Augenarzt kann die Hornhaut durch einen kleinen Eingriff (Hornhautabrasion) glätten. Bei stärkeren Narben lässt sich das Sehvermögen oft nur durch eine Hornhauttransplantation bessern, wenn trotz optimaler Korrektur die Sehschärfe deutlich gemindert ist.
Weiterführende Informationen:
- Keratokonus: Die anlagebedingte Hornhautanomalie macht sich meist in der Pubertät oder im frühen Erwachsenenalter bemerkbar. Die Hornhaut wird im Zentrum dünner und beginnt dann, sich dort kegelförmig (Konus) vorzuwölben. Wegen der uneinheitlichen Brechkraft kommt es zu unregelmäßiger Stabsichtigkeit (irregulärer Astigmatismus) und Kurzsichtigkeit. Es sind beide Augen betroffen, aber nicht immer im selben Maß, und die Entwicklung verläuft schubartig. Manche Patienten neigen zu weiteren anlagebedingten Störungen, etwa einer allergischen Bindehautentzündung oder Neurodermitis. Symptome: Die Betroffenen sehen verzerrt, nehmen Mehrfachbilder wahr, leiden unter vermehrter Blendempfindlichkeit, sehen in der Dämmerung und Dunkelheit schlecht. Das Sehvermögen lässt zunehmend zu wünschen übrig.
Eine mögliche Komplikation bei Keratokonus besteht darin, dass die innere Endothelschicht der Hornhaut nebst darunterliegender Membran aufreißt und die Hornhaut sich dann im vorgewölbten Bereich mit Flüssigkeitaus der Augenkammer füllt (akuter Keratokonus).
- - Symptome akuter Keratokonus: Plötzliche, erhebliche Sehverschlechterung, starke Augenschmerzen, Tränenfluss und Lichtscheu. Diagnose: Hinweise geben die Vorgeschichte des Patienten, zum Beispiel wechselnde Brillenanpassungen ohne nachhaltigen Korrektureffekt, und familiäre Belastung mit Krankheiten, die einen Bezug zum Keratokonus haben. Weiteren Aufschluss erhält der Augenarzt durch eine klinische Prüfung, die Untersuchung mit dem Ophthalmometer und einer computergestützten Hornhaut-Topografie (Videokeratoskopie). Eine fortgeschrittene Hornhautvorwölbung ist auch mit bloßem Auge erkennbar. Therapie: Eine photochemische Kollagenvernetzung (sogenanntes Crosslinking) kann das Fortschreiten eines Keratokonus aufhalten, ihn aber nicht beheben. Bei dem Verfahren wird nach genauer Voruntersuchung Riboflavin (Vitamin B2) auf die Hornhaut getropft und diese mit UV-A bestrahlt. Es kommt zu einer Quervernetzung der Kollagenfasern, wodurch die Hornhaut sich festigt. Zunächst verbessert eine geeignete Brille das Sehen einigermaßen, mehr noch bringen häufig individuell angepasste formstabile Kontaktlinsen. Später ist eine Hornhaut- oder Hornhautteilverpflanzung angezeigt, wobei auch danach häufig noch Kontaklinsen notwendig sind. Engmaschige augenärztliche Betreuung und individuell angepasste Therapieplanung sind hier besonders wichtig.

Grauer Star (re.): Kontrastarme Welt mit stumpfen Farben
© PhotoDisc/RYF
4 Sehstörungen: Erkrankungen der Augenlinse
Die Augenlinse kann zwar, was ihre normale Brechkraft betrifft, nicht ganz mit der Hornhaut mithalten. Aber sie ermöglicht durch ihre Elastizität etwas sehr Wichtiges, nämlich scharfes Nahsehen durch stärkere Wölbung (Akkomodation). Schon in jungen Jahren beginnt diese Fähigkeit – beim normalsichtigen Auge zunächst unmerklich – nachzulassen. Im Alter von 45 Jahren verfügt es ungefähr noch über ein Drittel der normalen Linsenbrechkraft des einst jungen Auges. Danach lässt diese allmählich weiter nach (Alterssichtigkeit): Der scharfe Nahpunkt entfernt sich vom Auge. Eine Lesebrille korrigiert dies.
- Linsentrübung: Die Trübung der normalerweise glasklaren Linse, zum Beispiel bei einem grauen Star (Katarakt), verschleiert das Sehen allmählich. Bestimmte Starformen können auch relativ schnell den Blick trüben. Ein grauer Star kann als sogenannter Altersstar auftreten oder auch vorzeitig bei Allgemeinerkrankungen wie Diabetes mellitus, unter Blutwäschebehandlung bei Nierenschwäche (Dialyse), bei Kalziummangel (Tetanie-Star), bei Neurodermitis und bei einer bestimmten erblichen Muskelerkrankung (Myotonia dystrophica Curschmann-Steinert 1). Außerdem kann ein grauer Star angeboren sein. Symptome: Durch die Trübung ist die Blendempfindlichkeit erhöht. Manche Betroffenen sehen bei gedämpfter Beleuchtung besser, weil die Pupille sich weitet und das Licht an der Trübung vorbei ins Auge fällt. Weitere mögliche Störungen: eine gewisse Kurzsichtigkeit, Doppel- oder Mehrfachbilder auf einem Auge (etwa beim "Kernstar"), Ringe (sogenannte Halos) um Lichtquellen wie etwa Scheinwerfer.
- Linsenquellung: Bei Diabetes kann das Sehen vorübergehend unscharf sein, wenn Blutzuckerschwankungen den Quellungszustand der Linse akut verändern (mehr zu Sehstörungen bei Diabetes unter 6 bis 8).
- Linsenschlottern (Verrenkung = Luxation und Teilverrenkung = Subluxation der Linse): Ursache sind angeborene Veränderungen oder Verletzungen der Linsenaufhängung. Und: Bei einer bestimmten Glaukomform, dem Pseudoexfoliations-(PEX-)Glaukom, können sich Eiweißstoffe auf der Linse und ihrer Aufhängung ablagern und diese schwächen. Dadurch kann die Linse sich mehr oder weniger aus ihrer Verankerung lösen. Symptome: Doppelbilder auf einem Auge (bei Subluxation) oder Sehverschlechterung; eventuell akuter Glaukomanfall (siehe auch nachfolgend, 5), wenn die Linse den Fluss des Kammerwassers im Kammerwinkel des Auges behindert (sogenannter sekundärer akuter Winkelblock).

Die Regenbogenhaut (hier blau) umrandet die Pupille und bestimmt die Augenfarbe
© istock/erlkreis
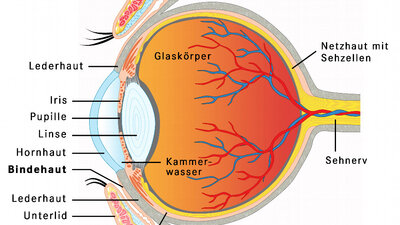
5 Sehstörungen: Iris, Ziliarkörper (Uvea), Pupille
Die Regenbogenhaut (Iris) liegt zwischen der vorderen und hinteren Augenkammer und wirkt als Blende des Auges. Indem sie das Sehloch enger oder weiter stellt, kontrolliert sie den Lichteinfall. In der hinteren Augenkammer findet sich der ringförmige Ziliar- oder Strahlenkörper. Er reguliert mit seinem Muskel die Wölbung der Augenlinse und damit die Naheinstellung (Akkomodation, siehe 4). Außerdem bildet er das Kammerwasser. Dieses versorgt nicht nur die Augenlinse und Hornhaut mit Nährstoffen, sondern baut auch den Augeninnendruck auf. Bei einem Glaukom (grüner Star) ist der Augeninnendruck häufig erhöht. Dazu weiter unten mehr.
- Uveitis: Augenkrankheit mit vielen Gesichtern
Die Iris oder Regenbogenhaut liegt vor der Linse, bildet die Pupille und verleiht dem Auge seine Farbe. Da sich die Iris in den Ziliarkörper fortsetzt, betreffen Entzündungen meist beide Anteile (daher: Iridozyklitis). Sie gehören zu den sogenannten Uveitis-Erkrankungen, also Entzündungen des Augeninneren.
- Uveitis: Die Uvea besteht aus der Regenbogenhaut (Iris), dem Ziliarkörper und der Aderhaut. Vereinfacht gesagt, entspricht die gefäßreiche Uvea der mittleren Augenhaut oder Gefäßhaut des Auges. Eine Entzündung der Uvea heißt Uveitis.
Nach der genauen Lage der Entzündung unterscheiden Ärzte eine vordere (betrifft die Regenbogenhaut, häufig auch den Ziliarkörper), mittlere (es erkranken der hintere Anteil des Ziliarkörpers und der Glaskörper) sowie hintere Uveitis (betroffen ist hier die Aderhaut, teilweise auch Netzhaut). Beschwerden können rasch und akut auftreten oder sich eher langsam und chronisch entwickeln. Es können ein oder beide Augen betroffen sein, die Krankheit kann je nach Ursache mild oder schwer verlaufen.
In der Hälfte der Fälle ist eine Uveitis mit einer anderen entzündlichen Immunerkrankung verbunden wie entzündliches Gelenkrheuma, Bechterew-Krankheit, Gelenkentzündung bei Schuppenflechte (Psoriasis-Arthritis), chronisch-entzündliche Darmerkrankung, Multiple Sklerose. Auch eine Sarkoidose kann manchmal die Ursache sein. Dabei kommt es zu entzündlichen Knötchen (Granulomen) im Gewebe.
In einer amerikanischen Studie zeigte sich bei einigen Patienten mit ausgeprägter Uveitis ein Zusammenhang mit großflächigen Tätowierungen. Vermutet wird, dass Inhaltsstoffe der schwarzen Tattoofarbe Immunreaktionen auslösen könnten, die zu sarkoidose-ähnlichen Entzündungen im Körper führen – auch weiter weg von der Tätowierung.
Immunerkrankungen nur des Auges selbst können bei einer Uveitis ebenfalls eine Rolle spielen. Bei einem überreifen grauen Star können aus der Augenlinse freigesetzte Eiweißstoffe eine entzündliche Immunreaktion im Auge auslösen.
Weitere Ursachen bei Uveitis sind Infektionen mit Bakterien, Viren, Pilzen und Parasiten. Mitunter kommen Verletzungen und Operationen als Auslöser infrage.
Sehr selten ist das Partnerauge Ausgangspunkt einer Iridozyklitis: Wurde es verletzt, können Bestandteile aus Iris oder Ziliarkörper das Immunsystem reizen und zu einer autoimmunen Entzündung führen. Diese kann auf das unverletzte Auge übergreifen (sogenannte sympathische Ophthalmie). Manchmal täuscht eine Krebserkrankung wie Lymphknotenkrebs oder ein Melanom des Auges ein Krankheitsbild wie bei Uveitis vor.
Ein im Blut bestimmbares Merkmal namens HLA-B27 kann bei einer vorderen Uveitis für die Diagnose hilfreich sein, da es mit verschiedenen Krankheiten assoziiert ist, die auch für eine Uveitis maßgeblich sein können, wie die zuvor genannte Bechterew-Erkrankung oder Arthritis bei Schuppenflechte. Manchmal wird bei Uveitis noch nach anderen HLA-Merkmalen im Blut gesucht. Ab und zu bleibt die Ursache einer Uveitis unklar.
Symptome vordere Uveitis (Iridozyklitis): Es treten bohrende Augenschmerzen, starke Lichtscheu, vermehrtes Augentränen und Sehverschlechterung auf. Die Pupille ist wegen der Reizung eng und reagiert träge auf Licht. Die Schmerzen im Auge nehmen etwa beim Versuch, zu lesen (Versuch der Akkomodation) zu. Die Sehschärfe verschlechtert sich akut durch entzündliches Eiweiß im Kammerwasser und im vorderen Glaskörper. Bei der Schuppenflechte (Psoriasis) folgt eine Uveitis – sie tritt hier ungefähr in fünf Prozent der Fälle auf, bei positivem HLA-B27-Befund in bis zu 30 Prozent – der möglichen Gelenkbeteiligung meist. Diese folgt wiederum den Hautveränderungen. Dagegen geht eine bei der Bechterew-Erkrankung auftretende Uveitis einer möglichen Beteiligung von Gliedmaßengelenken häufiger voraus. Folgen einer Iridozyklitis können Trübungen der Augenlinse und des vorderen Glaskörpers sein. Wenn sich durch die Entzündung und spätere Narben die Abflusswege des Kammerwassers im Auge verschließen, steigt der Augeninnendruck. Dann kann sich ein entzündlich bedingtes (sekundäres) Glaukom entwickeln. Symptome mittlere Uveitis: Hier bestehen in der Regel keine Schmerzen. Das Sehen ist vor allem durch Glaskörpertrübungen behindert. Symptome hintere Uveitis: Auch eine Uveitis am Augenhintergrund, bei der die Aderhaut, meistens auch die anliegende Netzhaut, entzündet ist, bereitet keine Schmerzen. Wenn die Entzündung auf die anderen Augenabschnitte übergreift oder der Augeninnendruck deutlich ansteigt, treten Schmerzen auf. Die Sehstörungen hängen davon ab, wo genau die Entzündung liegt. Ist die Stelle des schärfsten Sehens auf der Netzhaut mitbetroffen, resultiert eine hochgradige Sehminderung. Liegt der Entzündungsherd nahe am Sehnervenkopf (Papille), kommt es zu einem Ausfall im Gesichtsfeld. Wenn heftige Mückenschwärme oder starke Lichtblitze auftreten, spricht das für einen Netzhautriss als Komplikation der Entzündung. Außerdem kann es zur Störung des Dämmerungssehens kommen (siehe auch 7). Die Beiträge "Bechterew-Krankheit (Morbus Bechterew)" und "Schuppenflechte (Psoriasis)" erläutern die entsprechenden, zuvor genannten Krankheitsbilder.
Ausführliche Informationen zur Uveitis finden Sie hier:
- Störungen der Pupillen
- Akkomodationskrampf (Spasmus des Ziliarmuskels): Die Pupille steht in extremer Naheinstellung, ist somit eng. Ursache können Verletzungen des Auges, manchmal auch hohe Stressbelastungen sein (also ein- oder beidseitiges Auftreten möglich).
- Akkomodationslähmung: Eine beidseitige Akkomodationslähmung mit weiter Pupille, herabhängendem Lid (Ptosis) und verschwommenem Sehen kann bei Infektionskrankheiten wie Diphtherie auftreten (ein bis drei Wochen nach der Erkrankung sind Nervenentzündungen durch das Diphtherietoxin als Spätkomplikation möglich) oder bei Vergiftung mit Botulinumtoxin. Infrage kommen auch noch weitere Erkrankungen des Nervensystems als Ursache, etwa ein Tumor oder eine Gefäßfehlbildung (Aneurysma) im Gehirn. Eventuell liegen dann auch anhaltende Pupillen- und Augenmuskellähmungen vor (siehe auch 9), allerdings einseitig. Außerdem kann die Iris bei einer Iridozyklitis (siehe oben) mit der Linse verkleben und die Pupille dann nicht mehr auf Licht reagieren. Auch bestimmte Augentropfen können die Pupillen vorübergehend weit stellen. Das kann manchmal therapeutisch erwünscht sein, etwa bei einer schmerzhaften Entzündung des Ziliarkörpers (Uveitis). Der Augenarzt weitet die Pupillen medikamentös auch vor bestimmten Untersuchungen des Auges.

So in etwa können sich Glaskörpertrübungen bemerkbar machen
© W&B/Martina Ibelherr
6 Sehstörungen: Glaskörper – Mückenschwärme
Der Glaskörper füllt den Raum zwischen Linse und Netzhaut aus. Er besteht aus einem wässrigen "Gel" und einem hauchdünnen Fasergerüst aus Kollagen.
- Glaskörpertrübung und hintere Glaskörperabhebung: Altersbedingt oder bei stärkerer Kurzsichtigkeit kann der Glaskörper sich "verflüssigen" und etwas schrumpfen. Dabei entstehen Trübungen (Mouches volantes, siehe auch eingangs oben). Außerdem kann er sich am hinteren Pol von der Netzhaut abheben. Symptome: Bei Glaskörperabhebungen treten oft halbdurchsichtige Schlieren oder dunkle, bei Augenbewegungen schwimmende Fleckchen wie tanzende Mücken auf, manchmal auch Lichtblitze seitlich. Ausgeprägte, rußregenartige Mückenschwärme und vermehrte Lichtblitze können auf einen Netzhautdefekt hinweisen (mitunter kann eine Netzhautablösung die Folge sein).
- Glaskörperblutung: Wenn der Glaskörper nach einer Abhebung beweglicher geworden ist und bei Augenbewegungen seitlich an der Netzhaut zerrt, kann es gelegentlich zu einer Netzhautablösung kommen (siehe Punkt 7). Bei diabetischer Netzhauterkrankung beispielsweise können neu gebildete, dünne Gefäße von der Netzhaut auf den Glaskörper übergehen (proliferative Retinopathie, siehe 8). Sie reißen leicht ein. Dabei entstehen Glaskörperblutungen und schließlich Vernarbungen. Der Glaskörper kann völlig eintrüben. Symptome: Glaskörperblutungen machen sich meist mit einer schnell sich entwickelnden Sehminderung, schwarzen Mückenschwärmen, dunklen Streifen oder rötlichen Schwaden vor den Augen bemerkbar.
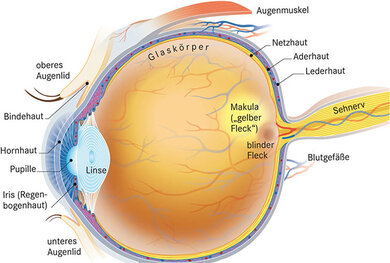
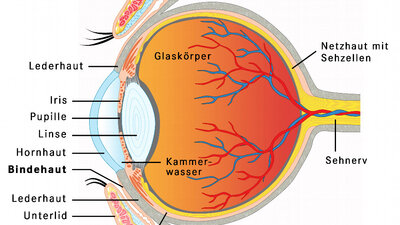
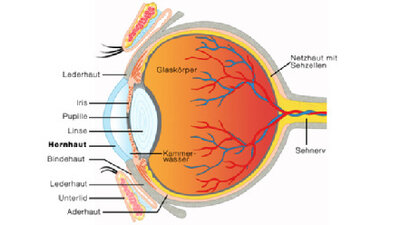
Wie das Auge aufgebaut ist, zeigt diese schematische Grafik
© W&B/Martina Ibelherr
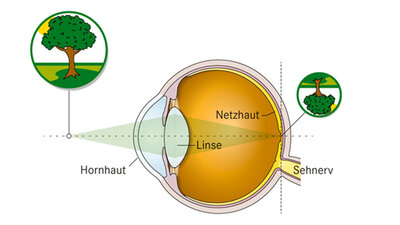
7 Sehstörungen: Erkrankungen der Netzhaut und des Sehnervs
Kurz gesagt: Die Netzhaut nimmt mit ihren Millionen von lichtempfindlichen Sinneszellen das Licht auf, wandelt es in elektrische Impulse um, "formatiert" sie und überträgt sie auf den Sehnerv. Dieser leitet die Signale an das Gehirn weiter. Die Sehzentren des Gehirns entschlüsseln sie, es entsteht das bewusste Sehen. Dieses wird durch Integration in andere Hirnleistungen zu komplexen Motiven und Erfahrungen erweitert.
- Netzhaut
Die Stelle des schärfsten Sehens, Makula lutea (gelber Fleck), liegt in der Netzhautmitte und beherbergt Sehzellen, insbesondere vom Typ der Zapfen, in großer Zahl und Dichte. Die Zapfen ermöglichen scharfes Sehen insbesondere von Farben, Kontrasten und feinen Details: entscheidend etwa für das Lesen.
- Makuladegeneration: Eine der wichtigsten Netzhauterkrankungen ist die altersbezogene Makuladegeneration (AMD). Dabei lagern sich Stoffe, die von den versorgenden Zellen der Netzhaut nicht mehr abgebaut werden (Drusen), in der Makula ab. In der Folge büßen Sehzellen ihre Funktion ein, die Nervenzellschicht dünnt aus (trockene Form der Makuladegeneration). Wenn im weiteren Verlauf neue Gefäße unter der Makula entstehen, die Flüssigkeit abgeben und dadurch die Versorgung der Sehzellen zusätzlich behindern, liegt eine feuchte (exsudative) Form der Makuladegeneration vor. Symptome: Anfangs Verzerrtsehen, im weiteren Verlauf Verlust der zentralen Sehschärfe, der Kontrastwahrnehmung, des Farbsehens, der Dunkel-Hell-Anpassung. Im Zentrum des Sicht- oder Gesichtsfeldes entsteht ein grauer Schleier oder Fleck (Zentralskotom). Die AMD ist eine der häufigsten Ursachen von Erblindung älterer Menschen (Erblindung nach dem Gesetz; manchmal bleibt ein geringes Orientierungsvermögen in den Randbereichen des Gesichtsfeldes erhalten). Mehr über die Erkrankung und die Therapiemöglichkeiten im Ratgeber "Altersbedingte Makuladegeneration (AMD)".
- Makulaödem: Ödem bedeutet Schwellung durch krankhafte Ansammlung von Flüssigkeit zwischen den Zellen. Die Makula der Netzhaut ist bei einem Ödem verdickt. Teilweise kommt es zu Ablagerungen von fettigem Material. Hauptursachen sind eine Uveitis (siehe 5), eine diabetische Retinopathie, ein Venenverschluss der Netzhaut (mehr dazu jeweils bei 8) und die erbliche Retinitis pigmentosa (siehe jeweils weiter unten). Außerdem kann mitunter ein krisenhafter Blutdruckanstieg auslösend sein. Das Makulaödem ist oft Teil komplexerer Augenerkrankungen, manchmal auch Folge einer unerwünschten Medikamentenwirkung (zum Beispiel Chloroquin). Symptome: Verschwommenes, verzerrtes Sehen. Je nach Ursache sind weitere Augensymptome, gegebenenfalls auch andere Symptome möglich.
- Netzhautablösung (Ablatio / Amotio retinae): Dazu kommt es häufiger im höheren Alter, die Ablösung ist aber insgesamt selten. Es gibt auch eine gewisse Veranlagung. Starke Kurzsichtigkeit erhöht das Risiko für Netzhautablösungen, ebenso eine diabetische Netzhauterkrankung oder ein Netzhautvenenverschluss (siehe 8). Voraus geht meist ein Riss der Netzhaut im Randbereich. In der Folge kann Flüssigkeit unter die Netzhaut laufen und diese sich dann von ihrer ernährenden Unterlage abheben. Netzhautablösungen sind Notfälle: Ohne Behandlung droht Erblindung, da die betroffenen Lichtsinneszellen degenerieren. Ein Riss kann mittels Laserkoagulation befestigt werden, wobei eine Narbe um das Loch entsteht. Das beugt einer späteren Ablösung an dieser Stelle vor. Da die Narben meist mehr im Randbereich der Netzhaut liegen, stören sie das Sehen eher wenig. Eine Ablösung muss operativ behandelt werden. Symptome: Die Betroffenen nehmen Lichtblitze und schwarze Mückenschwärme oder Rußflocken wahr. Anders als die harmlosen Mouches volantes bei Glaskörperdegeneration und gegebenfalls -abhebung, die mehr Schlieren oder Fuseln ähneln, entstehen die schwarzen Flecken durch Blutungen bei einem Netzhautriss. Eine seitlich vor dem Auge aufsteigende Wand oder ein herabsinkender Vorhang spricht für eine Ablösung der Netzhaut. Wenn die zentrale Sehschärfe (beim Fokussieren) deutlich nachlässt, liegt die Ablösung vermutlich mehr zur Netzhautmitte hin. Das Auge kann auch verzerrt sehen. Weitere Informationen im Ratgeber "Netzhautablösung".
- Gestörte Dunkelanpassung: Lichtsinneszellen vom Typ der Stäbchen sind für das Dämmerungssehen zuständig. Sie werden schon durch relativ schwache Lichtreize aktiv, bei Helligkeit sind sie inaktiv. Sie verarbeiten Graustufen, aber keine Farben, und liegen mehr in den Randbereichen der Netzhaut. Fallen sie aus, besteht Nachtblindheit.
Diabetiker, die an einer proliferativen Retinopathie (siehe 8) leiden, sind meist nachtblind. Auch bei Patienten mit Keratokonus (mehr unter 3) verschlechtert sich mit der Zeit das Dämmerungs- und Nachtsehen.
Mitunter wird bei Leberschäden, schweren Magen-Darm-Erkrankungen oder schwerer Mangelernährung (unter anderem Vitamin-A-Mangel, in Deutschland selten) eine Nachtblindheit beobachtet. Vereinfacht gesagt bestehen Zusammenhänge zwischen dem Retinol-Stoffwechsel (Retinol gehört zur Vitamin-A-Stoffgruppe) und dem Aufbau des Sehfarbstoffes in der Netzhaut.
- - Retinitis pigmentosa (RP): Eine erbliche Störung der Dunkelanpassung mit allmählicher Entwicklung einer Nachtblindheit kann Frühsymptom der seltenen Retinitis pigmentosa sein. Die genetische Erkrankung wird auch als Netzhautdystrophie bezeichnet. Mit der Zeit verkümmern die Lichtsinneszellen, zunächst die Stäbchen. Mit fortschreitendem Ausfall der Netzhaut und auch des Sehnervs fällt die Sehschärfe ab und das Gesichtsfeld wird zunehmend kleiner. Viele Patienten erblinden. Mit einem sogenannten Retinaimplantat kann sich das Sehvermögen bessern. Der etwa stecknadelkopfgroße Mikrochip wird unter die Retina eingesetzt. Hinzu kommt eine äußere Vorrichtung (Stromquelle). Manche Betroffenen können anschließend zum Beispiel Licht lokalisieren und Formen bestimmter Objekten in Graustufen erkennen. Weltweit wurden bislang etwa 30 RP-Patienten so behandelt.
- Membranen auf der Netzhaut (Zellophanmakulopathie, epiretinale Gliose): Betroffen ist hier die Grenze zwischen Glaskörper und Netzhaut (= epiretinal), vor allem in Netzhautmitte, über der Stelle des schärfsten Sehens (Makula). Bestimmte Nervenzellen, sogenannte Gliazellen, wandern an die Netzhautoberfläche (Gliose) und bilden mit Glaskörperfasern ein feines Häutchen. Die Erkrankung betrifft häufiger ältere Menschen. Unter anderem können eine Glaskörperabhebung oder Eingriffe an der Netzhaut auslösend sein, ebenso eine Prellung des Glaskörpers. Symptome: Die Betroffenen sehen verzerrt (Metamorphopsie) und verschwommen, Doppelbilder, "Knicke im Bild". Die Therapie besteht nach sorgfältiger Befundabklärung in einer Operation, bei der unter anderem der Glaskörper und das Häutchen entfernt werden, eventuell kombiniert mit einer (vorbeugenden) Kataraktoperation. Denn die Entwicklung eines grauen Stars könnte durch den Eingriff nur am Glaskörper beschleunigt werden.
- Sehnerv
Der Sehnerv verlässt – vom Auge aus gesehen – dieses am Augenhintergrund. Die Stelle heißt Sehnervenkopf, Sehnervenscheibe oder Papille. Nach Austritt aus der knöchernen Augenhöhle zieht er zum Sehzentrum im Gehirn. Der Weg dorthin heißt Sehbahn. Es gibt den rechten und den linken Sehnerv mit je einer Sehbahn. Etwa die Hälfte der Sehnervenfasern kreuzt unterwegs im Gehirn auf die Gegenseite. Das hat zur Folge, dass die gesamte rechte Hälfte des Gesichtsfeldes (beider Augen) links im Gehirn abgebildet werden und umgekehrt. Das übergeordnete Sehzentrum fügt die Teile zu einem Bild zusammen. Falls die Sehbahn im Gehirn geschädigt wird, entstehen kennzeichnende Gesichtsfeldausfälle. Diese neurologischen Sehstörungen sind jedoch kein oder nur am Rand ein Thema dieses Beitrags.
- Optikusneuritis (auch retrobulbäre Optikusneuritis, Entzündung des Sehnervs hinter dem Auge): Die äußere Isolierschicht der Sehnervenfasern, das Myelin, beschleunigt die Signalübertragung im Nervensystem. Bei Autoimmunerkrankungen greift das Immunsystem körpereigenes Gewebe an. Dies führt zu Entzündungen und meist auch zu Folgeschäden. Im zentralen Nervensystem gilt die Attacke dem Myelin. Das entzündete Gewebe geht teilweise zugrunde, kann sich aber mehr oder weniger wieder regenerieren. Eine in der Regel einseitige, "typische" Entzündung des Sehnervs (Symptome siehe weiter unten) kann zum Beispiel ein Symptom der Multiplen Sklerose (MS) sein und etwa in der Hälfte der Fälle irgendwann im Verlauf dieser Erkrankung auftreten.
Ähnlich wie die Multiple Sklerose führt auch die sogenannte Neuromyelitis Optica (NMO oder Devic-Syndrom) zu einer Optikusneuritis, allerdings bisweilen auf beiden Augen. Bei dieser Autoimmunerkrankung des zentralen Nervensystems entzündet sich auch das Rückenmark (Myelon). Damit verbundene Symptome sind Muskelschwäche oder -lähmungen, etwa an Armen und Beinen, mitunter auch Störungen der Blasen- und Darmkontrolle. Wiederholter Schluckauf und Brechattacken können ein Hinweis auf eine Gehirnbeteiligung im Bereich des sogenannten Hirnstamms sein. Dort liegen Zentren, die das Brechen und wohl auch den Schluckauf steuern. Die NMO tritt deutlich seltener auf als die MS. Die NMO entwickelt sich im Allgemeinen "untypisch" (siehe unten: "Symptome untypischer Verlauf"). Außerdem kommt in dem Zusammenhang mitunter eine isolierte Optikusneuritis (sogenannte Neuromyelitis Optica-Spektrum-Erkrankung) vor.
Manchmal wird eine Optikusneuritis bei Infektionen mit Viren (Masern, Pfeiffersches Drüsenfieber) und bei bakteriellen Infektionen wie Lyme-Borreliose, Syphilis (Lues) oder Katzenkratzkrankheit beobachtet – dann meist Zeichen einer Komplikation oder eines fortgeschrittenen Stadiums. Die Prognose ist unterschiedlich.
Auch systemische Autoimmunkrankheiten wie Sarkoidose oder Lupus erythematodes können zusammen mit einer Optikusneuritis oder NMO auftreten. Systemische Erkrankung bedeutet, dass mehrere Organe oder Organsysteme betroffen sind. Dementsprechend lenken meist andere Symptome, etwa Lymphknotenschwellungen, Hauterscheinungen, Fieber den Verdacht in die entsprechende Richtung. Genauer informieren Sie hier die entsprechenden Ratgeber "Sarkoidose" (siehe oben, Abschnitt 5, Uveitis, und "Lupus erythematodes").
Eine weitere Form der Optikusneuritis ist die chronisch wiederkehrende entzündliche Optikusnerv-Erkrankung (sogenannte CRION, engl. Chronic Relapsing Inflammatory Optic Neuropathy). Sie betrifft meist beide Augen, verläuft sehr schmerzhaft und mit deutlichen Ausfällen des Gesichtsfeldes. Doch gibt es hier weder einen Bezug zu Autoimmunerkrankungen noch zu Schädigungen der Myelinschicht. Die CRION spricht sehr gut auf Kortison an (siehe unten, Therapie).
Eine Optikusneuritis kann zudem durch Medikamente, zum Beispiel den Wirkstoff Ethambutol gegen Tuberkulose, verursacht werden. Mehr zu Medikamenten und Sehstörungen unter 11.
- - Papillitis: Eine Entzündung des Sehnervenkopfes am Augenhintergrund (Papillitis) mit deutlicher Sehstörung der zentralen Sehschärfe kommt vor allem im Kindesalter vor. Betroffen sind dann in der Regel beide Augen. Ursache sind häufig Virusinfekte der oberen Luftwege (Symptome siehe "Papillitis" weiter unten).
Symptome Sehnerventzündung, typischer Verlauf: Die Betroffenen sind meist zwischen 18 und 45 Jahre alt, häufiger Frauen als Männer. Innerhalb von wenigen Stunden oder Tagen, höchstens etwa zwei Wochen, verschlechtert sich das Sehen auf einem Auge. Dazu kommt ein Druckgefühl hinter dem Auge, Augenbewegungen sind schmerzhaft, manchmal wird auch ein Gesichtsschmerz verspürt. Die Farbwahrnehmung lässt nach, mitunter tritt eine Störung des zentralen Sehens auf (grauer Fleck in der Mitte des Gesichtsfeldes, zentrales Skotom), manche Betroffenen sehen Lichtblitze bei Augenbewegungen. Die Störungen bilden sich im Allgemeinen wieder weitgehend zurück, die Entzündung heilt ungefähr innerhalb eines Jahres aus. Manchmal können das Farb- und Kontrastsehen beeinträchtigt bleiben. Auch kann es in den nächsten zehn Jahren zu einem Rückfall kommen – am selben Auge, am Partnerauge oder an beiden Augen –, häufiger bei Patienten mit Multipler Sklerose.
Symptome Sehnerventzündung, untypischer Verlauf: Betroffen sind alle anderen Altersgruppen als oben aufgeführt. Beide Augen können erkranken, es treten jedoch keine schmerzhaften Augenbewegungen auf. Im Allgemeinen stellt sich auch keine Besserung innerhalb von vier bis sechs Wochen ein, sondern der Verlauf ist eher chronisch oder schubhaft, häufig mit anhaltender Sehminderung.
Symptome Papillitis: Bei bestimmten Infektionskrankheiten, seltener bei MS, kann sich die Sehnervenpapille entzünden. Auch dies ist eigentlich ein untypisches Krankheitsbild, insbesondere bei Erwachsenen. Bei Kindern kommt eine Papillitis auch an beiden Augen vor. Das zunächst deutlich eingeschränkte Sehvermögen erholt sich häufig wieder.
Diagnose: Erste Hinweise geben dem Arzt die Beschwerden und die Angaben zur Krankengeschichte des Patienten. Bei einer retrobulbären Optikusneuritis sieht der Sehnervenkopf am Augenhintergrund, die Papille, mehrheitlich normal aus. Seltener erscheint sie geschwollen. Eine Papillitis lässt sich dagegen von Anfang an erkennen: Die Papille ist entzündet und geschwollen.
Bei vermuteter Retrobulbärneuritis erhält der Arzt einen wichtigen klinischen Hinweis durch einen Wechselbelichtungstest, wobei er die Pupillenreaktion beider Augen auf Licht im Dunkeln untersucht. Ziel ist immer, eine andere Grunderkrankung, zunächst etwa eine MS, oder die wesentlich seltenere NMO auszuschließen. Eine Magnetresonanztomografie und auch eine Hirnwasseruntersuchung (Lumbalpunktion) können weiteren Aufschluss geben. Bei vermuteter NMO kann eine Rückenmarks-MRT die Diagnose stützen. Für eine NMO oder NMO-Spektrum-Erkrankung kennzeichnend sind zudem sogenannte Aquaporin-4-Antikörper im Blut, ihr Fehlen schließt diese Ursache nicht aus.
Besteht der Verdacht auf eine spezielle Grunderkrankung, erfolgen umfangreichere augenärztliche, internistische und neurologische Untersuchungen. Wenn als Auslöser ein Krankheitsprozess im HNO-Bereich, etwa von den Nasennebenhöhlen ausgehend, naheliegt, ist ein Hals-Nasen-Ohren (HNO-)Arzt gefragt.
Die Therapie richtet sich nach der Diagnose. Eine Kortisonbehandlung kann bei typischer Optikusneuritis die Heilung beschleunigen, unterdrückt aber eine mögliche MS nicht. Der Arzt prüft vor der Kortisongabe mögliche Gegenanzeigen. Bei Infektionskrankheiten helfen gegen den jeweiligen Erreger gerichtete Medikamente, zum Beispiel – auch bei einer Papillitis – virushemmende Medikamente. Eine NMO wird mit Arzneistoffen behandelt, die das Immunsystem unterdrücken, etwa Azathioprin, Cyclophosphamid oder sogenannte monoklonale Antikörper. Manchmal ist auch eine Art Blutwäsche (Plasmapherese) notwendig. Auf Kortison günstig (und nach dessen Absetzen ungünstig) reagiert die CRION. Hier wird Kortison langfristig eingesetzt.
Mehr Informationen über die Optikusneuritis im Beitrag "Sehnervenenzündung".
Über Diagnose und Therapie der MS können Sie im Ratgeber "Multiple Sklerose" nachlesen:
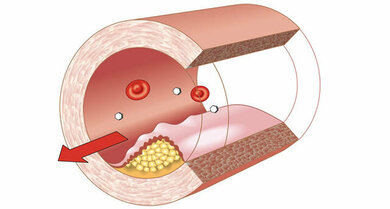
Arteriosklerose: Ablagerungen an der Gefäßwand
© W&B/ Szczesny
8 Sehstörungen: Durchblutungsprobleme
Venen führen sauerstoffarmes und stoffwechselbelastetes Blut aus den Geweben ab, Arterien liefern frisch mit Sauerstoff und Nährstoffen angereichertes Blut. Die Innenschichten der Netzhaut werden von der zentralen Netzhautarterie versorgt. Die Aderhaut ernährt die weiter außen liegenden Lichtsinneszellen über ein dichtes Gefäßnetz. Dadurch und durch ihren speziellen Aufbau ist die hochempfindliche Netzhaut normalerweise gut gegen anfallende Schadstoffe geschützt.
Dennoch machen Bluthochdruck, Diabetes und Fettstoffwechselstörungen mit ihren schädlichen Gefäßwirkungen (Gefäßverkalkung, Arteriosklerose) vor den Netzhautadern nicht halt. Dadurch und durch andere Faktoren kann es dort beispielsweise zu Gefäßvengungen und Gefäßverschlüssen kommen. Es sind vorübergehende oder anhaltende Durchblutungsstörungen möglich. Je nach Art und Ort eines Durchblutungsproblems (Netzhaut, Sehnerv, Gehirn) ist das Sehen unterschiedlich stark gemindert, mitunter bis zur Erblindung. Sehstörungen kommen auch bei Migräne vor. Die genauen Ursachen dafür sind noch unklar.
- Zentralvenenverschluss: Mögliche Ursachen sind Einengungen an Kreuzungen mit verdickten Netzhautarterien sowie Thrombosen. Bei einer Thrombose verschließt ein an der Venenwand entstehender Blutpfropf das Gefäß. Vermehrte Gerinnungsneigung des Blutes begünstigt dies. Der Blutstau führt zu Blutungen und Schwellungen in der Netzhaut, eventuell auch an der Stelle des schärfsten Sehens (Makula). Netzhautschäden bei Diabetes sind ein wichtiger Risikofaktor, außerdem Bluthochdruck und Glaukome. Symptome: Binnen Minuten oder Stunden entwickelt sich eine schmerzlose, mäßige oder deutliche Sehminderung. Manchmal zieht dabei vor dem Auge ein grauer Schleier auf. Anhaltende Sehverschlechterung bis zum Sehverlust ist möglich. Einige Patienten, häufiger ältere Menschen, spüren wenig, weil sie unwillkürlich vor allem das gesunde Auge einsetzen. Der Verschluss einer kleineren Vene (Venenastverschluss) kann sogar länger unbemerkt bleiben.
- Verschluss einer Netzhautarterie: Ursache ist häufig ein eingeschwemmtes Blutgerinnsel (Embolie), das eine zuführende Arterie verstopft. Es stammt in diesem Fall entweder aus Ablagerungen in anderen Gefäßen, meist der Halsschlagader. Oder es hat sich aus dem Herzen abgelöst, etwa infolge einer Herzrhythmusstörung oder Herzklappenentzündung. Mitunter verursacht eine bestimmte Gefäßentzündung – eine Riesenzell-Arteriitis – einen entzündlichen Gefäßverschluss (siehe unten: Papilleninfarkt). Weitere Ursachen sind wiederum Gefäßschäden durch Bluthochdruck, Diabetes und Fettstoffwechselstörungen. Symptome: Ein Zentralarterienverschluss verursacht eine plötzliche, einseitige Erblindung ohne Schmerzen (Sehsturz), während sich ein Verschluss einer Abzweigung der Zentralarterie, also ein Zentralarterienast-Verschluss, durch einen Gesichtsfeldausfall oder deutliche Minderung des Sehens bemerkbar macht. Das Sehvermögen bleibt hier also teilweise erhalten.
- Papilleninfarkt (ischämische vordere Optikusneuropathie, häufigste Form): Darunter versteht man eine Schädigung des Sehnervs infolge einer Durchblutungsstörung (Infarkt, Ischämie) im Bereich des Sehnervenkopfes (Papille). Gefäßentzündungen wie die schon genannte Riesenzellarteriitis und ausgeprägte Arteriosklerose (Gefäßverkalkung und -verengung) sind die Hauptursachen. Selten sind ein akuter, starker Blutverlust oder ein starker Blutdruckabfall auslösend. Bei einer vorderen ischämischen Optikusneuropathie zum Beispiel stellt sich der Sehnervenkopf bei der Untersuchung des Augenhintergrunds blass und geschwollen dar.
- - An einer Riesenzellarteriitis (RZA; Arteriitis bedeutet Entzündung von Arterien) erkranken Frauen deutlich häufiger als Männer. Das Erkrankungsalter beträgt meist über 50 Jahre. Auch wenn bei Riesenzellarteriitis häufiger große Gefäße erkranken: Verantwortlich für die Durchblutungsstörung des Sehnervs sind entzündlich bedingte Verschlüsse der kleinen Gefäße, die den Sehnervenkopf versorgen.
Kennzeichnende Symptome einer Riesenzellarteriitis im Kopfbereich sind starke pochende (Schläfen-)Kopfschmerzen, meist beidseits. An der Schläfe der betroffenen Seite bemerken manche Patienten eine Überempfindlichkeit der Kopfhaut beim Kämmen, dazu einen verdickten, beim Berühren schmerzhaften Gefäßstrang (entzündete Schläfenarterie). Auch Schmerzen beim Kauen und Zungenschmerzen treten auf. Sehr ernst zu nehmen sind die Sehstörungen. Sie treten bei etwa 70 Prozent der Patienten auf und verschlechtern sich schnell: Die Sehschärfe nimmt ab, die Betroffenen sehen Doppelbilder, das Gesichtsfeld engt sich zunehmend ein. Das Auge selbst schmerzt nicht. Aber unbehandelt erblindet es innerhalb weniger Tage, und auch dem zweiten Auge würde es so ergehen.
Zusätzliches Auftreten starker Muskelschmerzen im oberen Schultergürtel, eventuell auch im Nacken, Becken- und Hüftbereich, kann auf eine gleichzeitig vorliegende Polymyalgia rheumatica hinweisen. Das betrifft etwa die Hälfte der Patienten.
Wichtig: Umgehend zum Arzt zur sofortigen Untersuchung (Gefäße, Entzündungswerte im Blut, Augen), da beide Augen gefährdet sind. Manchmal ist der bereits eingetretene Sehverlust das erste Symptom! Zeitgleich mit der Diagnostik wird der Arzt als sofortige Therapiemaßnahme Kortison einsetzen.
- - Symptome der ischämischen Optikusneuropathie bei Arteriosklerose: Akute, einseitige Sehminderung, Ausfall des Gesichtsfeldes häufiger in der unteren Hälfte. Die Sehschärfe ist deutlich vermindert, Erblindung ist möglich.
- Netzhauterkrankung bei Diabetes: Erhöhte Blutzuckerwerte schädigen die Blutgefäße – am Auge die feinen Netzhautgefäße (diabetische Retinopathie). Symptome: Die diabetische Netzhauterkrankung entwickelt sich meist über Jahre und bleibt lange symptomlos. Bei Diagnosestellung der Zuckerkrankheit kann der Augenarzt oft schon entsprechende Veränderungen feststellen. In den westlichen Ländern gehört die fortgeschrittene diabetische Retinopathie, insbesondere das Makulaödem (siehe unten), zu den häufigsten Erblindungsursachen erwerbsfähiger Menschen.
Unterschieden wird eine nicht proliferative von einer proliferativen Form der Netzhauterkrankung. Proliferativ bedeutet, dass sich neue, qualitativ minderwertige Gefäße gebildet haben. Eine schwere nicht proliferative Form kann in eine proliferative übergehen. Ein Makulaödem kann bei beiden Formen vorkommen.
Während eine milde, nicht proliferative Retinopathie sich bei guter Blutzuckerkontrolle noch zurückbilden kann, ist die Netzhaut in fortgeschrittenen Stadien der Retinopathie erheblich geschädigt. Es kommt einerseits zu Blutungen, andererseits zu Durchblutungsstörungen. Sehnervenfasern gehen zugrunde, Ablagerungen schädigen die Netzhaut weiter. Als Reaktion auf die schlechte Durchblutung wachsen neue Netzhautgefäße (proliferative Retinopathie). Sie können außer der Netzhaut auch das Augeninnere schädigen, indem sie etwa in den Glaskörper einwachsen und dort Blutungen verursachen (schlagartige Sehverschlechterung). Oder indem sie schrumpfen und vernarben. Beides begünstigt Ablösungen der Netzhaut (Symptome: Lichtblitze, Rußregen, Vorhang vor dem Auge, siehe unter 6 und 7).
Gefäßneubildungen in der Regenbogenhaut können das Kammerwasser blockieren und ein (sekundäres) Glaukom auslösen. Dieses ist nicht nur schmerzhaft, sondern kann durch Schädigung des Sehnervs auch zur Erblindung führen.
Da die Gefäße – ob angestammt und geschädigt oder neu und instabil – vermehrt durchlässig sind, kommt es häufig zu einem Makulaödem. Dabei schwillt die Makula, die Stelle des schärfsten Sehens auf der Netzhaut, an und verdickt sich. Dann vermindert sich die zentrale Sehschärfe oder sie kann verlorengehen.
Therapie des Makulaödems bei Diabetes mit Netzhauterkrankung: Mittels Injektionen bestimmter VEGF-Hemmer gegen das Makulaödem lässt sich häufig eine Verbesserung der (korrigierten) Sehschärfe erreichen. VEGF ist ein körpereigener Faktor, der das Wachstum von Gefäßen anregt. VEGF-Hemmer wirken dem entgegen. Laserbehandlungen sind dagegen beim Makulaödem in den Hintergrund getreten. Ebenfalls sehr wichtig: Normnahe Blutdruck- und Blutzuckerwerte und auch die Verbesserung des Fettstoffwechsels. Trotz dieser Maßnahmen: Ausgeprägte Schäden bis zur Erblindung sind nicht immer abwendbar.
Eine eingehende Beschreibung der Netzhauterkrankung bei Diabetes finden Sie im Ratgeber "Diabetische Retinopathie" auf unserem Partnerportal www.diabetes-ratgeber.de
Warum Rauchen und Bluthochdruck der Netzhaut zusetzen, erklären die folgenden Ratgeber:
- Migräne: Ein Migräneanfall geht meist mit typischem Halbseitenkopfschmerz einher: einseitige, attackenartige, über mehrere Stunden bis zu drei Tage anhaltende stechende, pochende oder dumpfe Kopfschmerzen. Manchmal beginnen sie im Nacken. Sehr oft kommt es auch zu Übelkeit und starker Lichtempfindlichkeit. Augensymptome bei Migräne: Bei einem Drittel der Patienten können vor Beginn der Kopfschmerzen Schleier, flimmernde Blitze oder zackenartige Figuren (Flimmerskotome, vorübergehende, mitunter verzögert abklingende Gesichtsfeldaufälle) vor dem Auge auf der Kopfschmerzseite auftreten. Sie entsprechen der sogenannten visuellen Migräne-Aura. Aura bedeutet Schein oder Vorbote. Es geht dabei um Ausfallsymptome vor Einsetzen der eigentlichen Kopfschmerzphase. Eine Aura dauert Minuten bis zu ungefähr einer halben Stunde. An den noch unklaren Mechanismen sind vermutlich Durchblutungsstörungen von Gefäßen im Gehirn mitbeteiligt, die auch die Augen mitversorgen.
Seltener lässt sich neben den typischen Migräne-Symptomen auch eine Augenmuskellähmung beobachten. Dabei handelt es sich um eine ophthalmoplegische "Migräne". Sie wird heute den Neuralgien beziehungsweise vom Zentralnervensystem ausgehenden Kopfschmerzformen zugeordnet.
Wenn es im Zusammenhang mit migräneartigen Kopfschmerzen zu vorübergehender einseitiger Blindheit (Amaurosis fugax) kommt, wird der Arzt immer auch andere Ursachen ausschließen müssen, beispielsweise eine ischämische Optikusneuropathie (siehe oben) oder einen Schlaganfall.
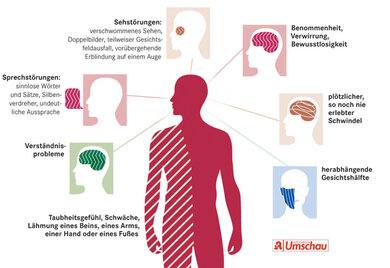
- Schlaganfall: Dazu kommt es durch einen kritischen Durchblutungsmangel im Gehirn (Hirninfarkt) oder durch eine Hirnblutung. Ein Schlaganfall kann sich zunächst nur mit kurz dauernder, eventuell wiederholter Blindheit eines Auges (Amaurosis fugax) äußern. Möglich sind auch Gesichtsfeldausfälle, Doppelbilder oder Blindheit beider Augen. Oft zeigen sich dann weitere verdächtige Symptome, etwa ein akuter (Dreh-)Schwindel, Kribbeln oder Taubheitsgefühl im Gesicht und Muskelschwächen oder Lähmungen auf einer Körperseite, etwa des Armes. Ein herabhängender Mundwinkel auf einer Seite zeigt eine Gesichtslähmung an. Folge eines Schlaganfalls kann außerdem eine Sprach-, Wortfindungs- oder Sprachverständnisstörung sein.
Wichtig: Bei einer Amaurosis fugax wird der Rettungsdienst oder der hinzugezogene Augenarzt den Patienten umgehend an ein spezialisiertes Zentrum für Schlaganfallpatienten (Stroke Unit) leiten, wo der Ursache nachgegangen und eine gezielte Behandlung eingeleitet werden kann.
Mögliche Warnzeichen eines Schlaganfalls:
© W&B/Szczesny
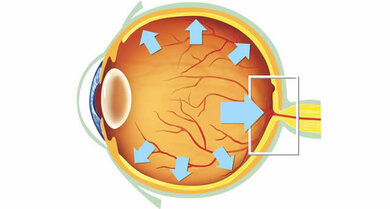
Ein individuell zu hoher Augeninnendruck schädigt auf Dauer den Sehnerv
© W&B/ Ulrike Möhle
- Glaukom-Erkrankungen
- Glaukom: So wird eine Gruppe verschiedener Augenkrankheiten bezeichnet, bei denen es zu einer fortschreitenden Schädigung des Sehnervs und Einschränkung des Sehvermögens kommt. Zu den Ursachen gehören ein erhöhter Augeninnendruck wie auch Durchblutungsstörungen am Sehnervenkopf. Bei der häufigsten Form, dem chronischen Offenwinkelglaukom, fehlen lange Zeit Beschwerden. Hauptprobleme: eine fortschreitende Schädigung des Sehnervs und Verlust der Sehkraft. Die Untersuchung des Augenhintergrunds kann eine Ausdünnung des Sehnervenkopfes (Papille) ergeben. Diese beginnt sich zu entwickeln, bevor der Betroffene Symptome, nämlich Ausfälle im Gesichtsfeld (dunkle Stellen, Fachbegriff: Skotome), feststellt. Ein Defekt etwa neben der Mitte des Gesichtsfeldes (parazentral) kann vorliegen, ohne dass der Betroffene davon etwas bemerkt, da das gesunde Auge den Ausfall länger ausgleicht. Daher lassen sich viele Patienten erst untersuchen, wenn das Gesichtsfeld stärker eingeengt ist. Im Zusammenhang mit Glaukomen sind auch Entzündungen des Ziliarkörpers (Zyklitis) und der Regenbogenhaut (Iritis) bedeutsam (siehe oben, 5).
- - Ein Glaukomanfall ist ein absoluter Notfall. Schon im Vorfeld können starke Kopfschmerzen einsetzen. Während des Anfalls, der von Übelkeit und Erbrechen begleitet sein kann, dehnen sich die Schmerzen manchmal auf der Seite des erkrankten Auges bis in den Bereich des Bauches aus. Auch Herzrhythmusstörungen sind möglich. Symptome Glaukomanfall (akutes Winkelbockglaukom): Die Betroffenen nehmen anfangs bei Dunkelheit farbige Kreise und Ringe um Lichtquellen wahr. Schließlich wird das Sehen verschwommen (Nebelsehen). Das Auge ist stark gerötet und extrem schmerzhaft, der Augapfel wirkt auffallend hart.
Hier lesen Sie mehr über das "Glaukom (grüner Star)":
- Stauungspapille durch Hirndrucksteigerung: Bei einigen Krankheiten kann der Druck im Schädel zunehmen. Der Sehnervenkopf schwillt an. Symptome: Mit einer Stauungspapille gehen Sehstörungen wie Gesichtsfeldausfällen und Abnahme der Sehschärfe einher. Abhängig von der Krankheitsursache treten außerdem häufig Allgemeinsymptome auf wie Kopfschmerzen, Übelkeit, Erbrechen, Fieber, Müdigkeit, Bewusstseinsstörungen, Gedächtnisstörungen, Schwindel, Schluckauf. Eine Stauungspapille und damit verbundene Beschwerden können an einem oder beiden Augen vorkommen.
- - Zu den akuten Ursachen einer meist beidseitigen Stauungspapille gehören Blutungen und einige Tumore des Gehirns. Auch Entzündungen im Gehirn wie Hirnhautentzündung (Meningitis) oder Gehirnentzündung (Enzephalitis) können neben neurologischen Leitsymptomen mit diesem Augenbefund einhergehen.
- -Chronisch kann eine Stauungspapille bei einer seltenen Erkrankung namens idiopathische intrakranielle Hypertension (Druckerhöhung im Schädel unbekannter Ursache, ältere Bezeichnung: Pseudotumor cerebri) vorliegen. Das Krankheitsbild tritt vor allem bei jungen Frauen auf, die rasch an Gewicht zunehmen (auch Schwangerschaft). Unter anderem können Abflussstörungen in Gehirnvenen eine Rolle spielen. Es gibt verschiedene Risikofaktoren wie hormonelle Störungen, sehr selten eine Überdosierung von Vitamin A bei Behandlung des seinerseits seltenen Vitamin-A-Mangels, sodann Einflüsse durch Medikamente wie Tetrazykline, Tamoxifen, Kortison, Ibuprofen und andere. Mit der Zeit kann sich ein Schwund des Sehnervs (mehr dazu weiter unten unter "Atrophie des Sehnervs") entwickeln. Dann lässt allerdings auch die Stauungspapille nach, weil es an "staufähigen" Nervenfasern fehlt. Die Folge ist jedoch Erblindung. Symptome bei idiopathischer intrakranieller Hypertension: Recht typisch sind kurz anhaltende Verdunkelungen des Gesichtsfeldes, etwa beim Bücken, wohl infolge einer momentanen Durchblutungsstörung am Sehnerv, außerdem Wahrnehmung von Blitzen nach plötzlichen körperlichen Belastungen. Kennzeichnend sind anhaltende, praktisch tägliche Kopfschmerzen. Sie verstärken sich beim Liegen, Niesen oder Bücken. Außerdem kommt es zu Schmerzen hinter dem Auge.
Diagnose der idiopathischen intrakraniellen Hypertension: Aufschluss geben neben dem Augenbefund sowie der sorgfältigen Erhebung der Krankengeschichte (unter anderem deutliche Gewichtszunahme) und der hormonellen Situation (Zyklusanamnese) eine Magnetresonanztomografie (MRT), eine Hirndruckmessung sowie die Abklärung fraglicher Grunderkrankungen.
Bei der Therapie der idiopathischen intrakraniellen Hypertensionkommen je nach Schweregrad verschiedene Strategien infrage: bestimmte Medikamente wie Azetazolamid, ferner wiederholte Entnahmen von Gehirnwasser, sodann neuroradiologische und mirkrochirurgische Maßnahmen, schließlich die Anlage einer ständigen Ableitung des Hirnwassers in den Körper (Shunt). Eventuell erwägen Ärzte eine Adipositas-Operation, wenn die so wichtige Gewichtsabnahme nicht gelingen sollte.
Eine einseitige Stauungspapille tritt bei einem Tumor der Augenhöhle auf. Hier ist das Auge meist vorgewölbt (Exophthalmus, siehe 10) und lässt sich schlechter bewegen.
Diagnose der Stauungspapille: Der Augenarzt sieht bei der Untersuchung des Augenhintergrundes einen mehr oder weniger unscharf begrenzten Sehnervenkopf. Manchmal ist er auch stark gewölbt und weist streifenartige Blutungen auf. Abhängig vom Krankheitsbild sind weitere Untersuchungen notwendig wie Laboranalysen des Blutes und Hirnwassers sowie bildgebende Verfahren des Gehirns wie Magnetresonanztomografie (MRT) und Computertomografie (CT).
Die Therapie richtet sich nach der Ursache.
- Drusenpapille: Dazu kommt es durch "gläserne", körnchenartige Ablagerungen am Rand des Sehnervenkopfes. Sie stammen von untergegangenen Fasern des Sehnervs, die beim Durchtritt im engen Kanal der Lederhaut am Augenhintergrund abgedrückt werden. Papillendrusen haben nichts mit den Drusen an der Stelle des schärfsten Sehens auf der Netzhaut (Makula) im Rahmen der altersabhängigen Makuladegeneration zu tun (AMD; siehe weiter oben in diesem Abschnitt 7). Symptome: Papillendrusen können mitunter Gesichtsfeldausfälle verursachen, beeinträchtigen aber die zentrale Sehschärfe nicht. Es gibt keine Therapie.
- Atrophie des Sehnervs (Optikusatrophie): Schädigungen des Sehnervs können zur Atrophie, also zu einem Schwund, führen. Eine Optikusatrophie kann zum einen bei Krankheiten vorkommen, die eine Optikusneuritis verursacht haben (siehe oben), bei Durchblutungsstörungen des Sehnervs, zum Beispiel infolge einer Gefäßentzündung (siehe unter 8), bei idiopathischer intrakranieller Druckerhöhung (siehe oben: Stauungspapille) oder bei einem Glaukom.
Zum anderen kann der Sehnerv durch sehr seltene erbliche Störungen Schaden nehmen. Dazu gehört zum Beispiel die sogenannte Leber-Optikusatrophie (auch hereditäre Optikusneuropathie Leber, LHON). Die LHON tritt bei jungen Männern im Alter von 18 bis 30 Jahren auf. Sie beruht auf verschiedenen Gen-Veränderungen (Mutationen). Gesunde Mutationsträgerinnen übertragen sie auf ihre männlichen Kinder. Es gibt zwar Gentests, sie erlauben aber keine Voraussage, ob die Krankheit auftritt. Bei manchen Betroffenen kann sich das Krankheitsbild nach einiger Zeit bessern. Für die Behandlung gibt es das Medikament Idebenone. Es hat den Status eines Orphan-Arzneimittels – das sind Medikamente zur Behandlung seltener Leiden – und befindet sich derzeit im Prüfverfahren (siehe auch Links zu Orphan Drugs unter "Fachliteratur" am Ende des Beitrags).
Die Betroffenen sollten Alkohol und Tabak meiden, da diese Genussmittel ganz allgemein, aber auch für die Augen, gesundheitsschädlich sind. Einige Antibiotika sind ebenfalls tabu, worüber der Arzt den Patienten aufklären wird.
Tumoren, die auf den Sehnerv drücken (siehe oben: Stauungspapille), Strahlenbelastungen, Verletzungen und Vergiftungen sind mitunter weitere Ursachen eines Sehnervenverlustes.
Symptomebei Optikusatrophie: Nicht jede Schädigung des Sehnervs macht sich sofort bemerkbar. Zu den typischen Symptomen gehören je nach Ursache anfangs Störungen des Farbsehens, sodann verschiedene Arten von Gesichtsfeldausfällen. Im Gegensatz zu einer Stauungspapille oder einer Entzündung ist ein Schwund der Sehnervenfasern nicht rückgängig zu machen. Ab einem bestimmten Ausmaß führt er zum Verlust der zentralen Sehschärfe und schließlich der Sehkraft. Falls bei einer Kompression rechtzeitig der Druck vom Nerven genommen wird, kann sich aber zum Beispiel die Sehschärfe wieder bessern. Diagnose: Die Papille am Augenhintergrund zeigt sich bei einer Atrophie ganz oder teilweise abgeblasst, manchmal unscharf begrenzt, in der Mitte eventuell stärker ausgebuchtet. Bei einer LHON ist der Sehnervenkopf eher geschwollen, und die Netzhaut kann weitere Veränderungen aufweisen. Weiterführende Untersuchungen zielen darauf, die Sehfunktionen genau zu beurteilen, eventuelle Ursachen für die Sehnervenschädigung zu erkennen und eine mögliche Behandlung auszuloten.
9 Sehstörungen: Schielen, Doppelbilder
Sechs Muskeln bewegen den Augapfel (ein- und auswärtsrollen, nach oben und unten heben, nach rechts und links wenden), die Pupillenmuskeln verengen oder erweitern die Pupille, der Ziliarmuskel sorgt für die Akkomodation (Neinstellung der Linse), die Lidmuskeln öffnen und schließen der Lider (zu Lidproblemen siehe unter 1; auf Pupillenstörungen geht auch der Abschnitt 5 ein).
- Lähmung oder Schwäche eines Augenmuskels kann eine Achsabweichung des Augapfels (Schielstellung) und damit Doppel- oder Mehrfachbilder auslösen. Dies kann von Schwindel und Übelkeit begleitet sein. Mögliche Ursachen sind neurologische Krankheitsbilder wie Gehirnentzündungen, Neuropathien (Nervenschädigungen oder -entzündungen, zum Beispiel bei Botulismus oder ein Herpes zoster am Auge und seiner Umgebung, Anomalien der Hirngefäße (Aneurysmen), Durchblutungsstörungen oder Migräne (siehe oben). Selten liegt ein Hirntumor oder eine Muskelerkrankung vor, zum Beispiel Myasthenia gravis pseudoparalytica (siehe 2). Dabei ist meist auch die Lidmuskulatur betroffen (herabhängende Lider ein- oder beidseitig). Bei der Multiplen Sklerose kommen häufiger Doppelbilder im frühen Stadium vor (mehr dazu unter 7).
10 Sehstörungen: Wenn das Auge sich verlagert, zum Beispiel hervortritt
Verschiedenste Erkrankungen, beispielsweise Entzündungen, Tumoren und Gefäßerkrankungen der Augenhöhle oder auch Verletzungen in diesem Bereich können zur Folge haben, dass der Augapfel nach vorne hervortritt, sich nach oben oder unten verlagert (oder nach hinten zurückweicht) – mit oder ohne Schmerzen. Je nach Ursache können ein oder beide Augen hervortreten (Exophthalmus). Bei der endokrinen Orbitopathie im Rahmen der Basedowsche Erkrankung der Schilddrüse passiert das, weil das umgebende Bindegewebe anschwillt und die Augenmuskeln sich verdicken. Das ist schmerzlos, aber die Augenbewegungen können behindert sein, es können eine Schielstellung der Augen, Doppelbilder (siehe 9) und Schwindel auftreten. Die Lider weichen zurück, mit der Zeit dauerhaft durch Verhärtung des Lidhebermuskels. Wegen verminderten Lidschlages droht eine Austrocknung und Schädigung der Hornhaut.
Manche Medikamente können als Nebenwirkung das Sehen beeinflussen
© iStockphoto/SnowWhiteImages
11 Sehstörungen und Medikamente
Auch Arzneimittel können gegebenenfalls das Sehvermögen beeinträchtigen. Mitunter entwickelt sich die Sehstörung erst verzögert. Falls der behandelnde Arzt unter einer Therapie vorsorglich regelmäßige Kontrollen beim Augenarzt empfiehlt, sollten Sie diese unbedingt wahrnehmen. Informieren Sie Ihren Arzt umgehend, wenn Sie unter einer Medikamenteneinnahme zum Beispiel eine Veränderung des Sehens feststellen. Nochmals: Eine akute Sehstörung, Sehverschlechterung oder ein Sehverlust ist immer ein Notfall.

Auch die Psyche "sieht" mit
© istock/Seprimoris
12 Sehstörungen und Psyche
Manchmal beruhen Sehstörungen oder -minderungen auf ausgeprägten Stressreaktionen oder psychischen Problemen. So sind zum Beispiel psychogene Gesichtsfeldausfälle möglich. Bei überlasteten Schulkindern kann es zu einer Sehverschlechterung mit wechselndem Einwärtsschielen kommen (siehe auch eingangs in diesem Beitrag: Doppeltsehen bei Müdigkeit).
Es ist klar, dass der Arzt medizinische Ursachen vor einer entsprechenden Bewertung und Behandlungsempfehlung sorgfältig ausschließen wird.
Wichtiger Hinweis: Dieser Artikel enthält nur allgemeine Informationen und darf nicht zur Selbstdiagnose oder -behandlung verwendet werden. Er kann einen Arztbesuch nicht ersetzen.