Atemnot – Ursachen: Erkrankungen der oberen Atemwege
Erkrankungen oder Verletzungen können dazu führen, dass die Schleimhaut in den oberen Luftwegen – Mund, Rachen, Kehlkopf – sich entzündet, anschwillt oder sogar zuschwillt. Mögliche Anzeichen sind ein pfeifendes Geräusch bei der Atmung, je nach Ausmaß auch Atemnot bis hin zu Erstickungsgefahr.
Zu den Ursachen gehören bei Kindern der Pseudokrupp, selten bei uns die Diphtherie, außerdem verschiedene Formen akuter Gewebeschwellungen (Ödeme), Reizgasvergiftungen und Verbrennungen. Auch Lähmungen und Verkrampfungen der Stimmbänder im Kehlkopf oder aber Tumore können den Luftweg blockieren.
Ursachen von Atemnot im Bereich des Kehlkopfes
- Pseudokrupp (subglottische Laryngitis)
Der Pseudokrupp ist eine Entzündung im Bereich des Kehlkopfes und unterhalb der Stimmbänder, also im oberen Teil der Luftröhre. Da die Luftwege bei Säuglingen und Kleinkindern erst noch wachsen müssen, können Schwellungen des Gewebes sie bei ihnen leichter blockieren als bei Schulkindern oder erwachsenen Menschen. Erschwerend kommt hinzu, dass bestimmte Erreger wie zum Beispiel Masern-, Grippe- und Erkältungsviren, seltener Bakterien wie Hämophilus influenzae B, besonders für (Klein-)Kinder gefährlich werden können.
Wichtig: Luftschadstoffe, Allergien und eine Raucherumgebung begünstigen Pseudokruppanfälle. Dann kann passieren, was alle Beteiligten – Eltern wie die betroffenen Kleinen selbst – hochgradig in Angst und Schrecken versetzt: Ein Kind fängt plötzlich abends oder nachts bellend zu husten an. Es entwickelt sich eine pfeifende, ziehende Einatmung (Stridor). Bei stärkerer Ausprägung fällt auch das Ausatmen schwerer, im Extremfall kommt es zu einer Blaufärbung im Gesicht, eventuell sogar zu erstickungsartigen Atemnotanfällen. Zusätzlich oft vorhandene Erkältungsbeschwerden wie Schnupfen und Fieber machen es dem Kind erst recht schwer, die Fassung zu bewahren.
Da der echte Krupp, die Diphtherie, heute bei uns kaum noch vorkommt, wird der Pseudokrupp inzwischen meist einfach Krupp oder Kruppsyndrom genannt. Mehr zu diesem Thema lesen Sie unter "Pseudokrupp" auf unserem Partnerportal "https://www.baby-und-familie.de".
! Besonders gefährlich ist eine Variante namens Epiglottitis oder Kehldeckel-Entzündung. Sie wird durch Bakterien ausgelöst, vor allem Hämophilus influenzae B. Gegen den Keim gibt es eine Schutzimpfung, die im Rahmen des Impfprogramms für Säuglinge, Kleinkinder und Kinder empfohlen wird.
Bei den Symptomen fehlt zwar häufig der bellende Husten. Aber es entwickelt sich, meistens aus voller Gesundheit heraus, eine schnell zunehmende Atemnot mit pfeifender Einatmung und Keuchen. Hinzu kommen Halsschmerzen und Schluckbeschwerden, eine kloßige Sprache, hohes Fieber.
! Achtung: Möglichst schon bei ersten Anzeichen einer Kehlkopfentzündung wie ziehende Atmung sofort den Kinderarzt rufen. Er wird entscheiden, ob das Kind zu Hause behandelt werden kann oder besser in der Klinik aufgehoben ist. Tritt Atemnot auf, unverzüglich den Notarzt alarmieren (Notruf: Tel. 112).
- Diphtherie ("echter Krupp")Diphtherie wird von sogenannten Korynebakterien verursacht. Häufigste Form der Diphtherie ist die Rachendiphtherie (Atemwegs- oder respiratorische Diphtherie: Nase, Rachen, Mandeln, Kehlkopf). Ein von den Erregern produziertes Gift (Toxin) schädigt die Schleimhaut hier massiv, und es bilden sich starke entzündliche Beläge (Pseudomembranen). Die Mandeln und die Schleimhaut im Rachen oder tiefer in den Atemwegen können zudem heftig anschwellen, was Atemnot zur Folge haben kann. Komplikationen mit Schäden anderer Organe durch das Gift sind bei uns eine Seltenheit.
Denn dank der Schutzimpfung bei Kindern ist die Infektion bei uns selten geworden. Leider lässt der Impfschutz bei Erwachsenen inzwischen nach, weil viele ihn nicht mehr auffrischen. Nach wie vor werden Kindern, Jugendlichen und Erwachsenen Auffrischungen empfohlen. Dies sollte zumindest vor Reisen in Gebiete, wo die Krankheit auch heute noch verbreitet ist, geschehen, etwa Staaten der russischen Föderation, Afghanistan, Indien, Philippinen und einige afrikanische Länder.
Symptome: Die Beschwerden setzen allmählich ein. Auf der hochroten Rachenschleimhaut finden sich grauweiße oder bräunliche Beläge, die fest an der Schleimhaut haften. Es kommt zu Halsschmerzen, Fieber und Kopfschmerzen. Schreitet die Infektion fort, kann infolge einer Nervenschädigung durch das Gift eine Gaumensegellähmung auftreten, die mitunter zu Schluck- und Sprechstörungen führt. Bauch- und Gelenkschmerzen sind ebenfalls möglich. Die Lymphknoten am Hals schwellen an, es bildet sich ein süßlicher Mundgeruch.
Heiserkeit bis hin zu Stimmlosigkeit und Atemnot weisen auf ein fortgeschrittenes Stadium hin mit Ausbreitung der Beläge und Schwellungen im Kehlkopf, manchmal auch noch tiefer in den Atemwegen. Im Extremfall kann der gesamte vordere Halsbereich, mit Ausdehnung über die seitlichen Partien bis in den Nacken – anschwellen. Alles dies sind lebensgefährliche Entwicklungen, die heute bei uns schon fast historisch anmuten – und doch in Europa vereinzelt immer noch vorkommen.
Die Behandlung Erkrankter muss in der Klinik (Isolierstation) stattfinden. Ein Antitoxin (vom Pferd) kann bei früher Gabe im Körper zirkulierendes, noch nicht zellgebundene Diphtherietoxin neutralisieren. Außerdem werden Antibiotika eingesetzt. Parallel findet eine Erregertestung statt, gegebenenfalls auch eine Toxinbestimmung.
Da die Infektionsgefahr für enge Kontaktpersonen innerhalb der Ansteckungszeit sehr groß ist, werden sie im Verdachtsfall ebenfalls isoliert, getestet und vorbeugend antibiotisch behandelt. Die Entscheidung darüber obliegt in jedem Einzelfall den behandelnden Ärzten und Gesundheitsbehörden. Wer als symptomfreie Kontaktperson nachweislich den Erreger in sich trägt, wird nachhaltiger mit Antibiotika behandelt. Unvollständiger Impfschutz sollte vervollständigt, eine länger zurückliegende vollständige Impfung aufgefrischt werden.
Akute Schwellungen – Angioödeme: Was dahintersteckt
Schwellungen (Ödeme), die den Kehlkopf mit einbeziehen können
- Angioödem (früher Quincke-Ödem): Bei einem Angioödem kommt es zu anfallsartigen Schwellungen in der Tiefe der Haut (Lippen, Augenlider) und der Schleimhaut im Mund, an der Zunge, im Rachen, seltener im Kehlkopf und in anderen inneren Organen. Häufig entwickelt sich auch eine Nesselsucht (Urtikaria). Sie betrifft nur die Haut, und zwar die oberen Schichten. Die Schwellungsattacken klingen meist nach etwa einem bis fünf Tagen wieder ab. Es gibt aber auch chronische Formen.
Warum der Name Angioödem? Es kommt zu Entzündungsvorgängen an kleinen Arterien (der Wortstamm Angio- bezieht sich auf Blutgefäße), die zu "Lecks" in nachgelagerten dünnen Venen führen, sodass Flüssigkeit ins Gewebe austritt. Bevorzugt passiert das an weichen, dehnbaren Körperstellen wie Lippen, Lider, Zunge, Rachenschleimhaut.
Histaminvermitteltes Angioödem: Für die häufigsten Angioödem-Formen einschließlich Urtikaria ist unter anderem das Gewebshormon namens Histamin verantwortlich. Stoffe, die nicht vertragen werden oder auf die ein Betroffener allergisch reagiert, locken hier das Histamin aus der Reserve: etwa ein Schmerz- oder Rheumamittel wie Acetylsalicylsäure, ein Antibiotikum, ein allergieträchtiger Bestandteil in Nahrungsmitteln, ein Röntgenkontrastmittel in der Blutbahn, Insektengift, Latex... Histamin kann auch bewirken, dass die kleinen Bronchien sich verengen. Die Folge: Atemnot.
Selten liegt eine Autoimmunkrankheit vor wie zum Beispiel eine autoimmune Schilddrüsenentzündung (Hashimoto-Thyreoiditis). Bei einer solchen Krankheit geht das Immunsystem gegen körpereigene Gewebestrukturen vor, der Körper greift sich also selbst an (auto, gr. selbst). Im Zuge dessen kann es auch zu einem Angioödem kommen.
Symptome: Das Angioödem entspricht einer flächigen, mitunter leicht rötlichen Schwellung in tiefen Haut- oder Schleimhautschichten, in erster Linie der Haut im Gesicht, vor allem an den Lippen und um die Augen. Lebensgefahr kann von einem plötzlich auftretenden Ödem im Mund- oder Rachenraum ausgehen: einer starken Schwellung an der Zunge, im Rachen oder Kehlkopf (Glottisödem). Warnzeichen sind pfeifende Atemgeräusche (Stridor), eine veränderte Stimme und beginnende Atemnot (Dyspnoe).
Im Prinzip kann ein Angioödem aber überall, also auch an Armen, Händen, Beinen, Füßen, Genitalien und am Rumpf entstehen. In der Körperperipherie ist es im Allgemeinen nicht so problematisch, wenn das Ödem nicht gerade hinderliche Ausmaße annimmt. Die begleitende Nesselsucht zeigt sich mit scharf begrenzten, rosa- oder hautfarbenen juckenden Quaddeln auf der geröteten Hautoberfläche. Sie können ebenfalls am ganzen Körper in Erscheinung treten. Bei Schwellungen innerer Organe kann es zu kolikartigen Beschwerden kommen.
Gelegentlich lassen sich keine direkten Auslöser oder Ursachen für das Angioödem feststellen (idiopathisches Angioödem, mit oder ohne Histamin). Mitunter verbleiben eventuell Hitze, Kälte, UV-Licht, Stress oder körperliche Anstrengung als mögliche "Motive".
Der Ratgeber "Nesselsucht" informiert Sie genauer über die Urtikaria.
Bradykininvermitteltes (unter anderem erbliches, auch hereditäres) Angioödem: Seltener sind bei Angioödemen andere Gewebshormone im Spiel wie Bradykinin. Dieses ist ebenfalls an Entzündungen beteiligt, verursacht aber keine Nesselsucht. Eingriffe im Mund-Rachenbereich (zum Beispiel an den Zähnen oder Mandeln), Infektionskrankheiten wie Erkältung oder Grippe sind manchmal auslösend. Mund und Rachen beispielsweise sind bei Schwellungen äußerst kritische Körperbereiche: Im Extremfall droht Ersticken. Daher wird Patienten mit erblichem Angioödem zum Beispiel vor Eingriffen im Halsbereich eine vorbeugende Behandlung empfohlen (Kurzzeitprophylaxe, siehe unten, Abschnitt "Therapie"). Herz- und Blutdruckmedikamente vom Typ der ACE-Hemmer, mitunter auch sogenannte Angiotensin-1 (AT-1)-Antagonisten ("Sartane"), können die Neigung zu bradykininvermittelten Angioödemattacken verstärken – selbst nach längerer Einnahme. Ein bradykininvermitteltes Angioödem beruht zum einen auf einem Mangel oder Defekt eines bestimmten Eiweißstoffes, des C1-Esterase-Inhibitors (C1-INH; C steht für einen körpereigenen Stoff namens Komplement, INH für Inhibitor (Hemmer). Die einzelnen C-Vertreter tragen unterschiedliche Ziffern. Der Defekt oder Mangel ist erblich (familiär) bedingt oder geht auf eine spontane Genveränderung zurück. Zum anderen gibt es im Laufe des Lebens erworbene Formen. Dann liegt manchmal eine andere Grunderkrankung vor. Bei den erblichen Angioödemen (internationale Abkürzung HAE, 50%-prozentiges Erbrisiko, beide Geschlechter erkranken gleich häufig) treten die Schwellungen häufig schon im Kindes- und Jugendalter auf. Später können sie sich abschwächen. Eine Variante des erbliches Angioödems, die fast nur bei Frauen vorkommt, kann sich erstmals bei hormonellen Umstellungen wie Schwangerschaft oder Einnahme östrogenhaltiger Hormonpräparate (zur Empfängnisverhütung oder Hormonersatztherapie) bemerkbar machen. Symptome: Schwellungen der Haut im Gesicht, häufig auch nur im Magen-Darm-Trakt mit kolikartigen Bauchschmerzen, Übelkeit und Erbrechen, sind führende Beschwerden. Zudem können Schwellungen der Schleimhaut im Rachen bedrohliche Atemnot verursachen. ! Achtung: Juckende Quaddeln fehlen zumeist, es überwiegt eher ein (mitunter schmerzhaftes) Spannungsgefühl der Haut. Und: Bauchbeschwerden können auch ohne Hautsymptome auftreten, was zu Verwechslungen mit operationsbedürftigen Baucherkrankungen Anlass geben kann. Auch im Genitalbereich sind Schwellungen möglich. Diagnose: Die Symptome und eine sehr sorgfältig erhobene Krankengeschichte liefern wichtige Hinweise. Hinzu kommen Laboranalysen des Blutes und Urins. Im Blut findet sich bei Formen mit C1-INH-Mangel oder -Defekt ein erniedrigter Komplementfaktor C4. Auch die C1-INH-Konzentration/-Aktivität im Blut wird bestimmt. Es ist wichtig, die seltenen erblichen Formen zu erkennen, um die Betroffenen auf mögliche Gefahren vorzubereiten und im Ernstfall sofort gezielt behandeln zu können. Schwellungen im Magen-Darm-Bereich lassen sich durch bildgebende Verfahren wie Ultraschall feststellen, andere Ursachen, die ähnliche Beschwerden bereiten können, im selben Zug ausschließen. Der Arzt wird außerdem andere Grunderkrankungen, etwa der Haut, eine Allergie, eventuell auch eine sogenannte Systemerkrankung (Autoimmunerkrankung) abklären. ! Wichtig: Bei nachgewiesenem C1-INH-Mangel sollen sich alle bislang noch nicht diagnostizierten blutsverwandten Familienmitglieder auf die Erkrankung hin untersuchen lassen. Nur so lässt sich eine mögliche Erstickungsgefahr "aus unbekannter Ursache" bei ungeschützten Eingriffen im Mund-Rachenraum vermeiden! Therapie: Bekannte Auslöser sollten die Betroffenen im Allgemeinen meiden. Antihistaminika, in ausgeprägteren Fällen auch Kortison und, in sehr schweren Fällen, Adrenalin zum Injizieren, helfen zwar bei Angioödemen, die auf Histaminwirkungen beruhen. Die Mittel sind zum Beispiel auch in Notfallsets zur Behandlung bei schweren Insektengift- oder Erdnussalgerien enthalten. Gegen eine chronische Urtikaria, die auf ein Antihistaminikum nicht anspricht, kann ein IgE-Antikörper, alle vier Wochen unter die Haut gespritzt, wirksam sein. Kaum oder gar nichts bewirken diese Antiallergika jedoch bei den allerdings viel selteneren bradykininvermittelten Angioödemen. Hier hängt die Therapie von der genauen Ursache und den Begleitumständen ab. Hat sich etwa unter der Einnahme eines ACE-Hemmers ein Angioödem entwickelt, scheidet diese Medikamentengruppe definitiv aus. Der Arzt wird mögliche Alternativen (nicht jedoch einen ähnlich wirkenden Angiotensin-Antagonisten (ein "Sartan"), auch auf diese Medikamentenart sollte verzichtet werden!) finden. Dasselbe gilt für östrogenhaltige Hormonpräparate. Im Notfall kann bei bedrohlicher Schwellung im Gesichts- und Rachenbereich bei fehlender Wirkung von Kortison (siehe Abschnitt unten, "Allgemeine Notfalltherapie") ein Therapieversuch mit einem C1-Inhibitor unternommen werden (siehe nachfolgend und weiter unten: allgemeine Notfalltherapie bei Glottisödem). Bei einer Autoimmunerkrankung können Medikamente wirksam sein, die das Immunsystem unterdrücken. Im Falle einer akuten Schwellungsattacke mit drohender Atemnot bei erblichem Angioödem / C1-INH-Mangel wird im Rahmen der Notfalltherapie, ansonsten auch zur Prophylaxe, ein sogenanntes C1-Inhibitor-Konzentrat in die Blutbahn gegeben. Möglich ist das inzwischen nach entsprechender Schulung auch in der Heimselbstbehandlung. Infrage kommt hier auch ein sogenannter rekombinanter (rh) C1-Inhibitor. Medikamente namens Bradykinin-Rezeptor-Antagonisten sind ebenfalls wirksam. Sie können unter die Haut gespritzt werden (in Deutschland derzeit ein Präparat), was ein geschulter Betroffene noch leichter selbst tun kann. Daneben sind weitere Medikamente zur Prophylaxe verfügbar, wenn eine "Bedarfstherapie" nicht ausreicht. Man sollte immer zwei Dosen (Mengen) des Notfallmedikaments zur Hand haben. Die Patienten erhalten zudem einen Notfallausweis. Darin steht unter anderem, welches nächstgelegene Krankenhaus kontaktiert werden kann.
- "Ödemneigung" des Kehlkopfes bei schwangerschaftsbedingter Eklampsie
Ganz anders gelagert ist eine Schwellung des Kehlkopfes als seltenes Ereignis bei Eklampsie. Diese ist eine Komplikation der – ebenfalls schwangerschaftsbedingten – Präeklampsie (mehr unter "Bluthochdruck während der Schwangerschaft" auf https://www.baby-und-familie.de). Wichtig in der Ursachenkette ist ein Bluthochdruck.
Bei Eklampsie sind Gehirnschwellungen und Krampfanfälle möglich, die für Mutter und Kind potenziell lebensbedrohlich sein können. Meistens tritt die Störung in der Spätschwangerschaft auf, manchmal auch erst nach der Geburt. Überwiegend verläuft sie jedoch mild. - Allgemeine Notfalltherapie bei Kehlkopfödem (Glottisödem): Falls keine genaue Ursache bekannt ist, der Patient zum Beispiel keinen Angioödem-Notfall-Ausweis und auch kein Allergie-Notfallset, etwa bei Wespengift- oder Erdnussallergie, bei sich trägt, verabreicht der Notarzt zunächst Kortison in hoher Dosis in die Blutbahn.
Bei einem Patienten im Schock Erste-Hilfe-Maßnahmen beginnen, bis der Rettungsdienst eintrifft. Wenn zur Hand, dem Betroffenen versuchsweise auch eine "Eiskrawatte" um den Hals legen. Lässt sich ein Glottisödem nicht mit Medikamenten beeinflussen, können nur noch eine Intubation und Beatmung oder ein Luftröhrenschnitt lebensrettend sein.
Kehlkopfprobleme: Störungen mit Atmung und Stimme
- Funktionsstörungen des Kehlkopfes
Der Kehlkopf reguliert den Luftstrom beim Atmen (Offenhalten der Stimmbänder), erzeugt die Stimme und Laute (Schließstellung und Schwingung der Stimmbänder), und er schützt beim Schlucken die Atemwege vor dem, was nicht hinein soll, indem er den Kehldeckel reflexhaft verschließt. Außerdem lösen die Kehlkopfmuskeln noch mehr Schutzreflexe aus, etwa den Hustenreflex. Ist die Reflexschwelle zu niedrig, etwa bei einer Art Überempfindlichkeit, können Stimmbandstörungen bis hin zu Verkrampfungen die Folge sein.
Stimmbandstörung (Vocal Cord Dysfunction (VCD), Laryngospasmus): Wenn die Stimmbänder sich beim Einatmen odr Sprechen plötzlich schließen, anstatt sich zu öffnen und frei zu schwingen, bleibt die Luft draußen. Die Stimme versagt (Dysphonie), der Betroffene ächzt nach Luft und hat panische Erstickungsangst. Unterdessen löst sich der Krampf meistens wieder, und mit ihm die Atemnot. Solche laryngospastischen Anfälle sind die Extremform einer VCD. In leichteren Fällen hat der Betroffene hauptsächlich das Gefühl, plötzlich nicht gut durchatmen zu können.
Zu der Atemnotattacke kommt es meistens nach einem Hustenanfall, ausgelöst durch einen bestimmten Duft, Zigarettenrauch, kalte oder warme Luft, Stress, körperliche Belastung, ein Allergen (Allergieauslöser). Manche Patienten mit Bronchial-Asthma und Allergien – und insgesamt mehr Frauen – neigen vermehrt dazu. Auch Entzündungssekret, das bei einer Nasen-Nebenhöhlenentzündung (engl. postnasal drip) in den Rachen gelangt, ist ein möglicher Auslöser.
Wenn der Anfall aus dem Schlaf heraus auftritt, was eher selten vorkommt, kann auch eine Rückflusskrankheit dahinter stecken. Dabei kommt unter bestimmten Voraussetzungen zu einem Reflux (Rückfluss) von Magensäure in die Speiseröhre, mitunter bis in den Rachen. Betroffen sind vor allem Jugendliche und junge Erwachsene.
Symptome: Anfallsartig auftretende Atemnot, die je nach Ausprägung als lebensbedrohlich empfunden wird (Erstickungsangst), oft nach Hustenanfällen; Heiserkeit, Kratzen im Hals, Kloßgefühl. Wichtig: Der Anfall klingt in der Regel in kürzester Zeit von alleine wieder ab! Die Angst- und Panik-Komponente ist eher Folge als Ursache der Störung.
Die Diagnose stellt in der Regel ein Hals-Nasen-Ohren-Arzt. Manchmal gelingt es bei einer Spiegelung des Kehlkopfes, die Fehlfunktion der Stimmbänder zu erkennen. Andere Begleiterkrankungen, etwa eine Nasennebenhöhlenentzündung oder ein Rückflusskrankheit, sind zu berücksichtigen. Hat ein Lungenfacharzt ein Bronchialasthma bei dem Betroffenen festgestellt, wird er es selbstverständlich genauso gezielt behandeln wie jede andere Grunderkrankung auch.
Zur Therapie: Die Funktionsstörung der Stimmbänder (VCD) selbst ist kein Fall für Medikamente. Vielmehr ist umfassende Aufklärung über das eigentlich harmlose Krankheitsbild meist schon hilfreich, zumindest ansatzweise. Dazu kommen eine haltungsverbessernde, symptomlösende Atem- und Stimmtherapie mit zwerchfellbetonten und halsentspannenden Atemtechniken.
Als übergreifender Ansatz bietet sich ein besseres Stress- und Selbstmanagement an, um aufkommende Atemprobleme in den Griff zu kriegen. Wenn eine psychische Problematik zugrunde liegt, ist an eine Therapie in dieser Richtung zu denken. Beides lässt sich im Rahmen einer psychologischen Therapie bearbeiten. Dazu kann der behandelnde HNO-Arzt weitere Ratschläge geben.
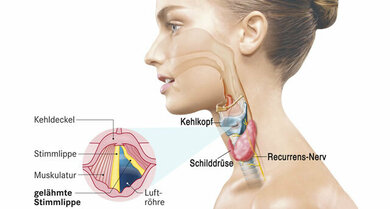
Stimmbandlähmung: Mitunter ist eine Operation der Schilddrüse die Ursache
© W&B/Sczesny/Jörg Neisel/Dr. Ulrike Möhle, Getty/Corbis/Bill Diodato
Stimmbandlähmung: Ein komplexes Problem
- Stimmbandlähmung: Eine Stimmband- (beziehungsweise Stimmlippen-)lähmung ist Folge einer Schädigung zuständiger Nerven, meist im Halsbereich. Unter anderem kommen als Ursachen Verletzungen oder Narbenbildungen nach einer Operation, etwa der Schilddrüse infrage. Auch eine Verletzung bei einer Intubation im Rahmen einer Narkose gehört zu den möglichen Ursachen. Sodann sind Schädigungen des Stimmapparates durch Entzündungen, neurologische Erkrankungen, Giftwirkungen oder einen Tumor möglich. Nicht selten lässt sich keine Ursache feststellen (idiopathische Stimmbandlähmung).
Es können beide oder ein Stimmband gelähmt sein. Im ersteren Fall muss eine ausreichende Atmung sichergestellt werden. Im zweiten Fall stellt sich dieses Problem praktisch nicht. Vielmehr geht es hier vor allem um die Wiederherstellung einer funktionstüchtigen Stimme. Manche Betroffenen empfinden dennoch eine gewisse Atemnot, was der HNO-Arzt nochmals genauer überpüfen wird.
Symptome: Bei beidseitiger Stimmbandlähmung können die Stimmbänder in Mittellage nah beieinander oder etwas mehr voneinander entfernt stehen. Je nachdem ist Sprechen noch besser möglich als Atmen. Die Stimme kann aber atemlos klingen. Oder die Atmung ist in Ruhe, erst recht aber bei Belastung, etwa auch in Stresssituationen, erschwert und mit hörbarem Pfeifen (Stridor) beim Atmen verbunden (vor allem bei engen Stimmbändern). Auch Schluckstörungen sind mitunter möglich.
Ist nur eine Seite gelähmt, tritt eine mehr oder weniger ausgeprägte Heiserkeit auf. Beim Sprechen kann es gelegentlich zu Atemnot kommen, wenn zu viel Luft entweicht (phonatorische Dyspnoe).
Therapie:
Beidseitige Stimmbandlähmung: Ist die Atmung gefährdet, muss sie wiederhergestellt und eine bekannte Ursache schnellstmöglich behandelt werden. Im Notfall kann ein Luftröhrenschnitt (Tracheotomie) und die spätere Versorgung mit einer Sprechkanüle unvermeidlich sein. Stimmübungen mittels Elektrotherapie sind im weiteren Verlauf eine Option. Alternativ, falls möglich, erfolgt ein Eingriff, der die Atmung verbessern kann. Dabei kommt es jedoch zu Einbußen bei der Stimme.
Es gibt verschiedene Verfahren. Ein Beispiel: Die endoskopische Erweiterung der Stimmritze (Glottis). Dabei wird ein Stimmband hinten mitsamt Anteilen des zugehörigen "Stellapparats" im Kehlkopf gekürzt, zum Beispiel mittels Laser. Der verbleibende hintere Teil des Stimmbands wird seitlich angenäht. Eine Stimmerzeugung ist danach möglich, indem sich die Stimmbänder im vorderen Bereich beim Sprechen schließen.
Einseitige Stimmbandlähmung: Ob sich die Stimmlippenfunktion wieder einspielt, hängt von der Ursache der Schädigung ab. Bei einer Stimmbandlähmung unklarer Ursache (idiopathisch) zum Beispiel braucht es häufig einige Monate Geduld und viel Üben bis zur Erholung. Eine logopädische Behandlung vermittelt geeignete Stimm- und Atemtechniken und fördert den Heilungsprozess.
Zeichnet sich nach etwa zwei Monaten keine Besserung der Stimme ab, kann sie sich durch eine Operation verbessern, etwa eine vorübergehend wirksame Unterfütterung (sogenannte Augmentation), die den Stimmlippenschluss verbessert. Bei länger bestehender Lähmung sinken die Chancen auf eine Erholung. Dann kann ein andere Unterfütterungstechnik oder eine feste Verlagerung der gelähmten, zur Seite abweichenden Stimmlippe (Thyroplastik) die Stimme verbessern helfen.