Was kann man gegen Krampfadern tun?
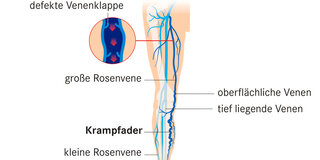
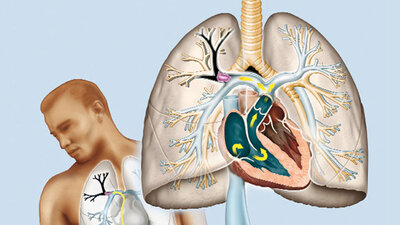
Beinenvenen im Überblick: Die oberflächlichen und die tiefen Venen des Beins werden von den sogenannten Perforansvenen verbunden
© W&B/Dr. Ulrike Möhle
Was sind Krampfadern?
Krampfadern sind dauerhaft erweiterte, unregelmäßig geschlängelte Venen. Ärzte sprechen auch von Varikose, Varikosis oder Varizen. Sie kommen vor allem an den Beinen vor, mitunter auch im Beckenbereich. Schon die "Minimalvariante", die eigentlich harmlosen Besenreiser, empfinden viele Betroffene als kosmetisch störend. Dabei handelt es sich um kleinste erweiterte Hautvenen, die mit ihren Verästelungen violett oder blau durch die Haut schimmern. Gelegentlich verursachen diese auch örtliche Schmerzen. Eine Verödungsbehandlung oder eine Lasertherapie kann das Hautbild verbessern.
Allerdings geht es bei dem Gefäßleiden nicht nur um Schönheit: Einmal fortgeschritten, sind Krampfadern auch ein medizinisches Problem. Häufig spannen die betroffenen Beine unangenehm oder schwellen im Laufe des Tages an. Es kann zu bleibenden Hautveränderungen und teilweise hartnäckigen Geschwüren kommen. Manchmal ist auch eine Venenthrombose die Ursache oder Folge.
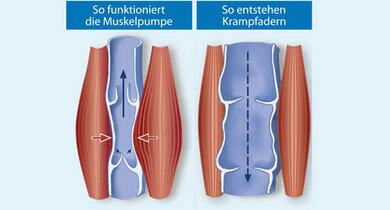
So hilft die Muskelpumpe, das Blut in den Venen zum Herz zu befördern
© W&B/ Setzer/bearb. Jörg Neisel
Volkskrankheit Krampfadern
Krampfadern sind weit verbreitet. So waren zum Beispiel nach den Ergebnissen der 2003 veröffentlichten Bonner Venenstudie in den Jahren von 2000 bis 2002 rund 14 Prozent der Deutschen maßgeblich betroffen. Angesichts der steigenden Lebenserwartung und anderer begünstigender Faktoren (mehr dazu im nachfolgenden Abschnitt) liegen Venenleiden unverändert im Aufwärtstrend. Anders gesagt: Die große Mehrheit der deutschen Bevölkerung weist Veränderungen unterschiedlichen Ausmaßes an den Venen auf.
Video: Wie entstehen Krampfadern?
Ursachen: Warum bekommt man Krampfadern?
Ärzte unterscheiden eine primäre und eine sekundäre Varikose.
Primäre Varikose
Bei der primären Form des Krampfaderleidens sind die Ursachen vielfältig und nicht vollständig klar.
Risikofaktoren für eine primäre Varikose sind unter anderem:
- familiäre Veranlagung zu Bindegewebsschwäche und Venenleiden beziehungsweise erbliche Wandschwäche der Venen
- weibliches Geschlecht und verstärkte hormonelle Einflüsse in der Schwangerschaft
- Bewegungsmangel
- berufliche Tätigkeit überwiegend im Stehen und im Warmen (zum Beispiel Bäckereiverkäuferin)
- Übergewicht
Viele Menschen haben eine vererbte Veranlagung zu Bindegewebs- und Venenschwäche. Das ist der bedeutenste unter den genannten Risikofaktoren.
Von Krampfadern betroffen sind mehr Frauen (etwa 15 Prozent) als Männer (etwa 11 Prozent). Dass Frauen bei Krampfadern vorne liegen, hängt wohl auch damit zusammen, dass die weiblichen Geschlechtshormone vom Typ der Östrogene die Struktur der Venenwand und Venenklappen beeinflussen. In der Schwangerschaft lockert sich unter dem Einfluss eines weiteren weiblichen Geschlechtshormons, des Progesterons, das Muskel- und Bindegewebe – auch in den Venen. Zudem erschwert in der Schwangerschaft die sich vergrößernde Gebärmutter den Abfluss des Blutes aus den Beinen. Daher entstehen Krampfadern nicht selten in der Schwangerschaft, und schon bestehende nehmen – meist vorübergehend – zu.
Ähnlich wie die Festigkeit der Haut im Lauf des Lebens nachlässt, werden auch die Venen mit der Zeit schlaffer. Dies macht sich verstärkt in der zweiten Lebenshälfte bemerkbar. In seltenen Fällen kann ein angeborenes Fehlen der Venenklappen die Ursache für Krampfadern sein.
Sekundäre Varikose
Liegt Krampfadern eine andere Erkrankung zugrunde, handelt es sich um eine sekundäre Varikose. Infrage kommen vor allem tiefe Beinvenenthrombosen. Wenn tiefe Beinvenen infolge einer Thrombosebildung verstopft sind, erhöht sich dadurch der Bluttransport über die oberflächlichen Venen. Langfristig ist deren Transportkapazität überfordert, sie erschlaffen und bilden sich zu Krampfadern um.
Eine weitere Ursache von Krampfadern kann eine Herzschwäche sein – falls vor allem die rechte Herzhälfte betroffen ist, eine Rechtsherzschwäche. Die gestörte Herzfunktion kann unter anderem dazu führen, dass der Druck in den Beinvenen steigt. Typischerweise kommt es dann zu Beinschwellungen (Ödemen) und zu Erweiterungen der Beinvenen.
Primäre oder sekundäre Varikose?
Welche Art des Krampfaderleidens bei einem Betroffenen vorliegt, ist mitunter schwer zu beurteilen, da sich beide Formen bezüglich Beschwerden und Komplikationen in fortgeschrittenen Krankheitsstadien nicht auf Anhieb voneinander unterscheiden lassen. Die richtige Zuordnung der Krankheit ist aber sehr wichtig für eine optimale Beratung und Behandlung. Daher empfiehlt es sich, einen fachkundigen Venenspezialisten, in der Regel einen Phlebologen, zu Rate zu ziehen.
Symptome: Wie fühlen sich Krampfadern an?
Das Krampfaderleiden beginnt häufig schon im Jugend- oder frühen Erwachsenenalter. Allmählich werden Besenreiser oder bläuliche, knotig verdickte Venen durch die Haut hindurch immer stärker sichtbar. Wie Knoten oder Stränge treten manchmal kaliberstarke Krampfadern hervor. Sie betreffen die Stammvenen – die große und kleine Rosenvene (Vena saphena magna und Vena saphena parva) – oder deren Seitenäste.
Große Krampfadern bereiten eher Beschwerden als Besenreiser. Viele Betroffene leiden unter einem Spannungs- und Schweregefühl oder auch Schmerzen in den Beinen nach langem Stehen oder Sitzen. Im Laufe des Tages und bei wamen Temperaturen verstärken sich die Symptome, bei Frauen außerdem kurz vor der Menstruation. Hochlagerung der Beine oder Kühlung bringen Erleichterung.
Viele Patienten geben zudem Beschwerden wie Missempfindungen, Wärme- und Unruhegefühl in den Beine an. Zwar klagen Betroffene auch häufiger über (nächtliche) Wadenkrämpfe, aber diese sind nicht typisch für das Krampfaderleiden. Sie beruhen meistens auf parallel bestehenden Fehlbelastungen bei Gelenkverschleiß oder auch Überlastungen nach einem ungewohnt harten körperlichen Training.
Die Tendenz zu Schwellungen (Ödemen) kann sich mit der Zeit verstärken. Sie entsteht dadurch, dass das Blutvolumen und der Druck in den krankhaft veränderten Venen erhöht sind. Dann wird Flüssigkeit in das umliegende Gewebe hineingepresst.
Mögliche Komplikationen bei Krampfadern
Krampfadern ziehen mitunter Komplikationen nach sich. Dazu gehören unter anderem:
- Venenentzündungen
- Thrombose (Gerinnselbildung in den Venen) und Lungenembolie
- chronisch-venöse Insuffizienz
- Krampfaderblutung
Venenentzündungen
Krampfadern sind die häufigste Ursache für Venenentzündungen. Die Diagnose lautet dann Varikophlebitis. Die entzündete Veneninnenwand gibt häufig den Anstoß für die Bildung eines Blutgerinnsels (Thrombus), welches das Gefäß verschließen kann. Mediziner sprechen in diesem Fall dann von einer Varikothrombose.
Die Symptome sind
- Rötung,
- Überwärmung und
- Schmerzen
an der entsprechenden Stelle. Häufig lässt sich ein verhärteter, druckschmerzhafter Venenstrang tasten. Ausgesprochen schmerzhaft sind langstreckige entzündliche Verschlüsse bei einer Varikose der Stammvenen am Bein. Im Falle der großen Rosenader, der längsten Vene des Körpers, treten diese dann an der Innenseite des Beines auf, mitunter bis zur Leiste hin. Eine Thrombose der kleinen Rosenader macht sich an der Wade, manchmal bis zur Kniekehle, bemerkbar. Bei dieser sogenannten Varikothrombose kommt es nicht nur zu der sicht- und fühlbar entzündeten und druckschmerzhaften Stelle, sondern auch zu Schmerzen beim Gehen.
Eine Varikophlebitis/Varikothrombose kann spontan auftreten aufgrund der verlangsamten Blutströmung in der erweiterten Hautvene. Manchmal können Stoß- oder Druckverletzungen, ein Blutstau durch langes, beengtes Sitzen mit wenig Beinfreiheit sowie starke Flüssigkeitsverluste beim Sport oder bei heißen Außentemperaturen Auslöser sein.
Thrombose und Lungenembolie
Falls sich das beteiligte Blutgerinnsel von einer oberflächlichen Vene oder Krampfader, also einer Varikothrombose, in die tiefe Venenstrombahn ausdehnt, liegt eine tiefe Venenthrombose vor. Natürlich kann eine Gerinnselbildung auch per se in einer tiefen Vene seinen Ursprung nehmen. Von solchen Venenthrombosen können sich Teile lösen und über die Venen in die Lunge geschwemmt werden. Wenn sie dort eines der Lungengefäße verschließen, entsteht eine sogenannte Lungenembolie, die je nach Ausmaß lebensbedrohlich sein kann.
Chronisches Venenversagen (chronisch-venöse Insuffizienz)
Eine langjährige schwere Krampfaderbildung in oberflächlichen Venen – vor allem die Stammvarikose – wie auch eine Gerinnsel- beziehungsweise Thrombosebildung in tiefen Venen (Phlebothrombose) können nach Jahren oder Jahrzehnten in ein chronisches Venenversagen übergehen. Der Arzt spricht hier von einer chronisch-venösen Insuffizienz, bei einer zugrunde liegenden Venenthrombose auch von einem postthrombotischen Syndrom.
Mögliche sichtbare Anzeichen des chronischen Venenversagens sind:
- zunächst vorübergehende, dann anhaltende Beinschwellungen
- ein Kranz besenreiser- oder pinselartig erweiterter kleiner Venen (Corona phlebectatica) in der Knöchelgegend (meist Innenknöchel)
- verschiedene Hautveränderungen
Hautveränderungen, die bei einem chronischen Venenversagen auftreten sind:
- Ekzem
- braune Pigmentierung
- weiße Atrophie
- Beingeschwür
- Lipodermatofibrose
Durch eine dauerhafte Stauung der Venen kann es, wie oben beschrieben, zu einem Flüssigkeitsaustritt in das umliegende Gewebe (Ödem) kommen. Dabei gelangen auch Stoffwechselprodukte in das Gewebe, welche ihm schaden können. Auf Dauer kommt es zu Entzündungen und Hautausschlägen (Ekzemen), später zu bleibenden braunen Verfärbungen am Fuß und gegebenenfalls am Unterschenkel.
Nehmen auch die kleinen Hautgefäße in der Knöchelgegend Schaden, entzünden sie sich schmerzhaft und verkleben. Die Haut ist zunächst rot bis violett verfärbt, schließlich wird sie weiß, wirkt pergamentartig und narbig (weiße Atrophie, Atrophie blanche).
Ausgeprägte venöse Durchblutungsstörungen führen langfristig zu der schwersten Komplikation des chronischen Venenversagens, dem Beingeschwür (Ulcus cruris varicosum oder venosum, auch "offenes Bein"). Dieses kann sehr schmerzhaft sein und lange Zeit benötigen, um wieder zu verheilen. Es hinterlässt dann eine Narbe. Relativ häufig tritt es am Innenknöchel, dem Quellgebiet der großen Rosenader, auf.
Ein solches Geschwür kann auch durch andere Durchblutungsstörungen entstehen, zum Beispiel aufgrund einer Erkrankung der Schlagadern wie die Arteriosklerose. Gefäß- und Nervenschädigungen durch die Zuckerkrankheit (Diabetes mellitus) können ebenfalls Gewebeschäden am Bein verursachen.
Lipodermatofibrose oder Lipodermatosklerose heißt eine weitere schwere Hautschädigung am Bein, die sich infolge des chronischen Venenversagens entwickeln kann. Zunächst bildet sich eine ovale, dunkelrot verfärbte, anfangs leicht verhärtete, schmerzhafte Stelle am Unterschenkel, oberhalb des Innenknöchels. Meist schwillt der Bereich auch an. Unbehandelt vernarbt mit der Zeit die Haut mitsamt des darunterliegenden Fett- und Muskelgewebes und zieht sich zusammen. Schwellungen können sich dann nur oberhalb oder unterhalb der verhärteten Zone ausbreiten und diese dann wulstartig vorwölben. Die Kontur des Unterschenkels ähnelt schlimmstenfalls einer auf dem Kopf stehenden Flasche. Es bestehen anhaltende Schmerzen, auch beim Gehen.
In Einzelfällen können bei einer chronisch-venösen Insuffizienz auch Einsteifungen im oberen Sprunggelenk resultieren (sogenanntes arthrogenes Stauungssyndrom nach Hach). Das führt zu einem sogenannten Spitzfuß.
Verletzungen einer Krampfader (Varizenblutung)
Blutungen aus einer verletzten Krampfader kommen eher selten vor. Je nach Größe des verletzten Gefäßes kann es mehr oder weniger stark bluten. Eine sofortige Behandlung mit einem Druckverband führt zum Stillstand. Falls nicht, muss die blutende Ader chirurgisch vernäht werden.
Wann zum Arzt?
Möglichst schon bei den ersten Anzeichen, die auf ein Venenproblem hinweisen (siehe Kapitel Symptome), ist ein Gang zum Hausarzt ratsam. Er ermittelt, ob der Rat eines Venenspezialisten (Phlebologen) gefragt ist. Rechtzeitige Diagnose und Therapie helfen, das Fortschreiten der Krankheit aufzuhalten und Komplikationen zu vermeiden.
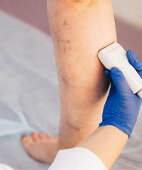
Untersuchung der Gefäße am Bein mit Ultraschall
© MauritiusImages/Alamy/DariaArtemenko
Diagnose
Die typischen Beschwerden und eine bekannte familiäre Belastung mit Krampfadern sind wichtige Vorinformationen beim Gespräch mit dem Arzt, der sogenannten Anamnese. Geschlängelte Hautvenen oder knotenartig hervortretende Krampfadern, natürlich auch Besenreiser, zeigen sich auf Anhieb bei der körperlichen Untersuchung von schlanken Personen. Der Arzt prüft besonders den Zustand der Haut an den Beinen. Dann betastet er die Mündungsstellen der oberflächlichen Venen ins tiefe Venensystem in den Leisten, in den Kniekehlen und an den Unterschenkeln. Dabei nimmt der Patient nacheinander eine stehende, sitzende und liegende Haltung ein. Außerdem tastet der Arzt die arteriellen Pulse ab mit dem Ziel, eine Durchblutungsstörung der Schlagadern (periphere arterielle Verschlusskrankheit) auszuschließen.
Eine genauere Diagnosestellung ermöglichen apparative Untersuchungen, allen voran die Ultraschalluntersuchung (Sonografie). Mithilfe der sogenannten Duplexsonografie lassen sich Störungen der Blutzirkulation, unzureichend schließende Venenklappen und die Ausdehnung des Venenschadens gut darstellen. Durch Hinzuschalten einer Farbskala lässt sich die Strömungsrichtung des Blutes erkennen, also: ob das Blut "richtig" zum Herz hin oder "falsch" vom Herz weg fließt (Farbduplexsonografie).
Der Ultraschall hat die Röntgenuntersuchung der Venen mit Kontrastmittel (Phlebografie) als Standarduntersuchung bei der Krampfaderkrankheit inzwischen vollständig abgelöst. Die Phlebografie bleibt ausgewählten Fällen mit besonderen Problemen vorbehalten, zum Beispiel bestimmten Formen einer wiederholt auftretenden Varikose (Rezidivvarikose) oder Thrombose (Rezidivthrombose). Eine Darstellung der Venen mittels Magnetresonanztomografie oder kontrastmittelgestützter Computertomografie (MR(T)- oder CT-Phlebografie) kommt nur bei selteneren Krankheitsbildern zum Einsatz wie angeborenen Gefäßfehlbildungen, eventuell auch bei Beckenvenenvarizen und bei der Diagnose von Venenthrombosen im Bauch- und Beckenbereich. Auch zur Thrombosediagnostik in der Schwangerschaft können die Verfahren nach sorgfältiger Abwägung in unklaren Situationen dienen, wegen der fehlenden Strahlenbelastung bevorzugt die MR-basierte Diagnostik.
Lichtreflexionsrheografie und Plethysmografie geben Auskunft über die Kompensation einer Venenkrankheit. Während die Lichtreflexionsrheografie die Pumpfunktion der Venen erfasst, misst die Plethysmografie das Fassungsvermögen (Kapazität) der Venen und den Abstrom (Drainage) des Blutes. Bei starker Krampfaderbildung sind Pumpfunktion vermindert und Kapazität beziehungsweise Drainage erhöht.
Wie kann man Krampfadern vorbeugen?
Viele Personen mit einem erhöhten Risiko für Krampfadern möchten gerne vorbeugend etwas gegen das Leiden tun. Teilweise ist das durchaus möglich, der Versuch lohnt sich auf jeden Fall. Wer gesunde Venen hat, kann folgende Maßnahmen ergreifen, um die Venenfunktion möglichst lange zu erhalten:
- Gewicht im Normalbereich halten
- regelmäßiger Ausdauersport, zum Beispiel Walking
- Venengymnastik
- kalte Unterschenkel- oder Kniegüsse nach Kneipp (bei Vorerkrankungen nur nach Rücksprache mit dem Arzt)
Behandlung: Was tun bei Krampfadern?
Die Entscheidung darüber, welcher Behandlungsweg individuell am besten geeignet ist, richtet sich nach der Art der Krampfaderkrankheit, dem Erkrankungsstadium, eventuellen Begleitkrankheiten und den Wünschen des Patienten.
Optisch störende Besenreiser oder Aussackungen der Venen lassen sich nicht mit Medikamenten beheben. Wenn die Stammvenen sozusagen "überlaufen", weil die Venenklappen nicht mehr richtig arbeiten, so ist das letztlich nur durch Ausschalten oder Entfernen der erkrankten Venen behandelbar.
Welche Methode im Einzelfall am besten geeignet ist, entscheidet sich im ärztlichen Gespräch nach den vorher erhobenen Untersuchungsergebnissen und in Abstimmung mit den Wünschen des Patienten. Dabei werden Vor- und Nachteile der einzelnen Behandlungsverfahren gegeneinander abgewogen. Auch ist zu klären, ob ein Eingriff dringlich vorgenommen werden muss (zum Beispiel bei einer Varikophlebitis mit Einwachsen in das tiefe Venensystem) oder ob der geeignete Zeitpunkt in Ruhe gewählt werden kann.
Bewegung
Jegliche Form von Bewegung ist wichtig und beugt einer weiteren Verschlimmerung vor. Viel Gehen, wo möglich auch barfuß, unterstützt die Muskelpumpenfunktion und damit den Rücktransport des Blutes zum Herz. Beispielsweise einfach mal Treppen steigen, statt den Aufzug zu benutzen!
Zudem gibt es einfache, aber sehr wirkungsvolle venengymnastische Übungen. Schon zehn Minuten täglich verbessern die Leistungsfähigkeit der Venen und das allgemeine Wohlbefinden. Dafür lässt sich auch an Tagen mit vollem Terminkalender meist eine Lücke finden.
Physikalische Therapie
Zur Linderung der Beschwerden empfehlen Venenspezialisten begleitend zur sonstigen Behandlung bei allen Formen des Krampfaderleidens physikalische Maßnahmen wie Kneippanwendungen, kalte Unterschenkelgüsse oder Wassertreten. Ein Arzt sollte vorab prüfen, ob weitere Herz-Kreislauf-Leiden oder andere Krankheiten vorliegen, die gegen solche Anwendungen sprechen. Durch den Kontakt mit kaltem Wasser ziehen sich die erweiterten Venen zusammen.
Bei schwerer chronisch-venöser Insuffizienz können – nach ärztlicher Anweisung und in ausgewählten Fällen - weitere Maßnahmen zur Anwendung kommen wie manuelle oder apparative Lymphdrainagen. Damit gelingt eine Entstauung des betroffenen Beins, vor allem dann, wenn die Kompressionstherapie mit Verbänden uns speziellen Strümpfen allein nicht ausreichend effektiv ist.
Venenmittel
Venenmittel gibt es in der Apotheke in Form von Sprays, Salben oder Gels zum Auftragen auf die Haut sowie als Kapseln zum Einnehmen. Sie können leicht abschwellend wirken und subjektiv die Beschwerden lindern. Venenmittel können und sollen eine notwendige Kompressionstherapie nicht ersetzen. Ihre Anwendung kann für einen begrenzten Zeitraum sinnvoll sein, wenn eine Kompressionstherapie nicht möglich ist – etwa bei Allergieneigung oder starker Hitze – und wenn subjektiv ein günstiger Effekt zu erzielen ist.
Zu den hier eingesetzten Substanzen gehören beispielsweise:
- Rosskastanienextrakte (enthalten den Bestandteil Aescin)
- Extrakte aus Rotem Weinlaub (als pharmakologisch wirksame Bestandteile werden hier die Polyphenole genannt)
- Oxerutin
Kompressionstherapie
Eine konsequente Kompressionstherapie ist die wichtigste und wirkungsvollste Maßnahme bei schweren Venenkrankheiten und vor allem bei Venenthrombosen mit Beinschwellung sowie in den fortgeschrittenen Krankheitsstadien einer Krampfaderkrankheit unverzichtbar.
Eine Kompressionstherapie lindert bei akuter Thrombose die stauungsbedingten Beschwerden und reduziert langfristig die Häufigkeit und Schwere eines chronischen Venenversagens oder eines postthrombotischen Syndroms. Sie bringt Geschwüre zur Abheilung, egal ob durch Krampfadern oder durch eine Thrombose bedingt.
Die Kompression unterstützt die Arbeit der Muskelpumpen und der Venenklappen. Der wichtigste Mechanismus besteht darin, den Blutfluss zum Herzen zu verbessern, indem die Venendurchmesser von oberflächlichen und tiefen Venen eingeengt werden. Das wirkt einer Stauung im Bein sehr gut entgegen.
Kompressionsverbände kommen meist bei akuten und Kompressionsstrümpfe bei chronischen Krankheitssituationen zur Anwendung. Kompressionsstrümpfe gibt es in verschiedenen Stärken und Längen. Der Arzt verschreibt sie, der Fachhändler passt sie individuell an. Nach ungefähr sechs Monaten hat ein Kompressionsstrumpf üblicherweise ausgedient, weil er den erforderlichen Druck nicht mehr aufbaut. Im Anschluss an eine spezielle Behandlungsmaßnahme, etwa eine Verödung, werden die Strümpfe für wenige Stunden bis Tage getragen und nach einer Venenoperation, Laser- oder Radiowellentherapie etwa für vier Wochen. Schwere Venenleiden erfordern eine lebenslange Behandlung.
Ergänzend oder alternativ zu Kompressionsverbänden können sogenannte medizinisch adaptive Kompressionssysteme (MAK) zur Entstauung bei Ödemen und zur Abheilung von Beingeschwüren beitragen. Sie sind mit einem Klettverschluss verstellbar, so dass sie in der Regel vom Patienten selbst oder von den Angehörigen passend nachreguliert werden können.
In geeigneten Fällen kommt ergänzend eine sogenannte intermittierende pneumatische Kompression mittels eines entstauend wirkenden Gerätes zum Einsatz, um venöse Beschwerden zu lindern. Nach dem Anlegen von Beinmanschetten wird dabei in gewissen Zeitabständen ein vorher festgelegter Druck von außen auf die Beinvenen ausgeübt und wieder abgelassen.
Wie Sie Kompressionsstrümpfe richtig anziehen, zeigt unser Video:
In bestimmten Situationen, etwa bei einer diabetischen peripheren Neuropathie, muss die Kompressionsbehandlung besonders fachkundig gehandhabt werden, um Druckschäden der Haut und der Nerven zu vermeiden. In Ausnahmefällen kommt eine Kompressionsbehandlung nicht infrage, etwa bei fortgeschrittener Arteriosklerose der Beingefäße oder einer entgleisten Herzschwäche.
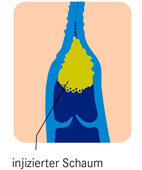
Verödung der Krampfader: Der Schaum führt zur Entzündung, diese zum Gefäßverschluss
© W&B/Dr. Ulrike Möhle
Sklerotherapie (Verödung der Krampfadern):
Durch Injektion eines Verödungsmittels in die Vene wird künstlich eine Venenentzündung erzeugt, sodass die Venenwände von innen miteinander verkleben. Mit der Zeit vernarben sie. Zur Behandlung von kleinen Adern (Besenreiser, retikuläre Varizen) spritzt der Arzt das Verödungsmittel in flüssiger Form ein, bei großen Adern (Stammvenen, Seitenäste) als Schaum. Im Anschluss daran erfolgt eine Kompressionstherapie für einige Stunden bis wenige Tage.
In der Regel sind mehrere Therapiesitzungen notwendig. Da die Anlage zu Krampfadern bestehen bleibt, muss das Verfahren meistens nach ein oder zwei Jahren wiederholt werden. Zu den Gegenanzeigen gehören unter anderem eine bekannte Allergie auf das Verödungsmittel, akute Venenthrombosen, Ödeme, Infektionen im Verödungsgebiet und eine arterielle Verschlusskrankheit.
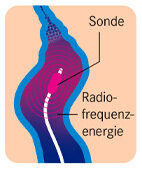
Bei der Radiowellen- oder Lasertherapie schädigt die Hitze die Gefäßwand und führt zum Geäßverschluss
© W&B/Dr. Ulrike Möhle
Thermische Verfahren (endovaskulär, endoluminal)
Beispielhaft seien hier nur die beiden Verfahren aufgeführt, mit denen die größten Erfahrungen vorliegen: Lasertherapie und Radiowellentherapie. Endoluminal (oder endovaskulär) bedeutet, dass die Krampfader über eine eingeführte Sonde von innen behandelt wird.
Das Behandlungsprinzip besteht darin, in der Venenwand vorhandene Eiweiße durch Zufuhr von Energie (Laserengergie oder Radiowellen) zu verkochen und die Venenwand dadurch von innen zu verkleben. Die so zerstörten Venen bauen sich mit der Zeit von selbst ab und sind bei der Ultraschallkontrolle nicht mehr nachweisbar. Beide Methoden eignen sich zur Behandlung von nicht sehr stark ausgeprägten Krampfadern der Stammvenen mit relativ geradlinigem Verlauf. Der Eingriff findet meistens ambulant in örtlicher oder regionaler Betäubung statt. Über einen kleinen Einschnitt am Bein führt der/die behandelnde Arzt/Ärztin einen Katheter mit Laserglasfasern oder einer Radiowellenheizspirale unter Ultraschallkontrolle in die betroffene Krampfader ein. Da bei den Eingriffen hohe Temperaturen erzeugt werden, muss das Gewebe um die Krampfader herum vor Hitzeschäden geschützt werden. Dazu wird eine Flüssigkeit (Tumeszenzlösung) entlang der gesamten zur Behandlung anstehenden Vene eingespritzt. Nach dem Eingriff tragen die Patienten einen Kompressionsstrumpf. Die Zeitdauer ist unterschiedlich und beträgt bis zu etwa vier Wochen. Eine kurzzeitige Behandlung mit Heparinspritzen über wenige Tage hilft, eine überschießende Blutgerinnselbildung zu vermeiden. Mit der Laser- oder Radiowellentherapie gelingt die unmittelbare und dauerhafte Ausschaltung der behandelten Gefäße in über 90 bis 95 Prozent der Fälle.
Laserenergie – allerdings mit einem ganz anderen Gerät (Neodym-Yag-Laser) – findet auch Anwendung zur Behandlung von kleinsten, oberflächlich gelegenen, rötlich-violetten Besenreisern am Bein, hier dann als alternatives Verfahren zur Sklerotherapie (Verödung).
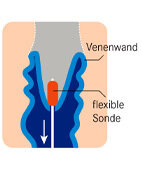
Teilstripping: So lassen sich Krampfadern entfernen
© W&B/Dr. Ulrike Möhle
Operative Entfernung der Krampfadern
Die komplette oder teilweise Entfernung von Krampfadern hat zum Ziel, die Funktion der verbleibenden Venen zu erhalten beziehungsweise zurückzugewinnen. Der Eingriff wird minimal invasiv vorgenommen, das heißt mit wenigen und kleinen Schnitten.
Hauptsächliches Anwendungsgebiet sind krankhaft veränderte Stammvenen, aber auch deren Seitenäste und erkrankte Pervoransvenen.
Die Stripping-Operation führte 1907 der Chirurg Babcock ein. Er hat damals noch die gesamte große Rosenvene von der Leiste bis zum Knöchel herausgenommen.
Seit 1981 erfolgt die stadiengerechte Operation nach Hach (Teilstripping). Dabei werden nur die erkrankten Venenabschnitte entfernt, die gesunden bleiben erhalten und stehen gegebenenfalls für eine spätere Umgehungsoperation (Bypass) an arteriellen Gefäßen, zum Beispiel den Herzkranzgefäßen, zur Verfügung.
Im Prinzip wird eine biegsame Sonde über einen kleinen Hautschnitt in der Leiste in die erweiterte Vene eingeführt, bis zum "Anschlag" (diese Stelle entspricht einer funktionstüchtigen Venenklappe) vorgeschoben und dort wieder herausgeführt, die Krampfader an beiden Enden durchtrennt und über die Sonde herausgezogen.
Eine Variante dieses Verfahrens ist die Kältetherapie (Kryomethode): Das Strippingmanöver erfolgt dabei mithilfe einer Kältesonde, an der die Krampfader anfriert und sich dann leicht entfernen lässt. Stripping-Operationen erfolgen in der Regel ambulant und meistens in Teilnarkose.
Erweiterte Verbindungsvenen (Perforansvenen) werden über einen kleinen örtlichen Schnitt in dem Bereich entfernt, entweder als alleiniger Eingriff oder mit Stripping beziehungsweise einem endoluminalen Verfahren in gleicher Sitzung.
Die Miniphlebektomie zielt auf die Entfernung von erweiterten Seitenästen, die über sehr kleine Schnitte mit einer "Häkelnadel" herausgezogen werden. Die Methode kann allein oder in Kombination mit der Stripping-Operation und den endoluminalen Techniken durchgeführt werden.
CHIVA ist eine französische Abkürzung und bedeutet so viel wie "ambulante, venenerhaltende, den Blutfluss korrigierende Behandlung von Krampfadern". Bei dieser Methode lokalisiert der Arzt unter örtlicher Betäubung krankhaft veränderte Venenabschnitte per Ultraschall und bindet sie dann ab. Nach einiger Zeit bilden sich diese zurück und veröden. Das Verfahren ist für stark ausgeprägte Krampfadern nicht zu empfehlen.
Auch bei der externen (extraluminalen) Valvuloplastie (EVP) wird nichts entfernt. Vielmehr verengt der Arzt den Mündungsbereich der großen Rosenvene (Vena saphena magna) in der Leiste von außen, indem er unter örtlicher Betäubung eine kleine Manschette aus Polyester einnäht. Der verkleinerte Umfang der Vene macht die Mündungsvenenklappe wieder funktionstüchtig. Nach der Korrektur kann sich die erweiterte Ader wieder "erholen", die Vene somit erhalten bleiben und für eine eventuell später nötige Operation am Herzen komplett verwendet werden. Das Verfahren eignet sich aber nur für sehr leichte Fälle, das heißt eine kaum erweiterte Stammvene mit defekter Mündungsklappe.
Risiken nach der Operation (postoperativ) wie Nachblutungen, Blutgerinnselbildung und Ansammlungen von Lymphflüssigkeit (Lymphzysten) lassen sich durch die Kompressionstherapie minimieren. Diese erfolgt in der Regel für vier Wochen und meistens von Anfang an mit einem Kompressionsstrumpf. Bei einer Behandlung erweiterter Verbindungsvenen (Perforansvenen) wird der Bereich zusätzlich über mindestens zwei Wochen bandagiert.
Auch nach einer operativen oder endoluminalen Behandlung ist ein Patient nicht vor neuen Krampfadern geschützt. Dieselbe Ader kann natürlich nicht wiederkommen, die Veranlagung bleibt aber bestehen, weshalb vorbeugende Maßnahmen weiterhin sinnvoll sind, ebenso wie regelmäßige Nachuntersuchungen beim behandelnden Facharzt (Gefäßspezialist, Phlebologe). Treten in dem operierten Gebiet neue Krampfadern auf, sind das meist Seitenastvarizen. Oft sind diese so klein, dass sie keine Behandlung benötigen oder nur eine Verödung. Manchmal können sich aber auch größere Varizen bilden. Oder ein zweiter Gefäßstamm in der bereits operierten Region, der ursprünglich normal war, wird im Laufe von Jahren varikös. Das kann eine erneute Operation nach sich ziehen (Rezidivoperation). Die Indikation stellen vorzugsweise erfahrene Fachärzte nach genauer Abwägung.
Wie sind die Heilungsaussichten bei Krampfadern?
Normalerweise verläuft das Krampfaderleiden chronisch. Einmal "ausgeleiert", finden die Venen nicht wieder zu ihrer alten Form zurück. Was die Besenreiser betrifft, so treten sie nach Verödung zum Teil wieder auf. Auch nach einem Eingriff an den Venen besteht eine gewisse Rückfalltendenz (Rezidivneigung), da ja die Anlage zu Krampfadern erhalten bleibt.
Die gute Nachricht: In der Schwangerschaft entstandene Krampfadern bilden sich nach der Entbindung häufig zurück. Das kann allerdings bis zu einem Jahr dauern.
Behandlung von Komplikationen
Krampfaderentzündung (Varikophlebitis)
Bei einer oberflächlichen Beinvenenentzündung ist die Kompressionstherapie von zentraler Bedeutung, da sie die Beschwerden meistens sofort lindert. Sie kann mit einem Verband aus elastischen Binden oder mit einem Kompressionsstrumpf erfolgen. Eventuell verschreibt der Arzt kurzfristig einen Entzündungshemmer, ein sogenanntes nicht steroidales Antiphlogistikum beziehungsweise Antirheumatikum.
Ein in einer Hautvene tastbares kleines Blutgerinnsel kann nach lokaler Betäubung über einen winzigen Schnitt aus der Vene herausgepresst werden. Das bringt sofort Erleichterung. Anschließend wird ein Wundverband angelegt. Um die Durchblutung zu fördern, sollten die Betroffenen sich genügend bewegen. Kühlende Umschläge und Verbände mit Heparinsalben werden oft als lindernd und angenehm empfunden.
Ist ein Patient nicht mobil genug, um das Bein ausreichend zu bewegen, oder befindet sich das Blutgerinnsel nahe an der Mündung in das tiefe Venensystem, benötigt er eine gerinnungshemmende Substanz (zum Beispiel niedermolekulares Heparin oder Fondaparinux subkutan) als Thromboseschutz. Ziel dieser Behandlung mit Spritzen unter die Haut ist es, zu verhindern, dass das Gerinnsel in die Tiefe hinein wächst. Eventuell ist für eine bestimmte Zeit die Fortsetzung der Gerinnungshemmung (Antikoagulanzientherapie, "blutverdünnende Behandlung") subkutan oder mit Tabletten zum Einnehmen, also oral, angezeigt.
Beingeschwür (Ulcus cruris)
Hierbei ist die fachgerechte Kompressionsbehandlung die wichtigste Maßnahme überhaupt, um die Schmerzen am Bein zu lindern und das Geschwür zur Abheilung zu bringen. In der Regel werden zunächst Kompressionsverbände angelegt, bei günstigem Verlauf dann ein Kompressionsstrumpf. Der Patient soll in Bewegung bleiben, das Bein aber im Ruhezustand hochlagern.
Die konservative Wundbehandlung erfolgt nach modernen Grundsätzen: Die Wunde soll nicht austrocknen, der Verbandwechsel schonend vorgenommen werden, das Verbandmaterial nicht hautreizend sein. Dieses und die übrigen Maßnahmen richten sich nach dem Zustand der Wunde. Bei einer Infektion beispielsweise wird sie mit Kochsalzlösung gespült und mit gut verträglichen keimtötenden Lösungen desinfiziert. Wichtig ist eine jeweils geeignete Abdeckung, um die Wunde feucht zu halten.
Heute verwendet man häufig Wundauflagen aus Polyurethanschaum oder hydrokolloidalem Material. Gegebenenfalls ist es notwendig, ein Antibiotikum, das der Arzt gezielt nach Keimbestimmung im Wundabstrich verordnet, einzunehmen. Falls das Bein ruhig gestellt werden muss, erhält der Patient vorübergehend einen Thromboseschutz, zum Beispiel mit Heparinspritzen. Meistens lassen sich die Geschwüre mit den konservativen Maßnahmen allein zum Abheilen bringen. Wenn nicht, ist eine chirurgische Wundreinigung (Débridement) notwendig. Bei Geschwüren, die nicht innerhalb von drei Monaten heilen, ist auch an einen bösartigen Tumor zu denken und ein Hautarzt zu konsultieren.

Unsere Expertin: Frau Professor Hach-Wunderle
© W&B/Bert Bostelmann
Beratende Expertin
Professor Dr. med. Viola Hach-Wunderle ist Fachärztin für Innere Medizin und Gefäßkrankheiten (Angiologie, Phlebologie). Sie habilitierte sich an der medizinischen Universitätsklinik Frankfurt am Main und lehrt dort seit 1998 als außerordentliche Professorin für Innere Medizin. Die Gefäßspezialistin war lange Zeit als Chefärztin an der William Harvey-Klinik in Bad Nauheim tätig und leitet das Gefäßzentrum des Krankenhauses Nordwest (Akademisches Lehrkrankenhaus). Außerdem führt sie eine eigene Praxis in Frankfurt. Professor Hach-Wunderle ist seit Jahren aktives Vorstandsmitglied der Hessischen Ärztekammer sowie der Deutschen Gesellschaft für Angiologie.
Wichtiger Hinweis: Dieser Artikel enthält nur allgemeine Hinweise und darf nicht zur Selbstdiagnose oder -behandlung verwendet werden. Er kann einen Arztbesuch nicht ersetzen. Die Beantwortung individueller Fragen durch unsere Experten ist leider nicht möglich.