Typ-1-Diabetes: Therapie
Menschen mit Typ-1-Diabetes führen die Therapie im Alltag weitgehend selbstständig durch. Bei Kindern übernehmen die Eltern einen großen Teil. Worauf es dabei ankommt, lernen Neu-Patienten nach der Diagnose in speziellen Schulungen. Im Wesentlichen setzt die Behandlung eines Typ-1-Diabetes sich aus drei Bausteinen zusammen:
- Blutzuckerkontrolle
- Insulintherapie
- Kohlenhydrate im Essen berechnen
Nach der Diagnose müssen Menschen mit Diabetes zudem eingestellt werden. Das heißt, dass ein Arzt in der Regel im Rahmen eines Krankenhausaufenthalts feststellt, welche Insuline am besten geeignet sind, welche Insulinmengen und welches Spritzschema jemand benötigt. Zudem werden je nach Stoffwechsel und individuellen Umständen eigene Therapierziele hinsichtlich der Blutzuckerwerte festgelegt. Das Erreichen dieser Ziele überprüfen die Betroffenen gemeinsam mit dem behandelnden Arzt bei regelmäßigen Kontrollterminen.
Blutzuckerkontrolle
Menschen mit Typ-1-Diabetes sollten mehrmals täglich ihren aktuellen Zuckerspiegel überprüfen, um akut zu hohe und zu niedrige Werte rechtzeitig zu erkennen beziehungsweise zu vermeiden. Besonders vor den Mahlzeiten sind Blutzuckerkontrollen wichtig, um die benötigte Insulinmenge berechnen zu können. Auch bei anderen Gelegenheiten, etwa zum Sport, vor dem Schlafengehen oder bei Anzeichen einer Unterzuckerung, ist eine Messung nötig. Bei akuten Erkrankungen und Infekten sollte der Blutzucker insgesamt häufiger kontrolliert werden.
Bei der herkömmlichen Blutzuckermessung piksen sich Menschen mit Typ-1-Diabetes mit einer Lanzette seitlich in eine Fingerkuppe, um daraus einen Blutstropfen zu gewinnen. Den Tropfen tragen sie auf einen in ein Messgerät eingelegten Blutzucker-Teststreifen auf. Das Messgerät ermittelt dann innerhalb weniger Sekunden den aktuellen Zuckerwert in den Blutgefäßen. Dieses Verfahren fehlerfrei anzuwenden lernen Menschen mit Typ-1-Diabetes im Rahmen einer Schulung zum Beginn der Therapie.
Kurz erklärt im Video: Die Blutzuckermessung
Immer mehr Menschen mit Typ-1-Diabetes nutzen zur Stoffwechselkontrolle ein FGM- (Flash Glucose Monitoring) oder CGM- (Continuous Glukose Monitoring) System. Bei beiden misst ein kurzer Sensorfaden ständig den Zuckergehalt im Unterhautfettgewebe. Bei CGM-Systemen funkt ein Sender auf der Haut die Werte permanent an ein Empfangsgerät, etwa an ein Smartphone. Dieses zeigt dann automatisch die aktuellen Gewebszuckerdaten an. Bei FGM-Systemen muss man ein Lesegerät (Scanner) oder Handy an den Sensor halten, um die aktuellen Zuckerdaten zu sehen.
Je nach System setzt man sich alle sechs bis 14 Tage einen neuen Sensor. Bei einem Langzeit-CGM wird der Sensor unter die Haut implantiert und nach spätestens 180 Tagen gewechselt.
Beide Systeme haben eine Alarmfunktion, die den Träger warnt, sobald individuell festgelegte untere und obere Grenzwerte überschritten werden. Bei CGM-Systemen gibt es noch weitere Alarmfunktionen. Einige warnen z. B. schon, wenn aufgrund des raschen Zuckerabfalls bald ein Unterzucker droht.
Insulintherapie
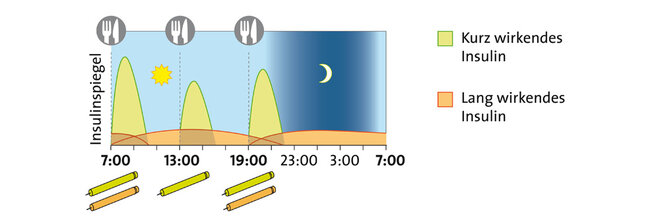
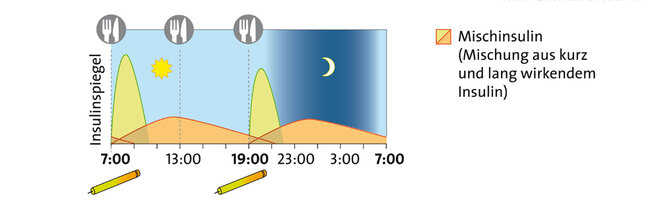
Um ihren Blutzucker zu regulieren, müssen Menschen mit Typ-1-Diabetes Insulin spritzen. Standard ist heute die intensivierte konventionelle Therapie (ICT). Dabei spritzt man ein- bis zweimal täglich ein lang wirkendes Insulin, um den Grundbedarf abzudecken. Zu den Mahlzeiten spritzt man ein schnell wirkendes Insulin und passt die Dosis selbständig an den Bedarf an - abhängig vom aktuellen Blutzuckerwert, der Kohlenhydratzufuhr (siehe unten) und körperlicher Aktivität. Das Wissen, das für die Therapie in Eigenregie nötig ist, erwerben Menschen mit Typ-1-Diabetes nach der Diagnose in speziellen Schulungen.
Insulintherapie bei Typ-1-Diabetes
Die meisten Menschen mit Typ-1-Diabetes spritzen sich ihr Insulin mithilfe eines Pens – einem Injektionsgerät, das ähnlich aussieht wie ein Füllfederhalter. Eine kleinerer Teil trägt eine Insulinpumpe. Vor allem jüngere Kinder werden häufig sofort auf eine Insulinpumpe eingestellt. Diese wird am Körper getragen und gibt laufend eine kleine Menge an Insulin ins Blut ab. Diese Basalrate deckt den Insulin-Grundbedarf ab. Das zu den Mahlzeiten benötigte Insulin lässt sich zusätzlich per Knopfdruck abgeben. Die Krankenkassen übernehmen die Kosten für Insulinpumpen aber nur in bestimmten Fällen.
Inzwischen ist auch ein Vorläufer einer künstlichen Bauchspeicheldrüse auf Rezept erhältlich: ein sogenanntes Hybrid-Closed-Loop-System. Es eignet sich für Menschen mit Typ-1-Diabetes ab sieben Jahren, deren Tagesbedarf an Insulin bei mehr als acht Einheiten liegt. Die Nutzer tragen eine Insulinpumpe und einen Sensor, der fortlaufend den Zucker im Unterhautfettgewebe misst. Ein Sender schickt die Werte an die Pumpe. Die passt dann mithilfe eines Algorithmus alle fünf Minuten die Insulinabgabe an, indem sie sie steigert, senkt oder unterbricht. Das System ist noch kein komplett geschlossener Kreislauf ("Closed Loop"). Denn ganz ohne manuelle Eingriffe kommt es nicht aus.
Für jeden Menschen mit Diabetes werden je nach Stoffwechsel und persönlichen Umständen individuelle Therapieziele hinsichtlich der Blutzuckerwerte festgelegt. Das Erreichen dieser Ziele überprüfen sie gemeinsam mit dem behandelnden Arzt bei Kontrollterminen alle drei bis sechs Monate.
Kurz erklärt im Video: Insulin spritzen
Kohlenhydrate im Essen berechnen
Für Menschen mit Typ-1-Diabetes gelten die gleichen Ernährungsempfehlungen wie für Stoffwechselgesunde. Wer Diabetes Typ 1 hat, muss allerdings seine Insulinbehandlung und seine Ernährung aufeinander abstimmen. Am stärksten lassen die Kohlenhydrate in der Nahrung den Blutzuckerspiegel ansteigen. Aber auch Mahlzeiten, die vorwiegend aus Eiweiß und Fett bestehen, etwa Fleisch, Fisch oder Omelett, können den Blutzucker erhöhen.
Damit sie wissen, wie viel Insulin sie benötigen, müssen Menschen mit Typ-1-Diabetes lernen, den Kohlenhydratgehalt einer Mahlzeit beziehungsweise ihre Wirkung auf den Blutzucker richtig einzuschätzen. Daraus können sie mittels bestimmter Formeln, die zu Therapiebeginn ermittelt wurden, die richtige Insulindosis berechnen. Das Kohlenhydrate-Einschätzen und das Berechnen der Insulindosis sind Gegenstand der Schulungen für Menschen mit Typ-1-Diabetes.
Die in einem Lebensmittel enthaltenen Kohlenhydrate werden bei der Diabetestherapie in "BE" und "KE" berechnet. Diese Abkürzungen stehen für "Broteinheit" beziehungsweise "Kohlenhydrateinheit". Eine Broteinheit enthält zwölf Gramm Kohlenhydrate, eine Kohlenhydrateinheit enthält zehn Gramm. Beide Einheiten können gleichwertig verwendet werden, allerdings fällt das Rechnen mit der Kohlenhydrateinheit wegen der runden Zahl zehn oft leichter.