Insulin: Das Diabetes-Hormon

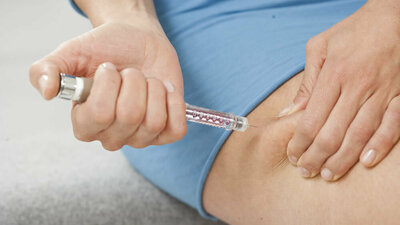
Der Insulinpen: Für viele Menschen mit Diabetes ein wichtiger Begleiter im Alltag
© W&B/Simon Katzer
Insulin ist ein wichtiges Hormon für den Stoffwechsel im menschlichen Körper. Es dient vor allem dazu, Traubenzucker (Glukose) aus dem Blut in die Zellen zu schleusen. Dort werden die Zuckermoleküle zur Energiegewinnung benötigt.
Bei Diabetes ist dieser Vorgang gestört. Viele Betroffene benötigen eine Behandlung mit Insulin, um ihre Zuckerwerte stabil zu halten. Der Großteil der Diabetiker mit einer Insulintherapie spritzt sich das Insulin mithilfe eines Pens in das Unterhautfettgewebe. Wie das geht, lernen sie in Schulungen zu Beginn der Behandlung.
Typ-2-Diabetes: Insulin wirkt schlechter
Beim Typ-2-Diabetes, der mit Abstand häufigsten Diabetesform, sprechen die Körperzellen schlechter auf Insulin an. Die Folge dieser Insulinresistenz ist, dass nicht mehr ausreichend Zucker aus dem Blut in die Zellen weitergeleitet wird und der Blutzuckerspiegel steigt.
Zunächst reichen in der Regel Medikamente aus, um die Krankheit zu behandeln. Im späteren Verlauf lässt beim Typ-2-Diabetes jedoch oft die Insulinproduktion der Bauchspeicheldrüse nach, sodass Insulin gespritzt werden muss. Ein geringerer Teil der Betroffenen – meist normalgewichtige und schlanke Menschen – hat das Problem der nachlassenden Insulinproduktion von Anfang an und muss oft rasch mit Insulin behandelt werden.
Typ-1-Diabetes: Nicht genug Insulin
Anders sieht es beim selteneren Typ-1-Diabetes aus. Er entsteht, wenn das Immunsystem aus bislang ungeklärten Gründen die Insulin produzierenden Beta-Zellen der Bauchspeicheldrüse angreift. Betroffene benötigen deswegen meist direkt nach der Diagnose und lebenslang Insulin.
Schnelle und langsame Insuline
In der Diabetesbehandlung kommen verschiedene Insulinarten zum Einsatz. Die meisten heute gebräuchlichen Insuline werden gentechnisch hergestellt – mithilfe von Bakterien oder Hefekulturen. Die Produktion im Labor erlaubt es, die Wirkung zu verändern. So gibt es Insuline, bei denen die blutzuckersenkende Wirkung schnell eintritt und nur kurze Zeit andauert. Sie dienen dazu, Blutzucker-Anstiege nach den Mahlzeiten abzufangen und die natürliche Insulinausschüttung nach dem Essen nachzubilden.
Daneben gibt es lang wirkende Insuline, deren Wirkung bis zu einem Tag oder länger anhält. Sie sollen als sogenanntes Basalinsulin die natürliche Nüchtern-Insulinausschüttung der Bauchspeicheldrüse nachahmen. Diese gibt fortlaufend kleine Mengen des Hormons ins Blut ab, um den Zuckerspiegel stabil zu halten.
Insulintherapien bei Typ 1 und Typ 2
Vielfalt gibt es auch bei den Therapieformen. Für Menschen mit Typ-1-Diabetes ist eine intensivierte konventionelle Insulintherapie (ICT) Standard. Sie spritzen ein- bis zweimal täglich ein Langzeitinsulin sowie zu den Mahlzeiten oder für kurzfristige Korrekturen ein schnelles Insulin.
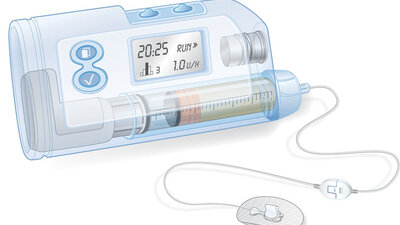
Viele Typ-1-Diabetiker nutzen zudem eine Insulinpumpe. Dabei handelt es sich um ein kleines Gerät, das am Körper getragen wird und über einen dünnen Schlauch (Katheter) laufend Insulin ins Unterhautfettgewebe abgibt. Die Krankenkassen übernehmen die Kosten aber nur in bestimmten Fällen.
Bei Typ-2-Diabetes verordnet der Arzt Insulin, wenn Medikamente allein den Blutzucker nicht mehr ausreichend senken. Die Therapie richtet sich nach den individuellen Bedürfnissen: Manche Typ-2-Diabetiker brauchen zusätzlich zu den blutzuckersenkenden Tabletten nur einmal am Tag ein Langzeitinsulin, andere spritzen zu den Mahlzeiten ein schnell wirkendes Insulin. Wenn nötig und sinnvoll, kommt auch für Menschen mit Typ-2-Diabetes eine intensivierte konventionelle Insulintherapie infrage.
Geschichte des Insulins
Gehen Sie einfach mit der Maus auf die entsprechende Jahreszahl in der Zeitleiste beziehungsweise tippen Sie darauf, dann erhalten Sie die Informationen dazu.