Insulintherapie bei Typ-2-Diabetes
Bei Typ-2-Diabetes ist es wichtig, dass Patient und Arzt gemeinsam ein Therapieschema finden, das auf die individuellen Bedürfnisse und die Lebenssituation des Betroffenen abgestimmt ist.
Welche Therapie infrage kommt, hängt von vielen Faktoren ab: Sind die Blutzuckerwerte vor allem morgens oder eher nach den Mahlzeiten erhöht? Wirken blutzuckersenkende Tabletten noch ausreichend? Bestehen altersbedingte Einschränkungen, die eine selbstständige Diabetestherapie erschweren? Häufig spielen Begleiterkrankungen wie eine Nierenschwäche oder hochgradige Sehbehinderungen eine Rolle. Daneben muss berücksichtigt werden, dass viele Typ-2-Diabetiker übergewichtig sind. Sie sollten durch eine Insulintherapie möglichst nicht oder nur wenig an Gewicht zunehmen.
Ein Überblick über die Therapieformen und für wen sie geeignet sind.
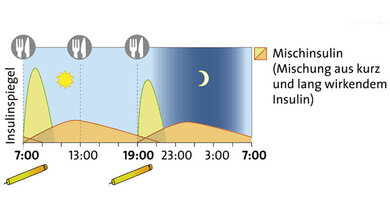
Schema der konventionellen Insulintherapie
© W&B/Ulrike Möhle
1. CT: Konventionelle Insulintherapie
Prinzip: Vor dem Frühstück und Abendessen wird eine feste Dosis Mischinsulin gespritzt: eine Mischung aus kurz und lang wirkendem Insulin. Die konventionelle Therapie kann mit Tabletten kombiniert werden, die den Blutzucker senken. Darunter sollten möglichst keine Wirkstoffe sein, die die Insulinausschüttung der Bauchspeicheldrüse anregen (zum Beispiel Sulfonylharnstoffe), weil sie das Risiko für Unterzuckerungen erhöhen.
Für wen? Die CT ist ein einfaches Therapieschema. Sie ist geeignet für Menschen mit regelmäßigem Tagesablauf. Sie kommt vor allem bei Menschen mit Typ-2-Diabetes zum Einsatz, die nicht bereit oder in der Lage sind, ihre Insulindosis im Alltag selbstständig zu berechnen. Beispiel: Die morgendliche Spritze stellt ein Normalinsulin zum Frühstück bereit und über den Tag ein NPH-Insulin. Die Einfachheit hat aber einen Preis: Für diese im Voraus gespritzten Insulinmengen müssen die Betroffenen über den Tag dann auch entsprechende Kohlenhydratmengen essen, zum Teil auch Zwischenmahlzeiten, die durch die Therapie erzwungen sind.
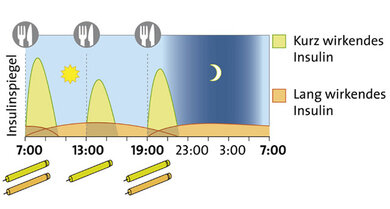
Schema der intensivierten konventionellen Insulintherapie
© W&B/Dr. Ulrike Möhle
2. ICT: Intensivierte konventionelle Therapie
Prinzip: Zum Essen spritzt man kurz wirkendes Insulin, dessen Dosis man je nach Kohlenhydratmenge selbst bestimmt. Den Grundbedarf deckt lang wirkendes Insulin, das in der Regel nur einmal täglich vor der Nacht gespritzt wird.
Für wen? Für Menschen mit Typ-2-Diabetes, die kaum noch eigenes Insulin produzieren und sich zugleich mehr Flexibilität wünschen, als die konventionelle Insulintherapie erlaubt. Die ICT erfordert die Bereitschaft, sich täglich mit seinem Diabetes zu befassen und die Blutzuckereinstellung selbstständig zu managen.
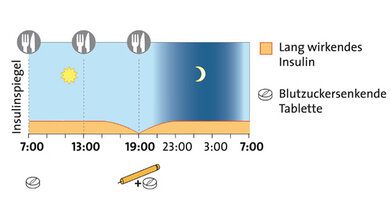
Schema der basal unterstützten Therapie
© W&B/Ulrike Möhle
3. BOT: Basal unterstützte orale Therapie
Prinzip: Ergänzend zur Einnahme blutzuckersenkender Tabletten wird meist abends ein lang wirkendes Insulin gespritzt.
Für wen? Vor allem für Typ-2-Diabetiker, bei denen die morgendlichen Nüchternwerte zu hoch sind. Das abends gespritzte Insulin bewirkt, dass die Blutzuckerwerte über Nacht nicht zu stark ansteigen.
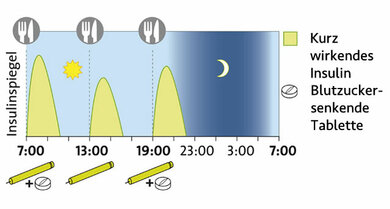
Schema der supplementären Insulintherapie
© W&B/Ulrike Möhle
4. SIT: Supplementäre Insulintherapie
Prinzip: Zusätzlich zur Einnahme blutzuckersenkender Tabletten wird jeweils zu den Hauptmahlzeiten eine kleine Dosis möglichst kurz wirksamen Analoginsulins gespritzt.
Für wen? Für Typ-2-Diabetiker, die vor allem nach dem Essen deutlich erhöhte Blutzuckerwerte haben.



