Parodontitis – was ist das und was hilft?

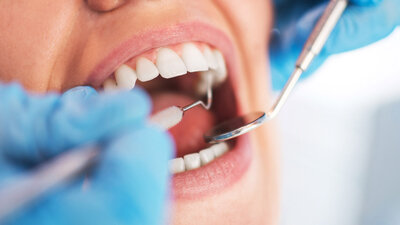
Bei einer Parodontitis können Zahnfleischtaschen entstehen. Mit einer stumpfen Sonde misst Zahnärztin oder Zahnarzt die Taschentiefe.
© mauritius images / Pitopia
Was ist eine Parodontitis?
Die Parodontitis, im Volksmund auch Parodontose, ist eine bakterielle Erkrankung, bei der sich der Zahnhalteapparat entzündet. Der Zahnhalteapparat verbindet den Zahn mit dem Kieferknochen. Durch schädliche Bakterien können folgende Gewebe am Zahn schwinden: Knochen, Zahnfleisch und Zahnhaltefasern. Unbehandelt können Zähne locker werden und rausfallen.
Die Vorstufe einer Parodontitis ist die Zahnfleischentzündung oder Gingivitis, bei der nur das Zahnfleisch entzündet ist. Eine Zahnfleischentzündung kann im Gegensatz zu einer Parodontitis wieder vollständig heilen.
Zahnfleischtaschen entstehen
Wandern die Bakterien in die Vertiefung zwischen Zahn und Zahnfleisch, kann dort eine Zahnfleischtasche entstehen. Zahnfleischtaschen sind typisch für Parodontitis. Das Zahnfleisch ist mit dem Knochen und Zahn bis auf den obersten Rand fest verbunden. Bei einer Tasche hat sich das Zahnfleisch von der Zahnwurzel gelöst, wodurch der Zahn zunehmend seinen Halt im Knochenfach verliert.
Zahnfleischtaschen müssen gereinigt werden
Ziel einer Parodontitis-Behandlung ist, regelmäßig die Bakterien aus den Taschen und von den Zähnen zu entfernen. Die Taschen reinigt das zahnmedizinische Personal alle paar Monate in individuellen Abständen, während die Patientinnen und Patienten täglich Zähne und Zahnzwischenräume putzen.

Durch bakterielle Beläge entzündet sich zunächst das Zahnfleisch. Greift die Entzündung auf den Zahnhalteapparat über, kommt es zum Rückgang von Zahnhaltefasern und Kieferknochen.
© W&B/Astrid Zacharias
Welche Formen der Parodontitis gibt es?
Früher gab es die Unterscheidung zwischen chronischer und aggressiver Parodontitis. Heute wird der Zustand in Stadien (Staging) und Graden (Grading) abgegeben:
- Das Stadium I bis IV sagt aus, wie viel zahnhaltendes Gewebe verloren gegangen ist. Das erkennt man beispielsweise an der Taschentiefe. Je höher das Stadium, desto größer ist der Defekt und desto komplexer die Erkrankung.
- Dagegen zeigt der Grad A bis C, wie schnell sich die Erkrankung ausbreitet. Grad C beschreibt einen besonders schnellen Fortschritt. Einfluss darauf haben Risikofaktoren wie Rauchen.
Parodontitis bei Implantaten?
Entzündet sich der Knochen um ein Implantat aufgrund der Bakterien, nennt sich das Periimplantitis. Als Folge kann das Zahnimplantat ausfallen. Auch hier ist wie bei der Parodontitis (umgangssprachlich Parodontose) eine zahnärztliche Behandlung und Verbesserung der Zahnpflege am effektivsten.
Warum bekommt man Parodontitis?
Damit eine Parodontitis entstehen kann, braucht es schädliche Bakterien. Diese leben in Zahnbelägen und produzieren giftige Stoffwechselprodukte. Diese Produkte reizen und zerstören das Gewebe, wodurch das Immunsystem aktiv wird. Folglich kommt es zur Entzündung: gerötetes, geschwollenes Gewebe entsteht. Um sich vor bakteriellen Belägen zu schützen, ziehen sich das Zahnfleisch, Zahnhaltefasern und Kieferknochen zurück. Dieser bleibende Schaden löst nicht das eigentliche Problem: Die Bakterien können sich weiter ausbreiten und weiteres Gewebe des Zahnhalteapparats zerstören.
Die Parodontitis ist zwar eine der häufigsten chronischen Erkrankungen. Aber nicht jeder Mensch, der die schädlichen Bakterien im Mund hat, erkrankt daran. Es spielt beispielsweise eine Rolle, wie stark das Immunsystem auf den Reiz reagiert.
Risikofaktoren für eine Parodontitis
- Mangelnde Mundhygiene: Zahnbeläge oder Zahnstein sind eine Voraussetzung, dass sich eine Parodontitis entwickelt. Denn darin oder darauf leben schädliche Bakterien.
- Rauchen: Nikotinkonsum erhöht das Risiko etwa um das 6-fache. Je mehr Nikotin über Jahre in den Körper gelangt, desto stärker ist die Ausprägung. Nikotin schwächt das Immunsystem, fördert den Knochenabbau und verschlechtert die Heilung.
- Geringer Speichelfluss: Speichel wehrt Bakterien ab. Ist zu wenig Speichel im Mund, können sich Bakterien noch aktiver vermehren.
- Stoffwechselerkrankungen: Hohe Blutzuckerwerte bei Diabetes mellitus erhöhen das Risiko etwa um das 3-fache. Erhöhter Zucker fördert den Gewebeabbau. Umgekehrt erhöht eine Parodontitis das Risiko für die Stoffwechselerkrankung.
- Geschwächtes Immunsystem: Durch eine Infektion beispielsweise mit HIV oder bei immununterdrückenden Medikamenten (Immunsuppressiva) erhöht sich das Risiko für eine Infektion mit Parodontitis-Keimen.
- Emotionaler Stress: Stress schwächt das Immunsystem und erhört das Risiko für Parodontitis.
- Veränderter Hormonhaushalt: Hormone beeinflussen die Durchblutung des Zahnfleischs und somit, wie stark sich das Gewebe entzünden kann. Eine Entzündung während der Pubertät, Schwangerschaft oder Wechseljahren ist etwa wahrscheinlicher.
- Adipositas: Bei Menschen mit Übergewicht kommt Parodontitis häufiger vor. Der Zuckerhaushalt könnte eine Rolle spielen.
- Genetik: Parodontitis tritt familiär gehäuft auf. Einerseits spielen genetische Faktoren, andererseits die familiären Gewohnheiten eine Rolle. Zu Gewohnheiten zählt beispielsweise die Einstellung zur Zahnpflege.
Welche Symptome sprechen für eine Parodontitis?
Eine Parodontitis beginnt oft schleichend und schmerzfrei. Anhaltendes Zahnfleischbluten kann ein erstes Anzeichen sein. Hierbei ist das Zahnfleisch entzündet und blutet beispielsweise bei Berührung. Bei Raucherinnen und Rauchern kann dieses Warnsignal fehlen.
Bei einer Parodontitis können Knochen und Zahnfleisch schwinden. Dadurch sehen die Zähne länger aus, da die Zahnhälse oder Zahnwurzeln frei liegen. Die Zahnhälse reagieren oft auf Wärme und Kälte empfindlich.
Die Zähne verlieren zunehmend an Halt und können sich verschieben. Sichtlich wackelnde Zähne treten meist erst auf, wenn sehr viel Knochen verloren gegangen ist. Unbehandelt können Zähne auch ausfallen.
Manchmal kann auch Mundgeruch ein Hinweis auf eine Parodontitis sein.

Der Zahnfleischrückgang kann unterschiedlich stark sein. Durch Knochenabbau liegen auch die Zahnwurzeln frei. Der Zahnzwischenraum wirkt größer, da dort das Zahnfleisch fehlt.
© W&B/Astrid Zacharias
Ist eine Parodontitis gefährlich?
Die Bakterien im Mund können sich über Blutgefäße ausbreiten und andere schwere Erkrankungen auslösen. Beispielsweise können sie Herzklappen oder künstliche Gelenke besiedeln. Das hat schwere Entzündungen zur Folge. Haben die Bakterien Gefäße geschädigt, kann es wahrscheinlicher zum Herzinfarkt oder Schlaganfall kommen.
Das Innere der Zahnwurzel (Zahnmark) und der Zahnhalteapparat sind miteinander über die Wurzelspitze verbunden. So kann eine Zahnwurzelentzündung (Zahnmarkentzündung) eine Parodontitis auslösen.
Eine Parodontitis kann auch auf das Zahninnere übergreifen und das Zahnmark entzünden (Pulpitis). Dann lässt sich der Zahn sehr wahrscheinlich nicht mehr erhalten.
Außerdem kann ein gefährlicher Abszess entstehen. Bei einem Abszess sammelt sich Eiter im geschlossenen Raum und muss dringend behandelt werden.
Wie wird eine Parodontitis festgestellt?
Alle zwei Jahre übernimmt die gesetzliche Krankenkasse die Kosten für eine Vorsorgeuntersuchung. Dabei prüfen Zahnärztinnen und Zahnärzte, ob eine Entzündung am Zahnfleisch oder Zahnhalteapparat vorliegt. Hierfür messen sie mit einer stumpfen Sonde sanft die Vertiefung zwischen Zahn und Zahnfleisch und ermitteln daraus den parodontalen Screening Index (PSI). Dieser Wert reicht von 0 bis 4. Je höher der PSI ist, umso stärker ist das Zahnfleisch entzündet.
Gesundes Zahnfleisch ist am Zahn angewachsen. Geht die Sonde tief rein, handelt es sich um eine Zahnfleischtasche. Dann sind weitere Untersuchungen nötig, denn es könnte Parodontitis sein. Blut und bakterieller Belag an der Sonde sprechen ebenfalls für eine Entzündung des Zahnfleischs oder des Zahnhalteapparats.
Wenn das Zahnfleisch immer wieder blutet, ist das ein erstes Alarmzeichen. Denn gesundes Gewebe blutet nicht.
Auch auf einem Röntgenbild, das eine Übersicht von allen Zähnen gibt, ist eine Parodontitis am Knochenrückgang sichtbar.
Wie wird eine Parodontitis behandelt?
Das Ziel der Therapie ist, die bakteriellen Beläge regelmäßig zu entfernen und somit den Knochenabbau und den damit verbundenen Zahnverlust zu stoppen.
Aufklärung, Unterweisung und Vorsorge
Im ersten Gespräch werden Betroffene über Parodontitis und die mögliche Therapie informiert. Im Fokus steht, zunächst die Mundhygiene für zu Hause zu optimieren, sowie über die Bedeutung von Risiken wie Rauchen zu sprechen. Eine Raucherentwöhnung und Optimierung der Blutzuckerwerte sind entscheidend für den Erfolg.
Mundhygiene
Gründliche Zahnpflege ist ein wichtiger Teil der Behandlung. Dazu gehört, morgens und abends alle Zähne mindestens zwei Minuten lang zu putzen. Zusätzlich empfiehlt es sich, einmal täglich Interdental-Bürstchen für die Zwischenräume zu verwenden.
In manchen Fällen können Mundspülungen mit Chlorhexidin oder ätherische Öle die Mundhygiene zu Hause unterstützen. Wer Chlorhexidin in der Konzentration von über 0,1 Prozent länger als vier Wochen verwenden möchte, sollte dies kurz mit der Zahnärztin oder dem Zahnarzt besprechen. Denn es können Nebenwirkungen auftreten, wie vorübergehende Zahnverfärbungen und gestörtes Geschmacksempfinden.
Reinigung von Belägen an den Zähnen
Unterstützend zur Mundhygiene entfernt die Zahnärztin oder der Zahnarzt alle Beläge oberhalb des Zahnfleischs. Raue Stellen und unsaubere Übergänge von Zahnersatz zu Zahn werden geglättet, da sich dort gerne Bakterien ansiedeln.
Reinigung von Belägen in den Taschen
In den darauffolgenden Sitzungen werden Schritt für Schritt die Beläge von den Zahnwurzeln, also Bakterien in tiefen Zahnfleischtaschen, entfernt. Es läuft ähnlich wie eine professionelle Zahnreinigung ab, nur in den Taschen. Bei Bedarf wird das Zahnfleisch oberflächlich oder örtlich betäubt.
Aktuell gibt es keine Empfehlung, die Therapie mit einem Laser durchzuführen. Stattdessen werden Instrumente eingesetzt, die ideal in die Taschen passen. Zahnärztliches Personal reinigt zunächst per Hand und oft zusätzlich mit Ultraschall betriebenen Aufsätzen.

Spezielle Instrumente passen in die Taschen und können auch feste Beläge von der Wurzeloberfläche abtragen.
© W&B/Astrid Zacharias
Nachsorge und Kontrollen
Die Reinigung der Taschen wird in individuellen Abständen wiederholt, da dort keine Zahnbürste hinkommt. Im besten Fall lagert sich das Zahnfleisch wieder an den Zahn an und die Tasche wird kleiner oder verschwindet ganz. Bei zahnärztlichen Kontrollen wird überprüft, ob die Behandlung erfolgreich war.
Chirurgische Maßnahmen
Sind die Zahnfleischtaschen sehr tief oder bleibt das Gewebe trotz Behandlung entzündet, kann ein kleiner Schnitt helfen. Dabei wird das Zahnfleisch während der Reinigung für den Überblick runtergeklappt. Zudem kann das Zahnfleisch wieder so angenäht werden, dass die Reinigung in Zukunft einfacher zu handhaben ist.
Sind große Lücken im Knochen entstanden, ist das Ziel, die Neubildung zu fördern. Dafür werden spezielle Membranen in den Defekt gelegt.
Antibakterielle Therapie
- Vorsorge: Menschen mit bestimmten Vorerkrankungen brauchen vor der Taschenreinigung Antibiotika. Das soll das Risiko senken, dass sich die verschleppten Bakterien in der Blutbahn vermehren und andere Organe befallen. Es betrifft beispielsweise alle, die eine Entzündung der Herzinnenhaut (Endokarditis) hatten. Ob und welche Antibiotika nötig sind, klärt die behandelnde Ärztin oder der behandelnde Arzt.
- Therapie: In seltenen Fällen ist neben der Taschenreinigung eine Behandlung mit Antibiotika in Tablettenform nötig. Beispielsweise, wenn sich bei jungen Patientinnen oder Patienten die Entzündung schnell verschlimmert. Zu bestimmen, welche Bakterien schuld sind, ist oft überflüssig. Es ist bekannt, welche Keime die Symptome auslösen, daher auch das passende Medikament.
Wichtiger Hinweis
Dieser Artikel enthält nur allgemeine Hinweise und darf nicht zur Selbstdiagnose oder -behandlung verwendet werden. Er kann eine ärztliche Beratung nicht ersetzen. Bitte haben Sie Verständnis, dass wir keine individuellen Fragen beantworten.
Quellen:
- DG PARO et al.: S3-Leitlinie (Langversion): Die Behandlung von Parodontitis Stadium I bis III, Die deutsche Implementierung der S3-Leitlinie „Treatment of Stage I–III Periodontitis“ der European Federation of Periodontology (EFP). Online: https://register.awmf.org/... (Abgerufen am 26.06.2024)
- Deutsche Gesellschaft für Parodontologie e.V. (DG PARO): Die neue PAR-Behandlungsrichtlinie. Online: https://par-richtlinie.de/... (Abgerufen am 01.06.2024)
-
Hellwig E et al. Einführung in die Zahnerhaltung. Deutscher Zahnärzte Verlag. 7. überarbeitete Auflage. 2018.
- Deutsche Gesellschaft für Parodontologie et al.: S3 Leitlinie – Häusliches chemisches Biofilmmanagement in der Prävention und Therapie der Gingivitis. Leitlinie: 2018. Online: (Abgerufen am 28.06.2024)