Erysipel (Wundrose)
Was ist ein Erysipel (eine Wundrose)?
Ein Erysipel (auch Wundrose genannt) ist eine akut verlaufende, nicht-eitrige Hautinfektion. Als Auslöser gelten bestimmte Bakterien, sogenannte Streptokokken. Sie dringen über kleinere Hautverletzungen (zum Beispiel bei Fußpilz) in die Haut und führen zu einer Infektion der Haut mit Einbeziehung der Lyphgefäße und Lymphspalten.
In Deutschland erleiden jährlich zirka 100 von 100.000 Einwohnern ein Erysipel.
Symptome: Welche Beschwerden verursacht ein Erysipel?
- Rötung des betroffenen Hautareals
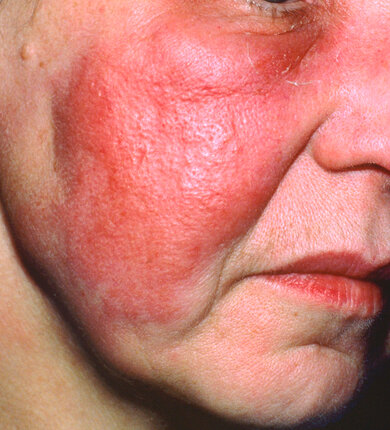
Deutliche Rötung mit teilweise zungenförmigen Ausläufern (Unterrand zum Kinn) sind Bezeichnend für ein Erysipel
© DPA picture-alliance / BSIP/DR ZARA
Beim Erysipel entsteht am Ort der Infektion eine schmerzhafte, scharf begrenzte Rötung, die sich ausbreitet und insbesondere im Gesicht zu einer Schwellung führt. Die Haut kann zunächst spannen oder brennen. Im weiteren Verlauf bildet sich eine schmerzhafte, flächige, glänzende, helle Rötung. Sie ist vor allem anfangs eher scharf von der Umgebung abgegrenzt. Oft bilden sich am Rand bogige oder zungenartige Ausläufer, weil sich die Infektion entlang der Lymphspalten ausbreitet. Die benachbarten Lymphknoten schwellen manchmal an. In den folgenden Tagen nimmt die Rötung einen satten roten Farbton an, ist überwärmt und kann (vor allem im Gesicht oder am Unterschenkel) mit einer deutlichen Schwellung einhergehen. Bei einigen Patienten entstehen Blasen oder Einblutungen im Bereich der Hautentzündung – vor allem dann, wenn die Krankheitserreger (die Streptokokken) bestimmte Giftstoffe (Toxine) absondern. Im weiteren Verlauf können die Ränder der Rötung allmählich abblassen.
- Allgemeinsymptome
Typischerweise treten beim Erysipel bereits zu Beginn, wenn die Rötung noch gering ausgeprägt ist, Allgemeinsymptome auf – wie Frösteln, Fieber, Müdigkeit oder Schüttelfrost. Sie sind Zeichen des körpereigenen Abwehrsystems.
Ursachen: Wodurch wird ein Erysipel verursacht?
Bakterieller Erreger
Ein Erysipel wird durch Bakterien ausgelöst, seit langem gelten Streptokokken der Gruppe A, gelegentlich auch der Gruppe B, C oder G als Erreger. Deren Nachweis in der Haut ist schwierig, aber das prompte Ansprechen des Erysipels auf Penizillin gilt als ein Beleg, da Streptokokken zu den wenigen Bakterien gehören, die keine Resistenzen gegen Penizillin ausbilden, ganz im Gegenteil zu Staphylokokken. Sie dringen über kleinste Schäden in der oberen Hautschicht in die Unterhaut ein und verbreiten sich von der Eintrittspforte über die Lymphspalten weiter (erkennbar an bogigen oder zungenförmigen Ausläufern der Rötung). Die Infektion dehnt sich so auf umliegende Hautregionen aus. Manchmal kann sie die Lymphgefäße befallen, erkennbar an einer länglichen strangförmigen Rötung. Landläufig wird eine solche Rötung manchmal irrtümlich als Blutvergiftung bezeichnet.
Hautschäden als Voraussetzungen für ein Erysipel
Die Haut dient als wichtige Barriere gegen Krankheitserreger. Damit überhaupt ein Erysipel entstehen kann, brauchen die Bakterien kleine Hautschäden oder offene Stellen (Erosionen, zum Beispiel infolge Kratzens, Risse) durch welche sie einzudringen vermögen. Solche Schäden entstehen zum Beispiel durch
- eine Pilzinfektion der Zehenzwischenräume (so genannte Interdigitalmykose) – eine der häufigsten Infektionskrankheiten überhaupt und auch häufigste Eintrittspforte für Streptokokken
- andere akute und chronische Hauterkrankungen, welche mit kleinen Erosionen einhergehen, Verletzungen, Löcher für Ohrringe oder Piercings, Ekzeme
- schlecht durchblutete, mangelversorgte Haut.
Durch Kratzen können Streptokokken mit den Fingernägeln unter die obere Hautschicht verschleppt werden.
Risikofaktoren: Welche Faktoren erhöhen das Risiko, an einem Erysipel zu erkranken?
Folgende Faktoren können die Entstehung eines Erysipels begünstigen:
- Beinschwellung, meist durch Venenkrankheiten, chronische Venenschwäche
- Durchblutungsstörungen der Arterien (PAVK)
- Diabetes mellitus (Zuckerkrankheit)
- Abwehrschwäche (auch durch Medikamente, die das Immunsystem dämpfen)
- Hohes Lebensalter
Diagnose: Wie wird ein Erysipel festgestellt?
- Anamnese und körperliche Untersuchung
Ein Erysipel ist eine klinische Diagnose. Das heißt, sie wird durch ihr typisches Erscheinungsbild - scharf begrenzte Rötung mit flammen- oder zungenförmigen Ausläufern sowie früh auftretende Allgemeinsymptome wie Frösteln, Fieber oder Abgeschlagenheit - bereits vom Mediziner oder der Medizinerin erkannt. Zur Untersuchung gehört immer auch die Suche nach den möglichen Eintrittsorten der Krankheitserreger. Diese Eintrittspforte und ihre Ursache sollten ebenfalls behandelt werden (siehe auch Kapitel Risikofaktoren).
- Laboruntersuchungen
Des weiteren erfolgen Laboruntersuchungen. Es werden bestimmte Entzündungsparameter im Blut (BSG, CRP, Leukozyten) untersucht. Sie helfen am Anfang auch bei der Unterscheidung von einer Phlegmone, welche durch Staphylokokken verursacht und mit anderen Antibiotika als Penizillin behandelt wird.
Nach einiger Zeit lassen sich im Blut meist auch bestimmte Antikörper (Abwehrstoffe) gegen die auslösenden Streptokokken nachweisen. Bei einem Erysipel steigt meist der Anti-DNAse-B-Titer. Diese Untersuchung ist aber für die Stellung der Diagnose nicht wichtig, zumal viele Menschen schon aufgrund vorangegangener Infektionen mit Streptokokken entsprechende Antikörper im Blut haben.
Früher gab es auch in unseren Breiten Streptokokken-Stämme die eine bestimmte Nierenentzündung (Poststreptokokken Nephritis) auslösen konnten. Diese Erkrankung ist in den letzten Jahren in Deutschland nicht mehr aufgetreten. Ein Problem ist sie noch in den Ländern des globalen Südens.
Eine Abstrich an der Eintrittspforte ermöglicht nur selten den direkten kulturellen Erregernachweis im Labor. Bestehen allerdings Zweifel an der Diagnose kann ein Abstrich gegebenenfalls wegweisend sein für eine andere Diagnose, wie beispielsweise eine begrenzte Phlegmone (siehe Differentialdiagnosen weiter unten).
Therapie: Wie wird eine Wundrose behandelt?
Behandelt wird die Wundrose mit einem geeigneten Antibiotikum sowie lokalen Behandlungsmethoden (siehe unten).
- Antibiotika
Das Erysipel wird mit dem Antibiotikum Penicillin behandelt. Dieses Medikament tötet die Streptokokken zuverlässig ab oder bremst zumindest ihr Wachstum, da alle Streptokokken gegenüber Penicillin empfindlich sind. Anders als bei Staphylokokken sind keine Resistenzen gegen Penizllin bekannt. Besteht eine Allergie gegen den Wirkstoff (Penicillinallergie), verordnet der Arzt oder die Ärztin ein anderes passendes Antibiotikum. Bei diesen anderen Antibiotika können in seltenen Fällen Resistenzen gegenüber Streptokokken vorkommen, so dass bei ausbleibendem Therapieerfolg das Medikament gegen ein wirksames Antibiotikum ausgetauscht werden muss.
Bei einer ausgeprägten Infektion, bei Befall des Gesichtes oder bei gleichzeitigen Durchblutungsstörungen im befallenen beziehungsweise infizierten Areal wird das Antibiotikum anfangs per Infusion über die Vene gegeben, damit im Gewebe genügend hohe Wirkspiegel ankommen. In leichteren Fällen genügen Tabletten – beispielsweise bei einem Eryspel am Bein eines jungen Menschen. Die Antibiotika-Behandlung erstreckt sich bei einem Erysipel in der Regel über mindestens sieben, bei schwere Formen zehn Tage.
Zeigt Penicillin innerhalb von ein bis drei Tagen keine merkliche Wirkung, sollte die Diagnose überprüft und überlegt werden, ob nicht doch eine andere Ursache vorliegt (siehe Differntialdiagnosen weiter unten).
- Die Behandlung akuter Symptome bei Wundrose
Die betroffene Hautpartie oder erkrankte Gliedmaße sollte zwischendurch hochgelagert werden, sofern nichts Gegenteiliges verordnet wurde. Dem Körper sollte Schonung gegönnt werden, aber eine strenge Bettruhe ist nicht angezeigt. Feuchte, kühlende Umschläge, beispielsweise getränkt mit einer antiseptischen Lösung, werden zwar als Erleichterung empfunden, machen aber nur bei größeren, infizierten Eintrittspforten Sinne und sollten dann nicht während oder nach der Penicillingabe angewendet werden, da sie durch kälte-bedingte Verengung der Gefäße das Anfluten des Antibiotikums beeinträchtigen können.
Patienten mit Gesichtsrose sollen wenig sprechen und auf passierte Lebensmittel umsteigen bis die Therapie greift. So bleiben Sprech- und Kaubewegungen auf ein Minimum reduziert. Das senkt das Risiko, dass sich die Infektion womöglich in das Gehirn ausbreitet.
Wenn Erysipel-Patienten längere Zeit liegen, steigt die Gefahr, dass sich ein Blutgerinnsel – eine Thrombose – in ihren Venen nahe der Infektion bildet. Dieses Risiko nimmt weiter zu, wenn gleichzeitig eine Venenschwäche besteht. Der Arzt oder die Arztin kann in solchen Fällen "blutverdünnende", gerinnungshemmende Spritzen oder Tabletten verordnen, um einer Thrombose vorzubeugen.
Bei Schwellungen der betroffenen Beine unterstützt nach der ersten Antibiotikagabe ein fachgerecht angelegter Kompressionsverband die Heilung.
Rezidivrate: Kann ein Erysipel mehrmals auftreten?
Bei manchen Patienten kommt es zu Krankheitsrückfällen (Rezidiven), insbesondere bei einer unzureichenden Behandlung der Eintrittspforte. Dann mindert gemäß einer Studie (erschienen im New England Journal of Medicine) über ein Jahr als Tablette eingenommenes Penicillin in geringerer Dosierung als die Akuttherapie die Anzahl der Rezidive. Wenn eine Tabletten-Therapie aufgrund fehlender Mitarbeit des Patienten nicht durchgeführt werden kann, bildet gegebenenfalls die Injektion eines sogenannten Depotpenicillins etwa alle drei Wochen eine Alternative.
Wenn es trotz dieser Empfehlungen zu einer verzögerten Abheilung oder zu erneuten Rezidiven kommt, sollte eine Vorstellung in einer Klinik erfolgen, die entsprechende Erfahrung mit Weichgewebeinfektionen hat.
Komplikationen: Welche Komplikationen können durch ein Erysipels entstehen?
Bei zu später oder unzureichender Therapie sowie schwerem Krankheitsverlauf kann eine Wundrose verschiedene Komplikationen nach sich ziehen. Gefährdet sind vor allem Patienten mit Begleiterkrankungen oder Abwehrschwäche:
- Die Lymphwege können durch die Entzündung "verkleben", so dass die Lymphe nicht mehr richtig abfließt. Sie staut sich (Lymphstau) und sammelt sich im Gewebe an (Lymphschwellung, Lymphödem). Das Gewebe wird schlechter mit Nährstoffen und Immunzellen versorgt – das erhöht das Risiko, dass eine Wundrose erneut auftritt, weil einzelne Streptokokken überleben und sich in der eiweißreichen Lymphe gut vermehren.
- Verläuft die Krankheit schwer oder wird sie nicht richtig behandelt, fallen die Lymphschwellungen manchmal massiv aus und werden teilweise mit Bindegewebe durchsetzt. Dieser Prozess ist dann nicht mehr umkehrbar und kann zu der sogenannten Elephantiasis führen – massiv verdickten Beinen.
- Schwere akute Infektionen gehen mit Einblutungen und blasiger Abhebung der oberen Hautschicht einher (wahrscheinlich durch Gifte (Toxine) der Streptokokken).
- Die benachbarten Venen können sich entzünden (Venenentzündung, Thrombophlebitis).
- Gelangen Bakterien in die Blutbahn, besteht die Gefahr einer lebensbedrohlichen Blutstrominfektion (im Volksmund Blutvergiftung). Diese Komplikation kommt bei einem Erysipel aber sehr selten vor.
- Weniger in unseren Breiten aber häufiger im globalen Süden kann nach 10-20 Tagen eine immunologisch bedingte Erkrankung der Niere auftreten (so genannte Poststreptokokkennephritis). Der Körper bildet dann Abwehrstoffe (Antikörper) gegen körpereigene Strukturen, weil diese Ähnlichkeit mit Strukturen bestimmter (sogenannter nephritogener) Streptokokkenstämme haben. Dann kommt es 10 bis 20 Tage nach einer Haut- oder Racheninfektionen mit Streptokokken zur einer bestimmten Form der Nierenentzündung (Glomerulonephritis). Da sie häufig erst unbemerkt bleibt, empfiehlt sich in Endemiegebieten eine einfache Urinuntersuchung rund 10 bis 20 Tage nach der Streptokokken-Infektion.
- Eine zum Glück seltene, aber gefährliche Komplikation bei Gesichtsrose (Erysipel im Gesicht): Unter Umständen werden Bakterien ins Gehirn verschleppt und lösen eine Hirnhautentzündung oder einen Venenverschluss (eine Hirnvenenthrombose, Sinusvenenthrombose) aus.
Ein Erysipel neigt dazu, nach dem Abklingen wiederzukehren – vor allem wenn zusätzliche Risikofaktoren bestehen. Manchmal geht eine Wundrose in eine chronische Form über.
Differentialdiagnosen: Was könnte die Beschwerden verursachen, wenn es sich nicht um ein Erysipel handelt?
Unter Differentialdiagnosen verstehen Mediziner Ursachen, welche ähnliche Symptome auslösen, aber unterschiedlicher Natur sind. Beim Erysipel sind dies zum Beispiel:
- eine begrenzte Phlegmone: Dies ist ebenfalls eine Hautinfektion, wird aber durch andere Bakterien - meist Staphylokokkus aureus - verursacht. Sie erfordert andere Antibiotika zur Therapie. Im Gesicht auf den Wangen ist diese begrenzte Phlegmone nicht immer leicht vom Erysipel zu unterschieden.
- eine akute Stauungsdermatitis: Hier ist gar keine Infektion ursächlich, sondern es handelt sich um eine nicht-infektiöse Entzündung am Unterschenkel aufgrund einer chronischen Flüssigkeitsansammlung in den Beinen (Ödeme durch Ansammlung von Gewebeflüssigkeit (Lymphe)). Grund für diese Flüssigkeitsansammlung (geschwollene Beine) ist oft eine „Venenschwäche“ (venöse Insuffizienz), Fettleibigkeit (Adipositas) oder eine Herzschwäche (kardiale Insuffizienz). Die Stauungsdermatitis kann im akuten Stadium ähnlich aussehen wie ein Erysipel, geht aber nicht mit Frösteln, Fieber oder Unwohlsein einher.
- eine entzündungsbedingte Rötung am Wundrand im Rahmen der Wundheilung.
- eine Venenentzündung oder gar Venenthrombose im Bein. Verdächtig hierfür sind schmerzhafte, strangförmige Verhärtungen oder Schweregefühl und Schwellung im Bein.
- eine Borreliose (Wanderröte nach dem Stich von Borrelien-haltigen Zecken. Mehr dazu im Ratgeber Lyme-Borreliose).
- Eine Insektenstichreaktion. Die Rötung sieht ähnlich aus, breitet sich aber schneller aus, lässt in der Mitte oft die Einstichstelle erkennen und geht nicht mit Allgemeinsymptomen einher (aber manchmal mit situationsbedingtem Frösteln, da sie meist am Abend auftreten, wenn es abkühlt).
Diese Diagnosen müssen abgegrenzt werden. Fällt die Unterscheidung schwer, liefern Laboruntersuchungen eventuell zusätzliche Hinweise.
Vorbeugen: Wie lässt sich ein Erysipel vorbeugen?
Es empfiehlt sich ganz allgemein, (Haut-)Krankheiten rasch behandeln zu lassen, die Haut gut zu pflegen und regelmäßig auf Schäden zu überprüfen. Das ist vor allem bei Diabetes mellitus wichtig. Denn diese Krankheit kann die Schmerzempfindlichkeit herabsetzen – mit der Folge, dass kleine Wunden zum Beispiel an den Füßen leicht übersehen werden. Diabetes mellitus ist auch ein wichtiger Risikofaktor für andere Haut- und Weichgewebsinfektionen, wie die begrenzte oder auch schwere Phlegmone (siehe verursacht durch Staphylokokken oder andere Bakterien wie gramnegative Darmbakterien).
Alle Faktoren, die ein Erysipel begünstigen, sollten so weit als möglich ausgeschalten werden, um Rückfälle (Rezidive) zu verhindern.
Häufig sind die Krankheitserreger über kleine Abschürfungen, Risse (Rhagaden) oder Kratzer in den Körper gelangt. Solche Hautschäden entstehen zum Beispiel durch eine Hautpilz-Infektion. Bei Fußpilz etwa weicht die Haut zwischen den Zehen auf und reiß ein. Das ebnet Infektionen den Weg. Ziel ist es, solche Hautverletzungen zur Abheilung zu bringen. Die Therapie richtet sich nach der jeweiligen Ursache. Viele Informationen zu den einzelnen Themenschwerpunkten erhalten Sie hier:
- Ratgeber: Fußpilz
- Ratgeber: Krampfadern
- Ratgeber: Thrombose, Kapitel Venenschwäche
- Ratgeber: Durchblutungsstörungen der Extremitäten (PAVK)
- Symptom: Geschwollene Beine und Füße
Ein Lymphstau (das Lymphödem) gilt als wichtiger Risikofaktor für eine Wundrose. Wenn die Lymphflüssigkeit nicht richtig abfließt, sammelt sie sich im Gewebe an. Dadurch leidet die Nährstoff- und Sauerstoff-Versorgung der Haut, die Infektionsgefahr wächst. Das Lymphödem kann aber nicht nur der Ausgangspunkt für ein Erysipel sein. Oft ist es auch die Folge einer Wundrose. Ist die akute Wundrose vollständig ausgeheilt, und besteht weiterhin ein Lymphstau, kommt eventuell eine Lymphdrainage infrage.
Die Hautbarriere stärken
Die Haut dient als Schutzbarriere gegen "Eindringlinge" wie Streptokokken oder Staphylokokken. Ist die Haut in einem guten Zustand, treten weniger Risse und Verletzungen auf – und damit gibt es auch weniger mögliche Eintrittspforten für Krankheitserreger. Wer seine Haut sorgfältig pflegt, beugt einer Wundrose vor:
- Lieber nicht zu häufig, zu heiß oder zu lange duschen oder baden. Das kann die Haut austrocknen und schwächen.
- Trockene oder spröde Haut regelmäßig mit passenden Pflegeprodukten zur Regenerierung der Hautbarriere eincremen. Zur Reinigung seifenfreie sogenannte Syndets verwenden. Sie schonen den Säureschutzmantel der Haut. Bei der Auswahl geeigneter Produkte helfen die Apotheke oder Hautärzte.
- Wichtig: Patienten mit Krampfadern, chronischer Venenschwäche oder Lymphstau (Lymphödem), müssen ganz besonders auf Hautveränderungen achten – und sie umgehend beim Arzt abklären lassen. Nicht selbst "herumdoktern", sondern frühzeitig medizinischen Rat einholen!
- Patienten mit chronischem Juckreiz sollten sich behandeln lassen, da durch häufiges Kratzen Streptokokken unter die Haut verschleppt werden können.
- Wer an Diabetes mellitus erkrankt ist, lässt seine Füße am besten regelmäßig von Fachleuten (Podologen, medizinischen Fußpflegern) begutachten und pflegen. Viele weitere Informationen zu diesem Thema erhalten Sie im Beitrag: "Fußpflege für Diabetiker".
- Bekannte Hauterkrankungen bestmöglich ärztlich behandeln lassen.
Unser beratender Experte:

Professor Dr. Cord H. Sunderkötter
© UK Halle/Arvid Rostek
Professor Dr. Cord H. Sunderkötter ist Universitäts-Professor für Dermatologie und Dermato-Onkologie und Direktor der Universitätsklinik und Poliklinik für Dermatologie und Venerologie in Halle (UKH) sowie Stellvertretender Leiter des Hauttumorzentrums am UKH.
Zuvor war Prof. Sunderkötter Direktor der Abteilung für translationale Dermatoinfektiologie an der Medizinischen Fakultät in Münster und davor leitender Oberarzt und Professor für Dermatoonkologie an den Universitätshautkliniken in Münster und Ulm. In der Deutschen Dermatologischen Gesellschaft ist er zur Zeit Vorsitzender der Arbeitsgemeinschaft für Dermatologische Infektiologie und Tropendermatologie. Er ist der Schriftleiter der aktuellem Leitlinie für die parenterale Therapie der Haut- und Weichgewebeinfektionen
Für die wissenschaftliche Untersuchung von Haut- und Weichgewebeinfektionen hatte er in Münster einen nationalen Forschungsverbund initiiert ("SkIn Staph"), der vom Bundesministerium für Bildung und Forschung finanziert wurde. Darin hat er untersucht, welche der vielen Bakterien auf der Haut und in Wunden wirklich in die Haut eindringen und ausbreitende Infektionen verursachen (und daher gezielt behandelt werden sollten), und welche Faktoren manche Patienten anfälliger für Hautinfektionen machen als andere Menschen.
Wichtiger Hinweis: Dieser Artikel enthält nur allgemeine Hinweise und darf nicht zur Selbstdiagnose oder –behandlung verwendet werden. Er kann einen Arztbesuch nicht ersetzen. Die Beantwortung individueller Fragen durch unsere Experten ist leider nicht möglich.



