Osteoporose: Wenn die Knochen spröde werden

Gesundheit im Blick: Kraft- und Ausdauertraining stärkt die Knochen und beugt Osteoporose vor.
© Shutterstock / goodluz
Was ist Osteoporose?
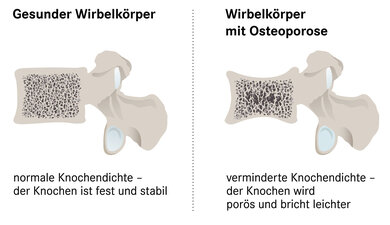
Osteoporose wird umgangssprachlich Knochenschwund genannt. Präziser ausgedrückt, verringert sich bei Osteoporose die Knochenmasse. Dadurch verändert sich die Struktur des Knochens: Er wird porös, verliert an Stabilität und kann daher bei einem Sturz leichter brechen.
Mit dem Alter nimmt die Knochenmasse natürlicherweise ab; bei manchen Menschen passiert das jedoch schneller. Von Osteoporose spricht man, wenn der Mineralsalzgehalt der Knochen (Knochendichte) unter einem definierten Schwellenwert liegt.
Knochenbrüche können folgenschwer sein
Durch Osteoporose ausgelöste Knochenbrüche können die Lebensqualität deutlich einschränken. Nach einem osteoporotischen Wirbelbruch oder Oberschenkelhalsbruch sind vor allem ältere Menschen häufig bettlägerig. Solche Knochenbrüche sind außerdem mit einer erhöhten Sterblichkeit verbunden. Das Risiko zu sterben, steigt vor allem im ersten Jahr nach dem Bruch.
Frühe Diagnose wichtig
Je früher man Osteoporose feststellt, umso besser lässt sich das Risiko für Knochenbrüche verringern. Es gibt verschiedene Maßnahmen, die helfen, den verstärkten Knochenabbau zu verringern oder sogar zu stoppen.
Welche Symptome weisen auf Osteoporose hin?
Manche Menschen mit Osteoporose haben vermehrt mit Rückenschmerzen zu kämpfen – bisweilen schon über längere Zeit. Andere empfinden eine Art Schwächegefühl im Rücken. Eindeutige Warnzeichen für Osteoporose gibt es aber nicht.
Knochenbruch als Folgezeichen
Osteoporose macht sich oft erst bemerkbar, wenn es zu einem Knochenbruch kommt. Häufig handelt es sich um Brüche an den Wirbelkörpern. Dabei sackt der Wirbelkörper in sich zusammen. In der Bruchzone verkrümmt sich die Wirbelsäule nach vorne und verkürzt sich. Brechen mit der Zeit mehrere Wirbelkörper, entsteht ein Rundrücken oder Buckel.
Bei zwei Dritteln der Betroffenen rufen solche Brüche keine Beschwerden hervor. Ärzte und Ärztinnen entdecken sie dann meist zufällig bei einer Röntgenuntersuchung des Brust- oder Bauchraums.
Außerdem können Hüftbrüche und Brüche des Handgelenks als Folge von Osteoporose auftreten.
Brüche am Wirbelkörper führen dazu, dass er zusammensackt.
© W&B/Dr. Ulrike Möhle
Was sind die Ursachen für Osteoporose?
Die Knochen unterliegen einem Wechselspiel von Auf- und Abbau. Spezielle Zellen sorgen dafür, dass sich der Knochenstoffwechsel im Gleichgewicht hält. Dieser Prozess wird durch Hormone wie Östrogen und Testosteron sowie Mineralstoffe wie Kalzium beeinflusst.
In jungen Jahren baut der Körper mehr Knochensubstanz auf als ab. Dadurch verdichten sich die Knochen bis etwa zum 30. Lebensjahr. Danach kehrt sich der Prozess um, sodass die Knochendichte allmählich wieder abnimmt. Bei Menschen mit Osteoporose passiert das deutlich schneller. Diese Neigung kann erblich veranlagt oder hormonell bedingt sein.
So geht etwa ein natürlicher Östrogenmangel bei Frauen nach den Wechseljahren mit einem erhöhten Risiko für Knochenschwund einher. Medizinerinnen und Mediziner sprechen hier von einer primären Osteoporose.
Andere Erkrankungen oder Medikamente als Auslöser
Manchmal entsteht Osteoporose infolge anderer Erkrankungen oder durch die Einnahme bestimmter Medikamente. Solch eine Osteoporose kann schon bei jüngeren Menschen auftreten und zu Knochenbrüchen führen. Ärztinnen und Ärzte bezeichnen das auch als sekundäre Osteoporose.
Häufige Ursachen sind zum Beispiel:
- Hypogonadismus: Das ist eine Erkrankung beim Mann, bei der die Funktion der Hoden beeinträchtigt ist.
- bestimmte Magen-Darm-Erkrankungen
- Diabetes
- rheumatoide Arthritis
- Schilddrüsenüberfunktion
- Morbus Bechterew
- Mangel an Vitamin D
- erhöhter Kalziumspiegel (Hyperkalzämie)
- Untergewicht
- Alkoholabhängigkeit
- längerfristige Einnahme von Medikamenten: beispielsweise Glukokortikoide wie Kortison, Magensäureblocker, bestimmte Antidepressiva, Mittel gegen Epilepsie, spezielle Brustkrebs-Medikamente, hormonhemmende Medikamente bei Prostatakrebs
Welche Faktoren erhöhen das Risiko für Osteoporose?
Es gibt verschiedene Faktoren, die Osteoporose und dadurch ausgelöste Knochenbrüche begünstigen. Manche davon lassen sich beeinflussen, andere nicht.
Die wichtigsten Risikofaktoren sind:
- erhöhtes Lebensalter
- vorangegangene Knochenbrüche
- niedriges Körpergewicht: BMI bei Erwachsenen unter 20 kg/m²
- gehäuftes Auftreten von Hüftbrüchen in der Familie
- Bewegungsmangel
- Unterversorgung mit Vitamin D und Kalzium
- Rauchen
- übermäßiger Alkoholkonsum
- längerfristige Einnahme von Medikamenten, die Osteoporose verursachen können
Frauen deutlich häufiger betroffen als Männer
Frauen haben im Vergleich zu Männern ein erhöhtes Risiko, an Osteoporose zu erkranken. Der Hauptgrund: Nach den Wechseljahren mangelt es ihnen an dem Geschlechtshormon Östrogen, das die Knochen schützt.
Wie wird Osteoporose diagnostiziert?
Um Osteoporose zu diagnostizieren, ist zunächst ein ausführliches ärztliches Gespräch wichtig. Daran schließen sich in der Regel die körperliche Untersuchung, eine Knochendichtemessung und Blutuntersuchungen an.
Unter bestimmten Umständen können weiterführend eine Computertomografie (CT) oder Magnetresonanztomografie (MRT) infrage kommen. Diese Verfahren nutzt man auch, um andere Erkrankungen auszuschließen.
Knochendichtemessung
In der Regel bestimmen Ärztinnen und Ärzte die Knochendichte an der Lendenwirbelsäule und am Hüftknochen. Es gibt verschiedene Arten der Knochendichtemessung.
Das empfohlene Standardverfahren ist die Doppel-Röntgen-Absorptionsmessung – kurz DXA genannt. Damit ermittelt man den T-Wert (T-Score): Er gibt an, wie weit die Knochendichte von dem Durchschnittswert gesunder 30-Jähriger abweicht.
So gilt ein T-Score bis -1 als normal. Liegt der Wert zwischen -1 und -2,5 ist die Knochendichte vermindert. Medizinerinnen und Mediziner sprechen hier von Osteopenie – einer Vorstufe von Osteoporose. Ist der Wert niedriger als -2,5 deutet das auf Osteoporose hin.
Lässt sich Osteoporose frühzeitig erkennen?
Manche ärztlichen Praxen bieten die Knochendichtemessung zur Früherkennung an. Deren vorsorglicher Nutzen ist bisher aber nicht ausreichend untersucht. Daher wird die Untersuchung in der Regel als individuelle Gesundheitsleistung (IGeL) abgerechnet. Das heißt, man muss die Kosten selber tragen.
Für Menschen ohne bekannte Osteoporose-Risikofaktoren bringt die Früherkennung vermutlich keine Vorteile. Es ist daher wichtig, sich vorab ausführlich über das Verfahren und deren Konsequenzen zu informieren.
Ergibt sich aus der Untersuchung keine therapeutische Entscheidung, ist eine vorsorgliche Knochendichtemessung aus medizinischer Sicht nicht notwendig.
Wie kann man Osteoporose vorbeugen?
Gegen Osteoporose und deren Folgen lässt sich einiges vorbeugend tun – ein Leben lang. Wichtige Punkte sind:
- regelmäßig bewegen: Jede körperliche Aktivität stärkt die Knochen. Es wird empfohlen, sich mehrmals in der Woche für mindestens 30 Minuten zu bewegen oder Sport zu treiben. Ideal ist ein Mix aus Kraft- und Ausdauertraining.
- kalzium- und eiweißreich ernähren: Viel Kalzium steckt zum Beispiel in Milch, Joghurt und grünem Gemüse. Die empfohlene Tagesmenge Kalzium liegt bei 1000 Milligramm. Der Anteil an Eiweiß sollte pro Tag mindestens ein Gramm pro Kilogramm Körpergewicht betragen.
- Vitamin D tanken: Der Körper bildet Vitamin D durch den Kontakt der Haut mit Sonnenlicht. Meist genügt es, Gesicht und Hände in den Monaten März bis Oktober täglich eine gewisse Zeit ungeschützt der UV-Strahlung auszusetzen, um ausreichend Vitamin D zu bilden. Geringe Mengen vom Vitamin stecken in der Nahrung, vor allem in Eiern, fettem Fisch und Innereien. Die empfohlene tägliche Zufuhr bei fehlender Sonneneinstrahlung beträgt 800 Internationale Einheiten (IE) pro Tag – das entspricht 20 Mikrogramm.
- nicht rauchen
- keinen Alkohol trinken
Welche Behandlungsmöglichkeiten gibt es bei Osteoporose?
Die Behandlung von Osteoporose stützt sich vor allem auf Medikamente und Lebensstil-Maßnahmen. Ziel ist es, den Knochenschwund aufzuhalten und Knochenbrüchen vorzubeugen.
Liegt bereits ein Knochenbruch vor, dient die Therapie dazu, weitere Brüche zu verhindern. Mit einer Behandlung vor dem ersten Knochenbruch lässt sich die Osteoporose sogar weitgehend zurückdrängen.
Medikamente
Osteoporose wird meist mit Bisphosphonaten wie Alendronat, Risedronat, Ibandronat und Zoledronat behandelt. Diese Wirkstoffe hemmen den Knochenabbau. Es gibt sie als Tabletten oder Infusion.
Wirkt die Therapie mit Bisphosphonaten nicht ausreichend oder verträgt der Patient oder die Patientin sie nicht, können Ärztinnen und Ärzte weitere Medikamente verschreiben. Dazu zählen zum Beispiel Denosumab, Raloxifen, Romosozumab und Teriparatid.
Hormon-Präparate wie Östrogene indes sollen nur dann zum Einsatz kommen, wenn es Gründe gibt, die gegen die Gabe der anderen Osteoporose-Medikamente sprechen.
Lebensstil-Maßnahmen
Alle Dinge, die helfen Osteoporose vorzubeugen, kommen unterstützend zur Behandlung infrage.
Genügen die Lebensstil-Maßnahmen nicht, um den Körper mit ausreichend Kalzium und Vitamin D zu versorgen, kann die Ärztin oder der Arzt Nahrungsergänzungsmittel verschreiben.
Nimmt man Medikamente ein, die das Risiko für Osteoporose und Stürze erhöhen, ist mit der Ärztin oder dem Arzt zu klären, ob sich die Therapie anpassen lässt.
Zudem empfiehlt es sich, an Reha-Sportgruppen teilzunehmen und Angebote zur Selbsthilfe zu nutzen.
Chirurgische Eingriffe
Falls sich Rückenschmerzen durch osteoporotische Wirbelbrüche mit Medikamenten nicht beherrschen lassen, können Eingriffe wie eine Vertebroplastie oder Kyphoplastie infrage kommen.
Dabei spritzen Ärztinnen und Ärzte einen schnell aushärtenden Kunststoff oder ein Zementmaterial in den gebrochenen Wirbelkörper, um diesen damit aufzufüllen und zu stabilisieren. Beide Eingriffe erfolgen minimalinvasiv, also über kleine Hautschnitte.
Wichtiger Hinweis
Dieser Artikel enthält nur allgemeine Hinweise und darf nicht zur Selbstdiagnose oder -behandlung verwendet werden. Er kann eine ärztliche Beratung nicht ersetzen. Bitte haben Sie Verständnis, dass wir keine individuellen Fragen beantworten.
Quellen:
- Finkelstein JS, Yu EW: Treatment of osteoporosis in men. Post TW, ed. UpToDate. Waltham, MA: UpToDate Inc: https://www.uptodate.com/... (Abgerufen am 15.01.2024)
- Finkelstein JS, Yu EW: Etiology of osteoporosis in men. Post TW, ed. UpToDate. Waltham, MA: UpToDate Inc: https://www.uptodate.com/... (Abgerufen am 15.01.2024)
- Rosen HN: Clinical manifestations, diagnosis, and evaluation of osteoporosis in postmenopausal women. Post TW, ed. UpToDate. Waltham, MA: UpToDate Inc: https://www.uptodate.com/... (Abgerufen am 15.01.2024)
- Rosen HN, Lewiecki EM: Overview of the management of low bone mass and osteoporosis in postmenopausal women. Post TW, ed. UpToDate. Waltham, MA: UpToDate Inc: https://www.uptodate.com/... (Abgerufen am 15.01.2024)
- S3-Leitlinie des Dachverbands der Deutschsprachigen Wissenschaftlichen Osteologischen Gesellschaften e.V.: Prophylaxe, Diagnostik und Therapie der Osteoporose bei postmenopausalen Frauen und bei Männern ab dem 50. Lebensjahr. Leitlinie: 2023. https://register.awmf.org/... (Abgerufen am 15.01.2024)
- Yu EW: Screening for osteoporosis in postmenopausal women and men. Post TW, ed. UpToDate. Waltham, MA: UpToDate Inc: https://www.uptodate.com/... (Abgerufen am 15.01.2024)








