Die diabetische Retinopathie – Ursachen, Symptome und Behandlung

Diabetes kann das Auge stark schädigen, aber wird eine Retinopathie früh erkannt, kann die Behandlung die Sehkraft erhalten.
© istock/erikreis
Was ist eine diabetische Retinopathie?
Die diabetische Retinopathie ist eine Erkrankung der Netzhaut (Retina) des Auges. Hohe Blutzuckerwerte schädigen dabei die feinen Blutgefäße in der Netzhaut. Die Sehzellen in der Netzhaut werden deshalb nicht mehr ausreichend durchblutet. Außerdem können aus den geschädigten Gefäßen Flüssigkeiten austreten.
Ohne rechtzeitige Behandlung kann die Retinopathie bis zur Erblindung führen. Heilbar ist die Erkrankung bisher nicht. Die Behandlung zielt deshalb vor allem darauf ab, ein Fortschreiten zu vermeiden.
Kurz erklärt im Video: Die diabetische Retinopathie
Wie verbreitet Netzhautschäden unter Menschen mit Diabetes sind, darüber gibt es keine sicheren Zahlen. Im Jahr 2016 veröffentlichten Daten der europäischen Gutenberg-Studie zufolge hatten 13 Prozent der untersuchten Diabetiker einen Netzhautschaden. In der deutsch-österreichischen DPV-Studie hatten dagegen von 8784 Typ-1-Diabetikern 27 Prozent eine Retinopathie, die 64.784 untersuchten Typ-2-Diabetiker kamen auf 20 Prozent. Aber wie man es auch nimmt: Alle Zahlen sind bedenklich hoch!
Je früher ein Netzhautschaden erkannt wird, desto besser lässt er sich in der Regel behandeln. Das Tückische an einer Retinopathie: Sie verursacht zunächst keine Beschwerden. Wer Diabetes hat, sollte deshalb mindestens alle zwei Jahre vom Augenarzt seine Augen untersuchen lassen – nach Rücksprache mit dem Arzt auch öfter.
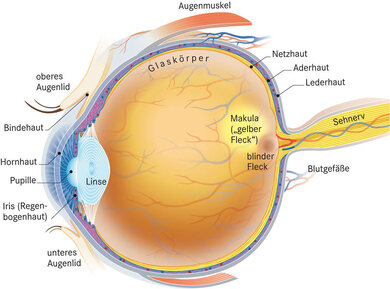
© W&B/Martina Ibelherr
Ursachen der diabetischen Retinopathie
Die Ursache der diabetischen Retinopathie ist ein schlecht eingestellter Blutzucker mit zu hohen Werten. Durch ihn entstehen Schädigungen der kleinen Blutgefäße in der Netzhaut. Mediziner bezeichnen diese Beeinträchtigungen als Mikroangiopathie.
Die Folge sind Verschlüsse der feinen Haargefäße (Kapillaren), die zu Durchblutungsstörungen der Netzhaut führen. Offenbar spielen auch direkte Schädigungen von Nervenzellen und anderen Zellen der Netzhaut eine Rolle. Außerdem werden die Gefäße durchlässiger. Dadurch kann es zu Einblutungen in die Netzhaut kommen. Ohne eine rechtzeitige Behandlung kann eine diabetische Retinopathie zur Erblindung führen.
Auch ein zu hoher Blutdruck fördert die Entstehung einer Retinopathie, ebenso wie Rauchen oder erhöhte Cholesterinwerte.
Proliferative oder nichtproliferative Retinopathie?
Augenärzte unterscheiden eine nichtproliferative und eine proliferative Form der Retinopathie. Entscheidend ist dabei, ob es wegen der verringerten Durchblutung der Netzhaut zu einer Neubildung (Proliferation) von Blutgefäßen kommt. Die nichtproliferative Retinopathie kann in eine proliferative Retinopathie übergehen.
Nichtproliferative Retinopathie
Bei der nichtproliferativen Retinopathie bilden sich keine neuen Blutgefäße. Es gibt milde, mäßige und schwere Formen:
- Bei milden Formen sieht der Augenarzt bei der Untersuchung des Augenhintergrundes Ausbuchtungen (Mikroaneurysmen) der feinen Haargefäße (Kapillaren).
- Bei mäßigen Formen sind neben den Mikroaneurysmen einzelne Einblutungen erkennbar, die Venen nehmen oft eine perlschnurartige Form an.
- Bei schweren Formen werden diese Veränderungen ausgeprägter. Hier lassen sich mehr als 20 Einblutungen in die Netzhaut nachweisen, die auf alle vier Quadranten verteilt sind. (Ein Quadrant ist ein Viertel eines Kreises oder einer Fläche.) Es können sich auch perlschnurartig veränderte Venen in zwei Quadranten oder Unregelmäßigkeiten kleiner Gefäße in einem Quadranten finden.
In diesem Stadium beschränken sich die Gefäßveränderungen auf die Netzhaut. Betroffene bemerken häufig noch keine Beeinträchtigung ihrer Sehkraft.
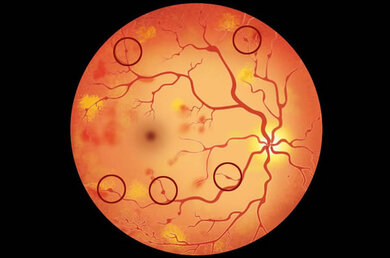
Mikroaneurysmen im Auge (zum Beispiel an den eingekreisten Stellen)
© W&B/Dr. Ulrike Möhle
Proliferative Retinopathie
Die proliferative Retinopathie entwickelt sich, wenn aufgrund der Gefäßschäden die Minderdurchblutung der Netzhaut weiter zunimmt. Als Folge bilden sich neue, minderwertige Gefäße. Auf diese Weise versucht der Körper, die Durchblutung der Netzhaut zu verbessern – allerdings erfolglos:
Zum einen haben die neu gebildeten Gefäße eine schwache Wand. Unter anderem bei plötzlichen Blutdruckanstiegen kann es so zu Einblutungen kommen, etwa in den Glaskörper des Auges. Das kann das Sehen stark beeinträchtigen. Zum anderen können die neu gebildeten Gefäße im Laufe der Zeit narbig schrumpfen und zu einer Netzhautablösung führen.
Makulopathie
Bei Menschen mit einer diabetischen Retinopathie kann auch eine sogenannte Makulopathie auftreten. Die Makula (der gelbe Fleck) wird dabei durch Wassereinlagerungen oder Einblutungen geschädigt.
Wenn im Rahmen der Retinopathie Flüssigkeit, Eiweiß und Fette aus den schadhaften Gefäßen austreten, schwillt die Netzhaut an. Netzhautschäden in äußeren Bereichen werden oft gar nicht bemerkt. Eine Schwellung im Bereich der Makula – ein Makulaödem – führt hingegen dazu, dass Betroffene verschwommen sehen und in kürzester Zeit erblinden können.
Das Makulaödem kann der Augenarzt bei einer Augenspiegelung diagnostizieren. Es kann bereits dann vorliegen, wenn man noch keine Beeinträchtigungen bemerkt.
Symptome der diabetischen Retinopathie
Die diabetische Retinopathie verläuft anfangs meist völlig unbemerkt. Sehstörungen und andere Beschwerden treten in der Regel erst bei fortgeschrittenen Netzhautschäden auf. Dann kann es zum Beispiel sein, dass Betroffene nur noch verschwommen und unscharf sehen. Kommt es zu Einblutungen in den Glaskörper des Auges, können plötzlich schwarze Punkte im Gesichtsfeld auftauchen (sogenannter Rußregen). In solchen Fällen sofort zum Augenarzt gehen.
So wirken sich Netzhautschäden auf das Sehvermögen aus
Notfall Netzhautablösung: Lichtblitze und Rußregen
Wenn sich die Netzhaut plötzlich von ihrer Unterlage ablöst, kann das zu Lichtblitzen und Rußregen führen. Ist der Teil der Netzhaut betroffen, auf dem sich die Makula (Bereich des schärfsten Sehens) befindet, nimmt der Betroffene die Welt wie durch einen dunklen Vorhang wahr. Die Netzhautablösung kann bis zur kompletten Erblindung führen. Gehen Sie bei diesen Symptomen deshalb sofort zum Augenarzt!
Augenspiegelung wichtig zur Früherkennung
Da Symptome in frühen Stadien einer Netzhautschädigung fehlen, ist die regelmäßige Vorsorgeuntersuchung umso wichtiger. Mit Hilfe einer Augenspiegelung kann ein Augenarzt schon früh Anzeichen für eine Retinopathie erkennen.
Diagnose der diabetischen Retinopathie
Wenn der Arzt einen Typ-2-Diabetes feststellt, haben erhöhte Blutzuckerwerte oft schon jahrelang die Netzhaut angegriffen. Betroffene sollten nach der Diagnose deshalb umgehend einen Augenarzt aufsuchen.
Bei einem Typ-1-Diabetes wird der Augenarztbesuch in der Regel ab dem fünften Jahr nach der Feststellung der der Erkrankung empfohlen, da Typ-1-Diabetes in der Regel erst wenige Wochen bestanden hat, wenn er erkannt wird. Im Anschluss ist einmal jährlich eine Augenuntersuchung fällig.
Die Überprüfung der Augen setzt sich aus mehreren Einzeluntersuchungen zusammen. Der Augenarzt kontrolliert in der Regel:
- die Sehstärke
- den vorderen Augenabschnitt
- den Augenhintergrund
So läuft die Augenspiegelung ab
Bei der Untersuchung des Augenhintergrundes (Augenspiegelung oder Funduskopie) sucht der Arzt nach Veränderungen auf der Netzhaut. Zunächst verabreicht er Augentropfen, die die Pupille erweitern. Das ermöglicht ihm einen besseren Einblick auf die Netzhaut. Durch die Augentropfen sieht man allerdings etwas verschwommen. Wichtig: Nicht selbst Autofahren, bis die Wirkung abgeklungen ist.
Bei der direkten Augenspiegelung geht der Arzt mit einem elektrischen Augenspiegel (Ophtalmoskop) nahe ans Auge und leuchtet durch die Pupille in das Auge. Mit Hilfe einer Lupe, die am Augenspiegel angebracht ist, kann er den Augenhintergrund bis zu rund 16-fach vergrößern. Nachteil der direkten Augenspiegelung: Sie zeigt zwar genaue Details, ermöglicht jedoch nicht die Inspektion des gesamten Augenhintergrundes.
Bei der indirekten Augenspiegelung wird die Lupe in kurzem Abstand vor dem Auge platziert. Das erlaubt eine geringere Vergrößerung, allerdings kann der Arzt damit größere Bereiche des Augenhintergrundes untersuchen. Die indirekte Augenspiegelung ist zudem an der sogenannten Spaltlampe, dem Spaltlampenmikroskop, möglich. Sie dient auch zur Untersuchung des vorderen Augenabschnitts.
Je nach Ergebnis der Untersuchung können weitere Verfahren anfallen. Ist die Retinopathie schon fortgeschritten, wird eine Augeninnendruckmessung empfohlen. Eine sogenannte Fluoreszenzangiografie macht die Blutgefäße auf der Netzhaut sichtbar. Das kann zur Entscheidungsfindung dienen, ob bei einer Retinopathie eine Laserbehandlung sinnvoll ist.
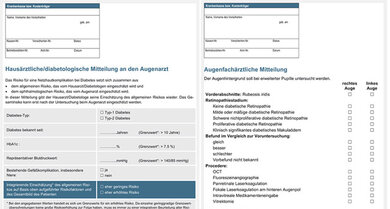
Befunde dokumentieren lassen
Hat der Augenarzt Netzhautschäden festgestellt, sollte das auch Ihr Hausarzt oder Diabetologe wissen. Er kann Ihr Risiko für andere Gefäßschäden beurteilen und Sie optimal behandeln. Bitten Sie den Augenarzt, den Befund auf einem von den Fachgesellschaften standardisierten Bogen zu dokumentieren (siehe oben rechts).
Auch der "Diabetes-Arzt" sollte einen solchen Bogen für den Augenarzt ausfüllen (siehe oben links). Darin notiert er etwa, wann Ihr Diabetes festgestellt wurde, den letzten Zucker-Langzeitwert, einen Blutdruckwert und ob Sie bereits Gefäßprobleme haben. Damit kann der Augenarzt Ihr Risiko für Netzhautschäden einschätzen und Ihnen sagen, wie oft Sie zum Check kommen sollten.
Therapie der diabetischen Retinopathie
Sehschäden, die als Folge einer diabetischen Retinopathie auftreten, lassen sich in der Regel nicht rückgängig machen. Die Behandlung zielt also vor allem darauf ab, das Fortschreiten des Augenleidens zu verhindern.
Wichtig ist, dass Betroffene auf gute Werte bei Blutzucker, Blutdruck und Cholesterin achten. Bei einer leichten Retinopathie reicht das unter Umständen aus, damit die Krankheit nicht fortschreitet. Welche Zielwerte in ihrem Fall wünschenswert sind, sprechen Menschen mit Diabetes mit ihrem Arzt ab. Auch Rauchen ist bei einem diabetischen Netzhautschaden tabu.
Retinopathie: Lasertherapie verhindert Fortschreiten
Das wichtigste Verfahren zur Behandlung eines Netzhautschadens ist die Lasertherapie – in der Fachsprache Laserkoagulation genannt. Sie kommt vor allem bei Gefäßneubildungen und bei schweren Fällen der nicht-proliferativen Retinopathie zum Einsatz. Der Laser verödet zielgenau undichte Äderchen auf der Netzhaut. Das verhindert, dass neue Gefäße entstehen und es zu neuen Einblutungen kommt.
Manchmal reicht es aus, einen oder zwei Bereiche der Netzhaut zu lasern, um die Gefäßneubildungen zu stoppen. Häufig müssen die gesamten äußeren Bereiche der Netzhaut behandelt werden. Das Ziel der Behandlung ist, die vorhandene Sehschärfe zu erhalten. Sehminderungen, die bereits vor dem Eingriff bestehen, bessern sich durch die Laserbehandlung nicht.
So läuft die Lasertherapie ab
Die Lasertherapie erfolgt ambulant. Zur Vorbereitung wird die Pupille mit Augentropfen geweitet, damit der Arzt den hinteren Teil des Auges besser erkennt. Eine örtliche Betäubung verhindert, dass man blinzeln muss.
Der Laserstrahl wird über eine Spaltlampe ins Auge gelenkt. Die Behandlung selbst dauert wenige Minuten. Die hellen Lichtblitze können unangenehm sein, sie tun allerdings selten weh.
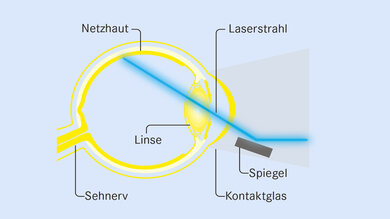
Bei der Laserbehandlung werden Laserstrahlen über ein Kontaktglas und einen Spiegel gelenkt.
© W&B/Michelle Günther
Was passiert? Schlecht durchblutete Bereiche der Netzhaut und undichte Gefäße werden mithilfe von Laserstrahlen verödet. Augenärztin oder Augenarzt lenken die Strahlen punktgenau über ein Kontaktglas und einen Spiegel.
Wie oft? Meist werden in mehreren Behandlungen tausend oder mehr Mini-Narben erzeugt.
Ziel: schadhafte Gefäße abdichten und die Gefäßneubildung unterdrücken.
Operation bei Netzhautablösung
Kommt es bei einer Retinopathie zu schweren Folgeschäden wie einer Glaskörperblutung oder einer Netzhautablösung, kann ein operativer Eingriff notwendig sein, um das Augenlicht zu retten. Dabei entfernt der Arzt zum Beispiel den Glaskörper und ersetzt ihn durch ein spezielles Gasgemisch. Da diese Eingriffe anspruchsvoll sind, sollten Betroffene sich an ein Augenzentrum überweisen lassen, das darauf spezialisiert ist.
Behandlung einer Makulopathie
Um einer Makulopathie vorzubeugen oder eine weitere Verschlechterung zu verhindern, gelten dieselben Empfehlungen wie bei der diabetischen Retinopathie. Zudem ist wie bei der Retinopathie eine Lasertherapie der Grundpfeiler der Behandlung. Der Arzt kann jedoch auch Medikamente in den Glaskörper einspritzen, die den Verlauf einer Makulopathie günstig beeinflussen. Das tut er zum Beispiel bei einem Makulaödem - einer Flüssigkeitsansammlung und Schwellung im Bereich der Makula.
Medikamenten-Spritze in den Glaskörper
Das Verfahren heißt „intravitreale Therapie“. „Vitreus“ ist die lateinische Bezeichnung für den Glaskörper. Die gespritzten Medikamente zielen zum Beispiel darauf ab, den Botenstoff VEGF zu hemmen, der das Wachstum von Blutgefäßen unterstützt. Welche Mittel ratsam sind, entscheidet der Arzt im Einzelfall. Die Medikamente müssen normalerweise in regelmäßigen Abständen wiederholt gespritzt werden. Das erfolgt meist ambulant.
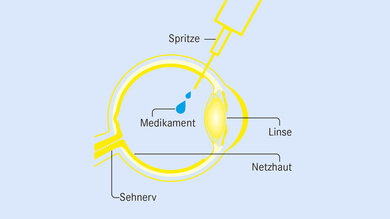
Mit der Medikamentenspritze wird ein Medikament verabreicht, das die Wirkung von Wachstumshormonen hemmt.
© W&B/Michelle Günther
Was passiert? Augenärztin oder Augenarzt spritzen ein Medikament ins Auge, das die Wirkung von Wachstumshormonen hemmt.
Wie oft? Mehrere Injektionen sind nötig, meist im Abstand von einem oder mehreren Monaten. Dann wird geprüft, ob die Behandlung fortgesetzt werden muss oder nicht.
Ziel: das Wachstum von neuen Gefäßen in der Netzhaut bremsen
Vorsorge
Wer bei Diabetes auf gute Werte bei Blutzucker, Blutdruck und Cholesterin achtet, hat gute Chancen, die Entstehung eines Netzhautschadens zu verhindern. Dazu eignet sich ein gesunder Lebensstil mit viel Bewegung und einer Ernährung mit wenig Zucker, dafür aber mit gesunden pflanzlichen Fetten und viel Gemüse und Obst. Wer Übergewicht hat, sollte abnehmen. Auch ein Rauchstopp trägt dazu bei, die Augen gesund zu halten.
Ganz wichtig: Lassen Sie Ihre Augen regelmäßig untersuchen. Je früher ein Netzhautschaden erkannt ist, desto besser lässt er sich eindämmen und das Augenlicht erhalten. Gehen Sie auch dann zur Vorsorge, wenn mit Ihren Augen vermeintlich alles in Ordnung ist – eine Retinopathie verursacht zunächst keine Beschwerden.
1. Gute Blutzuckerwerte
Gute Blutzuckerwerte tragen entscheidend dazu bei, einen Schaden an der Netzhaut entweder zu verhindern oder aufzuhalten. Klären Sie mit Augenarzt und Diabetologen ab, welche Blutzuckerwerte in Ihrem Fall sinnvoll sind.
Das können Sie selbst tun: Regelmäßige Bewegung und der Abbau von Übergewicht verbessern die Blutzuckerwerte. Wenn Sie Ihren Diabetes mit Medikamenten oder Insulin behandeln, halten Sie sich außerdem an die mit dem Arzt vereinbarten Vorgaben. Am besten kontrollieren Sie Ihre Werte regelmäßig und halten sie zum Beispiel in einem Blutzuckertagebuch fest. So können Sie und der Arzt am besten prüfen, wie es um den Stoffwechsel bestellt ist.
2. Gute Blutdruckwerte
Bluthochdruck erhöht das Risiko für eine Retinopathie. Auch hier gilt: Welche Blutdruckwerte in Ihrem Fall erstrebenswert sind, klären Sie mit Ihrem Arzt ab.
Das können Sie selbst tun: Wie beim Blutzucker können viel Bewegung und Abnehmen zu besseren Blutdruckwerten beitragen. Ebenfalls wichtig: Sparsam salzen und Entspannung gegen Stress. Medikamente gegen Bluthochdruck einnehmen, wie vom Arzt empfohlen. Und: die Blutdruckwerte regelmäßig messen.
3. Gute Cholesterinwerte
Auch ein gestörter Fettstoffwechsel zählt zu den Risikofaktoren einer diabetischen Retinopathie. Menschen mit Diabetes sollten deshalb auf gute Blutfettwerte achten.
Das können Sie selbst tun: Kochen Sie selbst und vermeiden Sie nach Möglichkeit Zucker und verarbeitete Kohlenhydrate (etwa Weißmehlprodukte), da diese nicht nur den Blutzucker, sondern auch die Blutfette ungünstig beeinflussen. Bevorzugen Sie gesunde pflanzliche Fette wie Raps- und Olivenöl. Bei Bedarf kann der Arzt Cholesterinsenker (Statine) verschreiben.
4. Nicht rauchen
Rauchen schädigt die Blutgefäße – auch die der Netzhaut.
Das können Sie selbst tun: Falls Sie rauchen, hören Sie am besten sofort damit auf.
5. Zur Vorsorge gehen
Je früher eine Beeinträchtigung der Netzhaut entdeckt wird, desto besser. Menschen mit Diabetes sollten deshalb in folgenden Abständen ihre Augen durchchecken lassen:
- Typ-1-Diabetes: Ab dem fünften Jahr nach der Diagnose alle ein bis zwei Jahre (Kinder ab dem 11. Lebensjahr, jüngere Kinder ab fünf Jahren Diabetesdauer). Bei Netzhautveränderungen häufiger.
- Typ-2-Diabetes: Sofort nach der Diagnose. Danach alle ein bis zwei Jahre, solange keine Netzhautveränderungen vorliegen.
- Schwangere sollten mindestens alle drei Monate zum Augenarzt gehen.
- Sofort zum Augenarzt: Bei jeder plötzlichen Verschlechterung des Sehens. Lichtblitze oder ein Vorhang vor dem Auge können Zeichen einer Netzhautablösung sein.

© W&B/Wolfram Scheible
Beratender Experte
Dr. Christoph Eckert ist Facharzt für Augenheilkunde in Herrenberg (Baden-Württemberg).










