Sichelzellkrankheit: Symptome, Diagnose und Behandlung
Was ist die Sichelzellkrankheit (Sichelzellanämie)?
Bei der Sichelzellkrankheit führen genetische Fehler (Mutationen) zu einer Veränderung des Hämoglobins. Die Betroffenen bilden ein abnormes Hämoglobin – das Sichelzell-Hämoglobin (HbS). Als Sichelzellkrankheit gilt dies erst dann, wenn über die Hälfte des Blutfarbstoffes (Hämoglobin) als Sichelhämoglobin vorliegt.
Sobald das HbS seinen Sauerstoff abgegeben hat, verklumpt es und führt eine Sichelform der roten Blutkörperchen herbei. Sie sind nicht mehr elastisch und können daher vor allem in kleinen und kleinsten Blutgefäßen steckenbleiben und diese verstopfen. Das führt zu Beschwerden durch eine verminderte Durchblutung von Organen und zu einer Blutarmut, da die veränderten Blutkörperchen vermehrt zerfallen (hämolytische Anämie).
Betroffen sind vor allem Menschen aus Zentral- und Westafrika, dem östlichen Mittelmeerraum, dem Mittleren Osten, Indien, der Karibik, Nord- und Südamerika. Die HbS-Trägerschaft, nicht aber die Sichelzellkrankheit, schützt vor der schwersten Form der Malaria, der Malaria tropica. Auch in Deutschland gibt es die Sichelzellkrankheit. Davon sind bundesweit ungefähr 3000 Menschen betroffen (Stand 2019).
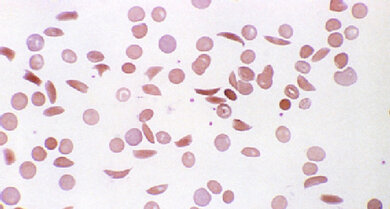
Auf dem Blutausstrich ist die Sichelform einiger Blutkörperchen gut zu erkennen
© Getty Images/Photoresearchers
Ursachen: Wie kommt es zu einer Sichelzellkrankheit?
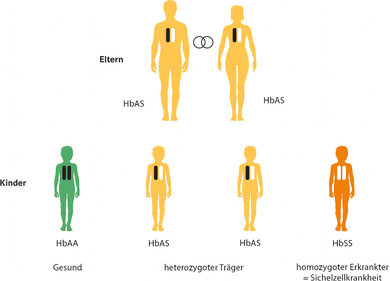
Die Sichelzellkrankheit ist eine Erbkrankheit. Manche Menschen tragen ein gesundes Gen und ein krankes Gen (HbAS) – sie sind sogenannte heterozygote Träger der Erbanlage für eine Sichelzellkrankheit (siehe auch Hintergrundinformation weiter unten). Diese Menschen bilden über 50 Prozent normalen roten Blutfarbstoff (HbA) und zusätzlich den veränderten Blutfarbstoff HbS. Heterozygote Träger haben keine Krankheitserscheinungen, können die Anlage aber an ihre Kinder weitergeben.
Hat ein Betroffener allerdings zwei kranke Gene (HbSS), dann bildet er nur den veränderten Blutfarbstoff HbS und kein normales HbA. Diese homozygote HbSS-Form führt zur Sichelzellkrankheit (früher Sichelzellanämie genannt).
Neben HbS gibt es noch andere erbliche Veränderungen des Hämoglobins: Beta-Thalassämie, HbC, HbD, Hb Lepore, Hb OArab. Sie können in Kombination mit HbS zur Sichelzellkrankheit führen. Man nennt sie dann entsprechend Sichelzellkrankheit Sß+/ß°Thal, Sichelzellkrankheit SC, Sichelzellkrankheit SD, Sichelzellkrankheit SLepore oder Sichelzellkrankheit SOArab. Diese Genkombinationen treten auf, wenn ein Elternteil Träger des Sichelzellgens ist und das andere Elternteil Träger der anderen Hämoblobinerkrankung ist, beispielsweise der Beta-Thalassämie
© W&B/Astrid Zacharias
Symptome: Welche Beschwerden verursacht eine Sichelzellkrankheit?
Am schwersten betroffen sind Menschen mit der homozygoten (HbSS) Form und HbSß° Thalassämie. Sie können ab dem vierten bis sechsten Lebensmonat schwere Krankheitszeichen entwickeln.
- Blutarmut
Da die Sichelzellen schneller zerfallen, kommt es zu einer chronischen Blutarmut (hämolytische Anämie). Die Anämie wird allerdings eher vertragen, da das HbS viel leichter als HbA den Sauerstoff abgibt. Eine Ausnahme in Bezug auf die Anämie bilden Patienten mit der HbSC-Form. Auch bei ihnen zerfallen die roten Blutkörperchen (Hämolyse), ihre Hämoglobin-Werte sind nach der Pubertät im Vergleich zu anderen Sichelzellerkrankungen jedoch eher hoch (über 10 g/dl). Dadurch wird das Blut dickflüssiger und die Betroffenen leiden im Erwachsenenalter an diffusen Schmerzen sowie Veränderungen im Innenohr und am Augenhintergrund.
- Schmerzkrisen
Hauptsymptom sind Schmerzen im Skelettsystem. Sie entstehen durch Gefäßverschlüsse und einer zu geringen Durchblutung des Knochenmarkes. Das Knochenmark reagiert mit einer Schwellung, was zu einer Reizung von Schmerz-Nerven und zu einem Druck auf die – den Knochen umgebende – Knochenhaut (Periost) führt. Das blutbildende Knochenmark (rotes Knochenmark) findet sich bei Erwachsenen vor allem in Rippen, Wirbelkörper, Brustbein und dem stammnahen Oberschenkelknochen. Bei Kleinkindern findet sich dagegen noch in allen Knochen rotes Knochenmark. Eine Schmerzkrise (circa bis zum dritten Lebensjahr) wird daher häufig durch Gefäßverschlüsse in den Mittelhand- und Fußknochen verursacht. Es kommt zu einer schmerzhaften Schwellung der Hände oder Füße. Die Kinder möchten dann nicht mehr laufen oder nach etwas greifen.
- Organschäden
Die sichelförmigen Blutzellen können nicht nur die Gefäße im Knochenmark, sondern auch andere Blutgefäße verstopfen. Je nach Region können auch Organe wie Milz, Leber, Lunge, Nieren, Gehirn, Augen und Innenohr betroffen sein und akute und chronische Organschäden verursachen. Durch Gefäßverschlüsse kann es auch zur Entwicklung einer Hüftkopf- oder Oberschenkelkopfnekrose kommen. Das bedeutet, der Knochen stirbt aufgrund der fehlenden Blutversorgung ab.
- Erhöhte Infektanfälligkeit
Die Milz, deren Hauptaufgabe es ist, gefährliche Bakterien wie Pneumokokken aus dem Blutstrom zu filtern, verliert durch Gefäßverschlüsse schon in den ersten Lebensjahren ihre Funktion. Dadurch sind die Betroffenen anfällig für bestimmte bakterielle Infekte.
Eine Infektion mit Ringelröteln, die für die meisten Menschen harmlos ist, kann eine lebensbedrohliche Blutarmut (aplastische Krise) auslösen.
- Milzsequestration
Vor allem im Säuglings- und Kleinkindalter ist eine sogenannte Milzsequestration möglich. Dabei versackt ein großer Teil des Blutes im Gefäßbett der Milz und führt zu einem bedrohlichen Volumenmangel. Daher ist hier meist eine Bluttransfusion nötig. Bei mehreren Ereignissen sollte die Milz entfernt werden (Splenektomie).
- Mögliche Krankheitszeichen bei heterozygoten Trägern (HbAS)
Träger (heterozygote Form; HbAS) haben meist keine Symptome. Sie leiden nicht unter Schmerzkrisen oder Gefäßverschlüssen. Auch eine Blutarmut tritt nicht auf. Bei einem Aufenthalt in großer Höhe (ab 2500 Meter N.N.) kann es aber bei HbS-Trägern zu einem Milzinfarkt kommen. Dies äußert sich durch starke Schmerzen im linken Oberbauch. Bei circa vier Prozent der HbS-Anlageträger kommen Episoden von schmerzloser Makrohämaturie (Blut im Urin) aufgrund von abgestorbenen Nierenpapillen (Papillennekrosen) vor. Von dem sehr seltenen medullären Nierenkarzinom sind überdurchschnittlich häufig jüngere (10 bis 40 Jahre) männliche HbS-Träger betroffen.
Diagnose: Wie wird eine Sichelzellkrankheit erkannt?
Eine vorgeburtliche Diagnose durch eine sogenannte Chorionzottenbiopsie ist möglich. Sie kommt zum Beispiel infrage, wenn beide Eltern Träger einer krankmachenden Hämoglobin-Variante sind.
In einigen Ländern Europas und in den USA ist ein Neugeborenen-Screening für die Sichelzellkrankheit üblich. In Deutschland soll es 2021 eingeführt werden.
Hellhörig sollte der Arzt werden, wenn Kinder häufig über Knochenschmerzen klagen und sich im Labor eine Verringerung der roten Blutkörperchen findet. Eine große, tastbare Milz sowie sonstige Komplikationen wie ein Schlaganfall sollte in diesem Zusammenhang ebenfalls an die Sichelzellerkrankung denken lassen. Da in Deutschland bis jetzt keine Screening-Untersuchungen bei Neugeborenen (Suchtest nach bestimmten Generkrankungen) bezüglich der Sichelzellkrankheit durchgeführt werden, ist sie eher ein Zufallsbefund. Erhärtet sich aufgrund der Symptome allerdings der Verdacht, bringt eine Hämoglobin-Analyse (Hämoglobin-Elektrophorese) Aufschluss über die Erkrankung und auch über die Zusammensetzung des roten Blutfarbstoffes.
Wird bei einem Kind die Sichelzellkrankheit diagnostiziert, sollte auch eine Hämoglobin-Analyse für die restlichen Familienmitglieder durchgeführt werden.
Therapie: Wie kann man eine Sichelzellkrankheit behandeln?
Hier kann je nach Zeitpunkt der Diagnose zwischen vorbeugenden Maßnahmen und der eigentlichen Behandlung der Krankheit unterschieden werden.
Vorbeugende Maßnahmen
- Vorsorgliche Antibiotika-Gabe und Impfungen
Steht die Diagnose fest, empfehlen Experten eine vorbeugende Antibiotika-Gabe (Penicillingabe) bis zum fünften Lebensjahr. Auch raten sie zu einer Impfung gegen Pneumokokken. Beides sind wichtige Maßnahmen zum Schutz vor einer lebensbedrohlichen Blutvergiftung (Sepsis) durch Pneumokokken.
- Flüssigkeitszufuhr
Des Weiteren müssen Sichelzellpatienten viel Flüssigkeit trinken. Bei Sichelzellpatienten kann die Niere den Urin nicht konzentrieren. Das bedeutet, es wird viel mehr sehr heller Urin ausgeschieden als bei Gesunden. Geeignet sind hier am besten Leitungswasser oder ungesüßte Tees.
- Milzuntersuchung
So früh wie möglich sollten sich Eltern betroffener Kinder zeigen lassen, wie sie die Milz ihres Kindes selbst untersuchen können. Diese Technik wenden diese am besten bei jedem Wickeln an. Ist die Milz unter dem Rippenbogen tastbar, besteht der dringende Verdacht auf eine Milzsequestration. Das Kind muss dann sofort für die Behandlung (meist eine Bluttransfusion) ins Krankenhaus.
- Bildgebende Verfahren
Ab dem zweiten Geburtstag ist eine jährliche Ultraschalluntersuchung der gehirnversorgenden Gefäße wichtig (eine transkranielle Dopplersonografie, TCDS). Sie erlaubt es, die Kinder zu identifizieren, die ein hohes Risiko für einen Schlaganfall haben und sie entsprechend zu behandeln.
- Laboruntersuchungen
Um Nierenschäden frühzeitig zu entdecken und behandeln zu können, ist bei allen Sichelzellpatienten ab dem sechsten Lebensjahr jährlich eine Untersuchung des Urins auf Eiweiß notwendig.
- Medikamentöse Behandlung
Das Zytostatikum Hydroxycarbamid (auch Hydroxyurea genannt) wirkt sich auf die roten Blutkörperchen aus. Es erhöht den Flüssigkeitsgehalt der roten Blutkörperchen und vermindert die "Klebrigkeit" der roten Blutkörperchen, sodass diese nicht so leicht an den Gefäßwänden haften bleiben. Des Weiteren führt es zu einer vermehrten Bildung von HbF (siehe auch Abschnitt zu Hämoglobin), welches das Sicheln verringert. Hydroxycarbamid kann bei vielen Betroffenen Zahl und Ausmaß der Schmerzkrisen vermindern.
Scheidet die Niere mehr als 300 Milligramm Eiweiß in 24 Stunden aus, brauchen die Patienten ein Medikament, das die Niere schützt (ACE-Hemmer).
- Weitere Maßnahmen
Um Schmerzkrisen vorzubeugen, sollten Betroffene nicht in kaltem Wasser schwimmen und müssen Flüssigkeitsverluste, Rauchen und Alkohol vermeiden.
Behandlung
- Flüssigkeitszufuhr
Kommt es durch Gefäßverschlüsse zu akuten Schmerzen, besteht die Therapie in der Zufuhr von Flüssigkeit – am besten durch ausreichendes Trinken nach Anleitung des ärztlichen Fachpersonals, wenn nötig auch durch Infusionen.
- Schmerzmittel
Alle Sichelzellpatienten sollten folgende Schmerzmedikamente zu Hause haben: Paracetamol, Metamizol-Natrium oder Ibuprofen. Bei starken Schmerzen kann in der Klinik ein Morphin-Präparat über eine Infusion gegeben werden.
- Weitere Maßnahmen
In bestimmten Situationen sind Antibiotika, eine Entfernung der Milz oder der Gallenblase notwendig, für einige Patienten auch regelmäßige Transfusionen (Bluttransfusionen). Bei der Sichelzellkrankheit SC findet sich meist eine erhöhte Anzahl an roten Blutkörperchen, weshalbes hier auch gegebenenfalls Aderlässe zum Einsatz kommen.
Eine Stammzelltransplantation kann die Erkrankung heilen. Da diese Therapiemethode aber Risiken birgt, müssen Vorteile und mögliche Nachteile sorgfältig abgewogen werden. Die Stammzelltransplantation kommt bei schweren Verläufen infrage, zum Beispiel nach Schlaganfällen und bei schweren und häufigen Schmerzkrisen, die auf Hydroxycarbamid nicht ansprechen. Es muss allerdings ein passender Familienspender vorhanden sein, da mit Fremdspender-Transplantationen noch wenig Erfahrung vorliegt.
In Deutschland gibt es bislang relativ wenige Sichelzellpatienten (etwa 3000). Deshalb ist es für Ärzte hierzulande schwierig, ausreichend eigene Erfahrung zu sammeln. Meist sind sie auf Information von Fachleuten angewiesen – zum Beispiel in Form von Leitlinien oder durch den Kontakt zu spezialisierten Einrichtungen. Eine möglichst gute ärztliche Betreuung kann den Krankheitsverlauf günstig beeinflussen.

Dr. Roswitha Dickerhoff
© W&B/Privat
Beratende Expertin:
Dr. med. Roswitha Dickerhoff ist Fachärztin für Kinder- und Jugendmedizin mit Schwerpunkt in der Kinder-Hämatologie und -Onkologie. Sie betreute bis 2018 eine Spezial-Ambulanz für seltene Anämien an der Universitätsklinik Düsseldorf und ist unter anderem Gründerin der Selbsthilfegruppe "Interessengemeinschaft Sichelzellkrankheit und Thalassämie e.V.". Sie arbeitet seit 2018 in der Praxis von Prof. Dr. Eber in München.
Wichtiger Hinweis: Dieser Artikel enthält nur allgemeine Hinweise und darf nicht zur Selbstdiagnose oder –behandlung verwendet werden. Er kann den Besuch in der ärztlichen Praxis nicht ersetzen. Zur Beantwortung individueller Fragen wenden Sie sich an r-dickerhoff@t-online.de




