Morbus Osler: Was ist das?
Was ist der Morbus Osler?
Die Erkrankung hat viele Namen: Morbus Osler, Rendu-Osler-Weber-Syndrom oder hereditäre hämorrhagische Teleangiektasie (HHT). Das bedeutet so viel wie Erkrankung der "erblichen blutenden Gefäßerweiterungen".
Zugrunde liegt eine erbliche Veränderung von Blutgefäßen und ihres umliegenden Bindegewebes. Die Gefäße leiern gewissermaßen aus und werden weit. Diese Veränderungen werden je nach Größe anders bezeichnet: kleine Kurzschlussverbindungen zwischen arteriellen und venösen Blutgefäßen werden Teleangiektasien genannt, größere meist als arteriovenöse Malformationen (Gefäßfehlbildung). Solche Gefäßerweiterungen und Kurzschlussverbindungen können prinzipiell alle Gefäße des Körpers betreffen, besonders häufig sind sie im Bereich von Nase und Mund zu finden, können aber auch innere Organe (Lunge, Magen-Darm-Trakt, Leber) und das Gehirn betreffen. Vor allem in exponierten Bereichen der Nase, seltener auch des Magen-Darm-Traktes, können diese veränderten Gefäße einreißen und zu hartnäckigen Blutungen führen.
Eine bis zwei von 10.000 Personen leiden unter dieser Erkrankung. In Europa wird von circa 85.000 Betroffenen ausgegangen. Damit gehört sie zu den häufigeren der seltenen Erkrankungen. Ein Morbus Osler kann in jedem Lebensalter auftreten, meist aber während der Pubertät.
Ursachen: Wie kommt es zum Morbus Osler?
Morbus Osler ist eine genetische Erbkrankheit, das heißt, sie wird vererbt. Es handelt sich um einen autosomal-dominanten Erbgang (siehe speraten Kasten: Hintergrundinformation). Die Veränderungen für die häufigsten Typen befinden sich auf Chromosom 9 oder Chromosom 12. Findet sich die Veränderung auf Chromosom 9 handelt es sich um eine hereditäre hämorrhagische Teleangiektasie Typ 1 (HHT 1), befindet sie sich auf Chromosom 12, dann ist von einer HHT 2 die Rede. Bei einer HHT 1 sind häufiger eine Lungen- und Hirnbeteiligung, bei HHT 2 eine Leberbeteiligung zu finden.
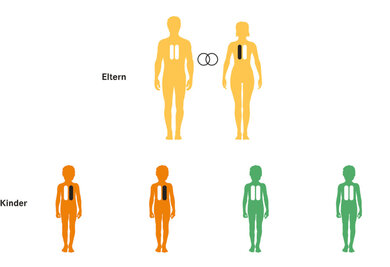
Vererbung von M. Osler
© W&B/Astrid Zacharias
Symptome: Welche Beschwerden können beim Morbus Osler auftreten?
Mehr als 90 Prozent der Betroffenen leiden unter häufig wiederkehrendem und schwer zu stillendem Nasenbluten. Meistens tritt es bereits vor dem 20. Lebensjahr zum ersten Mal auf. Nur selten bereitet die Erkrankung bis ins siebte Lebensjahrzehnt keine Beschwerden.
Charakteristisch für die Erkrankung sind außerdem als rote Pünktchen erkennbare erweiterte Gefäße im Bereich von Mund und Nase. Im Kindesalter tritt die Erkrankung auch manchmal in Form neurologischer Störungen wie Lähmungen oder heftigster Kopfschmerzen erstmals in Erscheinung.
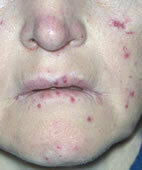
Morbus Osler: Punktförmige Gefäßerweiterungen sind ein typisches Symptom
© www.dermis.net
Auch im Erwachsenenalter können neurologische Symptome auftreten. Häufig sind dafür nicht Gefäßveränderungen im Gehirn sondern Gefäßveränderungen in der Lunge verantwortlich. Der Zusammenhang ist folgender: Eine gesunde Lunge kann wie ein Sieb kleine Blutgerinnsel und Bakterien aus dem Blut auffangen und herausfiltern. Wenn beim Morbus Osler Kurzschluss-Verbindungen zwischen Arterien und Venen da sind, können solche kleinen Blutgerinnsel oder Bakterien in die Gehirngefäße gelangen und dort zu Schlaganfällen oder zu Eiteransammlungen (Abszessen) führen.
Daneben können die Gefäßveränderungen an der Lunge mit steigendem Lebensalter oder während einer Schwangerschaft größer werden und zu Blutungen führen.
Blutungen aus den Gefäßveränderungen des Magen-Darm-Traktes treten normalerweise meist erst jenseits des 50. Lebensjahres auf. Wenn sie auftreten, sind häufig Bluttransfusionen notwendig.
Auch eine Blutarmut (Anämie), welche durch Abgeschlgenheit und Blässe auffallen kann, kann auf einen Morbus Osler hinweisen.
Diagnose: Wie wird der Morbus Osler festgestellt?
Kriterien (sogenannte Curaçao-Kriterien) für die Diagnose des Morbus Oslers sind:
- wiederholtes Auftreten von Nasenbluten (Epistaxis)
- sichtbare punktförmige Gefäßerweiterungen an charakteristischen Stellen wie Gesicht, Lippen, Zunge, Nase, Ohren oder Fingerspitzen (Teleangiektasie)
- Erblichkeit, das heißt, es gibt mindestens einen Verwandten ersten Grades mit einem Morbus Osler
- die Beteiligung von inneren Organen, wie Gefäßveränderungen im Magen-Darm-Bereich (gastrointestinale Teleangiektasien) oder im Gehirn (zerebrale vaskuläre Malformation, CVM), Gefäß-Kurzschlüsse zwischen Venen und Arterien in der Lunge (pulmonale arteriovenöse Malformationen, PAVM) oder der Leber (hepatische arteriovenöse Malformationen, HAVM)
Ab zwei Kriterien besteht der Verdacht auf einen Morbus Osler, ab drei Kriterien gilt die Erkrankung als "klinisch gesichert".
Untersuchungen:
- HNO-ärztliche Untersuchung: Hierbei wird auf typische punktförmige Gefäßerweiterungen (Teleangiektasien) im Bereich der Nase, Mundhöhle und des Rachens geachtet.
- Magen-Darm-Spiegelung: Im Rahmen einer Magen-Darm-Spiegelung können Blutungen oder Gefäßveränderungen gefunden werden. Eine Magen-Darm-Spiegelung wird meist veranlasst, wenn im Labor eine Blutarmut festgestellt wird. Eine Routineuntersuchung ohne Anlass ist aufgrund des M. Oslers nicht erforderlich.
- Bildgebende Verfahren: Im Gegensatz dazu wird eine Untersuchung ohne weiteren Anlass (Reihenuntersuchung oder Screening) zur Abklärung der Lunge empfohlen. Hierbei kommen ein Ultraschalluntersuchung des Herzens mit Kontrastmittel (Echokardiographie) oder eine Computer-Tomografie (CT-Untersuchung) der Lunge zum Einsatz. Momentan wird nur auf Anlass empfohlen, nach Gefäßveränderungen der Leber mittels Ultraschall oder des Gehirns mit einer Kernspintomografie (MRT-Untersuchung) zu fahnden.
Grundsätzlich besteht die Möglichkeit einer genetischen Untersuchung. Angebracht ist sie dann, wenn ein dringender Verdacht auf Morbus Osler besteht, aber nicht drei Kriterien zutreffen. Sie dient auch dazu, weitere Betroffene in einer Familie zu identifizieren, bevor Symptome oder gar Komplikationen der Erkrankung auftreten. Wichtig ist aber eine umfassende Beratung zu möglichen Vor- und Nachteilen eines solchen Tests.
Therapie: Wie wird der Morbus Osler behandelt?
Die Therapie des Morbus Oslers richtet sich nach den entsprechenden Beschwerden.
- Behandlung des Nasenblutens
Im Vordergrund steht für die meisten Betroffenen das häufige und hartnäckige Nasenbluten. Das erste Ziel sollte die Vorbeugung sein. Hierfür eignet sich die Nasenpflege mit Nasenöl, -gel, -salbe oder –spülungen. Welche Präparate dafür infrage kommen und wie sie anzuwenden sind, sollte mit dem Arzt oder Apotheker besprochen werden.
Bei einer akuten Blutung kann eine Tamponade der Nase notwendig sein. Dafür verwendet der Arzt oder die Ärztin idealerweise Material, das bei der Entfernung ein möglichst geringes Risiko für eine erneute Blutung birgt (zum Beispiel Vaseline-Salbenstreifen, latexfreie Gummifingerlinge, mit Gel überzogene Ballontamponaden) oder selbstauflösende Tamponaden. Bestimmte Tamponaden sind nach entsprechender Schulung auch zur Selbstbehandlung erfahrener Betroffener geeignet.
Häufig reichen diese Maßnahmen allein nicht aus. Dann sind operative Verfahren zur Vorbeugung des Nasenblutens nötig:
Das Verfahren der ersten Wahl ist eine Laser- oder Elektrokoagulation der erweiterten Blutgefäße – sie werden sozusagen verödet. Diese Behandlung ist relativ einfach und kann die Häufigkeit und die Ausprägung von Nasenbluten vermindern.
Bleibt diese Therapie ohne Erfolg, kann der HNO-Arzt Nasenschleimhaut durch weniger empfindliche Haut (zum Beispiel aus dem Mund oder vom Oberschenkel) ersetzen. Schleimhautbezirke, die nicht ersetzt wurden, können allerdings weiterhin bluten. Außerdem können auch in der transplantierten Haut Gefäßveränderungen entstehen – das geschieht jedoch selten.
Völlig verhindern kann der Arzt oder die Ärztin das Auftreten von Nasenbluten durch einen kompletten Verschluss der Nasenhaupthöhle. Das führt jedoch zu einem völligen Verlust der Nasenatmung und des Geruchssinnes. Notwendig kann diese Behandlung zum Beispiel dann sein, wenn aufgrund von anderen Erkrankungen eine Blutverdünnung angebracht ist.
Es gibt auch Medikamente, die die Blutungsneigung vermindern. Zugelassen ist bisher einzig Tranexamsäure, welche als Tabletten für Morbus Osler verschrieben werden kann. Aber auch andere Medikamente, die zum Beispiel in den Signalweg weiblicher Geschlechtshormone eingreifen, können die Blutungen verringern.
- Behandlung von Gefäßerweiterungen im Gesicht:
Blutende oder entstellende Gefäßerweiterungen (Teleangiektasien) im Gesicht können mittels geeigneten Lasern entfernt werden.
- Behandlung von Gefäßveränderungen der Lunge:
Gefäßveränderungen in der Lunge lassen sich mit relativ geringem Risiko und guten Erfolgen durch Spiralen und Ballons verschließen (Katheter-Embolisation). Unbehandelt können sie schwere Folgen haben, da die Filterfunktion aufgehoben ist und so Gerinnsel und Bakterien die Lunge passieren können (siehe Abschnitt Krankheitszeichen). Schlimmstenfalls entstehen so Schlaganfälle und Eiterherde (Abszesse) im Hirn.
Patienten mit einem Morbus Osler und Lungengefäßmissbildungen haben ein erhöhtes Risiko für Infektionen des Gehirns. Sie sollten deshalb vorbeugend Antibiotika erhalten, wenn medizinische Eingriffe anstehen, die zu Bakterieneinschwemmungungen führen könnten. Betroffene tragen am besten einen Notfallausweis bei sich, der auf diese spezielle Situation hinweist (erhältlich zum Beispiel bei der deutschsprachigen Selbsthilfe unter www.morbus-osler.de)
Neben Lungengefäßmissbildungen kann auch ein behandlungsbedürftiger Lungenhochdruck auftreten.
- Behandlung bei Beteiligung des Magen-Darm-Traktes:
Betroffene jenseits des 35. Lebensjahres sollten mindestens einmal im Jahr ihren roten Blutfarbstoff (Hämoglobin, Hb) bestimmen lassen. Ist der Wert niedriger als erwartet, ist eine Darmspiegelung (Endoskopie) angebracht. Mäßige Blutarmut spricht auf Eisenpräparate (zum Einnehmen oder als Infusion) an. Die Behandlung mit Östrogen-Progesteron-Präparaten kann den Bedarf an Transfusionen senken. Allerdings ist diese Behandlung bei Männern mit schweren Nebenwirkungen behaftet. Bei häufigen Transfusionen ist eine Impfung gegen Hepatitis B ratsam.
Eine seltene Sonderform ist die kombinierte Erkrankung aus Morbus Osler mit einer Polyposis des Darmes – das heißt, einem gehäuften Auftreten kleiner Tumoren in der Darmschleimhaut. Diese Tumoren sind zunächst gutartig, können aber entarten und zu bösartigen Tumoren werden. Vorsichtsmaßnahme ist eine Darmspiegelung, um solche Veränderungen rechtzeitig zu erkennen.
- Behandlung bei Leberbeteiligung:
Gefäßveränderungen der Leber sind zwar häufig, bleiben aber meist symptomlos und bedürfen daher oft keiner Therapie. Selbst wenn Beschwerden auftreten, reicht oft eine Behandlung mit Medikamenten (wie Betablockern und harntreibenden Arzneien, sogenannten "Wassertabletten") als erster Schritt aus. Wenn es nötig ist, können die betroffenen Leberarterien mit verschiedenen Methoden verschlossen werden oder eine Lebertransplantation erfolgen.
Als Alternative hat sich in den letzten Jahren die Behandlung mit einem hierfür nicht zugelassenen Antikörper (Bevacizumab) im Sinne eines Heilversuchs zunehmend durchgesetzt. Dieses Medikament wurde ursprünglich bei Darmkrebs eingesetzt und blockiert einen Wachstumsfaktor für Gefäße. Neben der schwerwiegenden Leberbeteiligung kann es auch bei Blutungen aus Darm oder Nase verwendet werden, aber aufgrund der möglichen Nebenwirkungen erfolgt der Einsatz hier zurückhaltend und nur nach ausführlicher Aufklärung der Betroffenen.

Prof. Dr. Urban Geisthoff
© Uniklinik Essen
Unser beratender Experte:
Prof. Dr. Urban Geisthoff ist Facharzt für HNO-Heilkunde und stellvertretender Klinikdirektor der Klinik für Hals-, Nasen- und Ohrenheilkunde in Marburg. Dort leitet er das Angiom-Zentrum Marburg. Teil dessen ist das Zentrum für hereditäre hämorrhagische Teleangiektasie, welche zu seinen Schwerpunkten gehört.
Wichtiger Hinweis: Dieser Artikel enthält nur allgemeine Hinweise und darf nicht zur Selbstdiagnose oder –behandlung verwendet werden. Er kann einen Arztbesuch nicht ersetzen. Die Beantwortung individueller Fragen durch unsere Experten ist leider nicht möglich.




