Blut am After / aus dem Darm – Ursachen: Gefäßerkrankungen, Endometriose
Gefäßerkrankungen des Darms
Durchblutungsstörungen des Darms heißen mesenteriale Ischämien. Dabei wird der Darm geschädigt und kann bluten. Es sind potenziell lebensbedrohliche Ereignisse.
- Durchblutungsstörungen durch Gefäßverschlüsse (Mesenterialinfarkt)
Selten, aber lebensbedrohlich: Auf diese Kurzformel lassen sich Verschlüsse von Darmgefäßen bringen. Die Arterien (und Venen) des Darms heißen Mesenterialgefäße. Achillesfersen der Durchblutung des Darms liegen, anatomisch bedingt, an der oberen linken Biegung des Dickdarms und im S-förmigen Abschnitt (Sigma) weiter unten.
An diesen beiden Stellen treten Gefäßverschlüsse am häufigsten auf. Allerdings können auch andere Abschnitte im Dünn- und Dickdarm betroffen sein.
- Mesenterialinfarkt (Verschlussischämie): Zu einer akuten Gewebsschädigung infolge einer Durchblutungsstörung (sogenannte Mesenterialischämie) kommt es, wenn ein im Blut schwimmendes Gerinnsel, auch Embolus genannt (daher die Bezeichnung Mesenteralarterienembolie) in einer Darmarterie hängenbleibt und diese verstopft.
Arterielle Embolien sind die häufigsten Ursachen von Darmverschlüssen. Das oder die Gerinnsel stammen aus dem Herzen oder der Hauptschlagader (Aorta). Sie bilden sich zum Beispiel bei Vorhofflimmern oder Herzklappenfehlern oder, bei einer Wandschädigung, in der Hauptschlagader.
Auch in einer Darmarterie selbst können sich Gerinnsel an krankhaft veränderten Wandstellen bilden. Diese entwickeln sich über längere zeit. Ein so vor Ort entstandener Pfropf kann das Gefäß ebenfalls irgendwann akut verschließen. (Mesenterialarterienthrombose).
Zu den Risikofaktoren der häufigsten Art von Gefäßwandschäden, der Gefäßverkalkung oder Arteriosklerose, gehören Fettstoffwechselstörungen, Diabetes mellitus, Bluthochdruck, Herzkrankheiten, Veranlagung und ein höheres Lebensalter.
Ein Gefäßverschluss im Darm heißt Mesenterialarterieninfarkt.
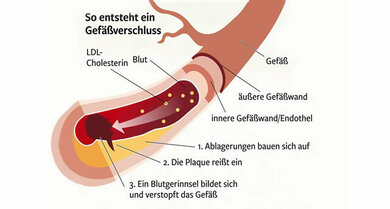
Gefäßverkalkung (Arteriosklerose) gefährdet die Durchblutung
© W&B/Astrid Zacharias
Was passiert bei einer Mesenterialischämie?
Unterschreitet der Veschluss in einem Gefäß eine kritische Grenze, fluten nicht mehr genügend Sauerstoff und Nährstoffe an. Dann nimmt der Darm Schaden. Das gilt letztlich für beide Verschlussarten – Embolie wie Thrombose.
Die Embolie verläuft im Allgemeinen von Anfang an dramatisch. Es kommt zunächst zu einer akuten Darmentzündung (ischämische Kolitis) mit Schleimhautgeschwüren und Blutungen. Hält die Blockade an, beginnt Darmgewebe zugrunde zu gehen. Dann passiert Folgendes:
Symptome:
Akute Mesenterialischämien(Verschlussischämien) führen zu heftigen Bauchschmerzen, Durchfall, Übelkeit und Erbrechen. Unbehandelt entwickelt sich etwa sechs bis zwölf Stunden später – eventuell nach einer trügerischen, vorübergehenden "Besserung", da geschädigte Nerven im Darm keine Schmerzsignale mehr senden können – eine dramatische Situation: Darmgewebe geht zugrunde, es kommt zu Blutungen, einer Bauchfellentzündung, Blutvergiftung (Sepsis), Darmlähmung und Kreislaufschock (siehe auch Beitrag "Bauchschmerzen, akuter Bauch").
Langsamer fortschreitende arterielle Gefäßerkrankungen im Darmbereich können zunächst symptomlos sein oder immer wieder Bauchschmerzen verursachen, die typischerweise einige Stunden nach dem Essen auftreten (sogenannte Angina abdominalis).
Sie hängen damit zusammen, dass die Verdauungsarbeit dem Darm zusätzlich Energie abverlangt, die ein verengtes Gefäß nicht schnell genug bereitstellen kann. Sind durch den Durchblutungsmangel Entzündungen und Geschwüre entstanden, folgen Durchfälle und Ernährungsstörungen. Schließlich kann es auch hier zu einem Darminfarkt kommen.
Diagnose: Die Diagnose erfordert verschiedene Untersuchungen: die Dokumentation der Beschwerden und der Krankengeschichte durch den Arzt, Bluttests, eine Ultraschalluntersuchung des Bauches, je nach Zustand des Patienten auch eine Darmspiegelung, im Notfall dringlich eine Gefäßdarstellung mittels Computertomografie und Kontrastmittel.
Bei unklarem Ergebnis oder in der Notfallsituation ist sofort ein Eingriff (Laparatomie) nötig. Dabei eröffnet der Chirurg den Bauch, sucht den Dünn- und Dickdarm systematisch nach Durchblutungsstörungen ab und prüft, ob das betroffene Gewebe überlebensfähig ist. Während der Operation (intraoperativ) nutzt er gegebenenfalls bildgebende Verfahren, um Gefäße gezielt darzustellen und die Durchblutung zu überprüfen.
Therapie: Meistens handelt es sich tatsächlich um eine Notoperation in einer lebensbedrohlichen Situation. Zugrunde gegangenes Darmgewebe entfernt der Chirurg, wenn möglich, immer. Anschließend stellt er die Blutversorgung wieder her, legt aber zunächst meist noch einen entlastenden künstlichen Darmausgang an.
In weniger dramatischen Fällen lässt sich ein Blutgerinnsel über einen Gefäßkatheter auflösen oder entfernen. Bei einem chronischen Gefäßverschluss kann der Arzt die Engstelle über den in die Gefäßbahn (transluminal) eingeführten Katheter auch aufdehnen und eine Gefäßstütze (Stent) einbringen, die das Gefäß offenhält (Angioplastie, auch sogenannte Stent-PTA; die Abkürzung steht für perkutane transluminale Angioplastie).
- Nicht-Verschluss-Ischämien
Eine Durchblutungsstörung, der kein Gefäßverschluss zugrunde liegt, heißt Nicht-Verschluss-Ischämie, manchmal auch "vasospastische Ischämie". Die Wände von Schlagadern bestehen aus Muskulatur. Diese zieht sich im vom Herz vorgegebenen Rhythmus zusammen, um das Blut vorwärts zu bewegen.
Die Gefäße können sich auch krankhaft zusammenziehen (Spasmus), begünstigt durch Schädigungen wie bei einer Arteriosklerose. Die Folge ist eine kritische Durchbutungsstörung mit Schädigung des Darms. Aulösend kann eine Herzoperation mit Einsatz der Herz-Lungen-Maschine sein, etwa ein Eingriff an den Herzkranzgefäßen oder an einer Herzklappe. Auch eine längere Dialysebehandlung spielt eine Rolle.
Zudem kann den Durchblutungsstörungen eine entzündliche Gefäßerkrankung (Vaskulitis) zugrunde liegen, etwa infolge einer Autoimmunstörung und /oder einer Hepatitis B-Infektion.
Auch Arzneistoffe wie das heute nur noch selten eingesetzte Digitalis oder bestimmte Drogen wie Kokain, die gefäßverengend wirken können, lösen je nach Zustand der Gefäße mitunter eine ischämische Kolitis aus.
Diagnose und Therapie: Die Diagnose erfolgt auch hier zunächst über ein Kontrastmittel-CT. Bei noch ausreichender Durchblutung kann eine gefäßerweiternde Infusionsbehandlung über einen arteriellen Gefäßkatheter helfen. Ansonsten ist eine Notfalloperation mit Entfernung des geschädigten Darmabschnitts notwendig.
- Gefäßfisteln: Krankhafte Verbindungen, an denen Blutgefäße beteiligt sind
Gefäßfisteln sind krankhafte Verbindungen zwischen Blutgefäßen – Arterie (A) und Vene (V) – oder zwischen einem Gefäß und einem Nachbarorgan.
- Arterio-venöse (AV-)Fisteln: AV-Fisteln können zum Beispiel zwischen einer Darmarterie, die dem Darm normalerweise Blut zuführt, und einer Darmvene, die das Blut normalerweise ableitet, entstehen. Bei einer solchen arterio-venösen Fistel wird das reguläre Verbindungsnetz zwischen beiden Gefäßgebieten – das Kapillarnetz – umgangen. Es handelt sich also um einen Kurzschluss.
Manchmal wird in dem Zusammenhang auch der Begriff Shunt verwendet. Die bekannteste Form ist der künstlich angelegte Dialyse-Shunt. Einzelne, kleine AV-Fisteln kommen natürlicherweise im Körper vor, haben aber keine Bedeutung. Größere Fehlverbindungen zwischen arteriellen und venösen Gefäßen sind mitunter angeboren, oder sie entstehen erst im Laufe des Lebens (erworbene AV-Fisteln).
Angeborene AV-Fisteln im Darm können mit der Zeit eventuell zu einem geschwulstartigen pulsierenden Gefäßknäuel führen. Daneben gibt es im Verdauungstrakt sehr selten auch Gefäßfehlbildungen (sogenannte Gefäßmalformationen) und bösartige Tumoren vom Typ der Angiosarkome (Gefäßtumoren). In beiden Fällen können Kurzschlüsse zwischen arteriellen und venösen Gefäßen entstehen.
Ansonsten entstehen arterio-venöse Fisteln mitunter als Komplikation bei Darmoperationen, bei diagnostischen Eingriffen oder durch Verletzungen. Was Gefäßfisteln im Darm betrifft, so kann es, muss aber nicht, zu mehr oder weniger ausgeprägten Einblutungen in die Darmschleimhaut kommen. Dabei sind auch Durchblutungsstörungen mit Schädigungen der Darmschleimhaut möglich.
Symptome: Möglich sind krampfartige Schmerzen im Mittel- und Oberbauch, Durchfälle, chronisch "verdeckte" wie auch dramatisch akute Blutungen. In der Folge können sich Durchfälle, Ernährungsstörungen und ein ungewollter Gewichtsverlust einstellen.
Diagnose und Therapie: Arterio-venöse Fisteln lassen sich oft auch mittels einer Computertomografie mit Kontrastmittel darstellen. Um eine gezielte Behandlung planen zu können, ist aber immer die genaue Lokalisation über eine Angiografie notwendig. Die Therapie besteht in einer Kathetermaßnahme, einem chirurgischen Eingriff an den Gefäßen oder in einer Darmoperation. So kann der Arzt Fisteln entweder über eine Katheterbehandlung verschließen, gefäßchirurgisch korrigieren und überbrücken, oder er entfernt sie. Gegebenenfalls nimmt er den Darmabschnitt mit den Fisteln ganz weg.
- Fistel zwischen Hauptschlagader und Darm (aorto-intestinale Fistel, selten): Die krankhafte Verbindung beruht meist auf einer Ausbuchtung (Aneurysma, siehe nachfolgend) der Hauptschlagader. Die Aussackung kann sich zum Beispiel im Zuge einer Gefäßerkrankung – in der Regel einer Arteriosklerose, also Gefäßverkalkung – oder nach Schienung der Schlagader mittels einer Prothese. Bei Durchbruch in den Darm liegt eine Fistel vor. Im letzteren Fall spielen Nahtlockerung, Verlagerung und eine verzögert auftretende Infektion der Prothese eine Rolle.
Symptome: Es besteht die Gefahr einer massiven lebensbedrohlichen Darmblutung. Manchmal finden sich bei einer Prothesenwanderung aber auch nur leichte chronische Blutungen der Darmschleimhaut. Einziger Hinweis kann dann eine Blutarmut sein. Weitere Symptome hängen meist mit den zugrunde liegenden Gefäßerkrankungen zusammen, etwa Durchblutungsstörungen in anderen Gefäßbereichen des Körpers.
Diagnose: Der Arzt setzt je nach Zustand des Patienten das jeweils geeignete Verfahren aus dem gesamten Repertoire bildgebender Techniken von der Spiegelung (Endoskopie) bis zur Gefäßdarstellung ein, um die Blutungsquelle zu sichern.
Therapie: Die Behandlung kann zum Beispiel in einer sofortigen Operation und Austausch der Prothese oder Anlegen einer Gefäßumgehung bestehen.
- Viszeralarterienaneurysma (zum Beispiel Milzschlagader): Ein Aneurysma ist eine Gefäßausbuchtung. Im Bauchraum sind die Hauptschlagader (Aorta), die Beckenarterie oder die Milzschlagader ein Aneurysma entwickeln. Ein Aneurysma der Milzarterie entsteht unter anderem infolge einer Gefäßverkalkung (Arteriosklerose), einer Gefäßentzündung oder einer chronischen Bauchspeicheldrüsenentzündung.
Symptome: Meist ist ein Aneurysma der Milzschlagader kleiner als zwei Zentimeter und verursacht keine oder kaum Beschwerden. Manchmal klagen die Betroffenen über Bauchschmerzen, Übelkeit, Blähungen: allgemeine Symptome, die viele verschiedene Ursachen haben können.
Selten kann das Aneurysma in den Magen oder den Gang der Bauchspeicheldrüse, der in den Dünndarm mündet, durchbrechen. In der Folge kann es zu verhaltenen Blutungen mit Abgang von Teerstuhl und Blutarmut oder auch zu einer lebensbedrohlichen akuten "Darmblutung" kommen.
Diagnose, Therapie: Endoskopische Untersuchungen können in diesem Fall zwar im Bauchraum vorhandenes Blut, aber nicht dessen Quelle aufzeigen. Das Aneurysma lässt sich in der Regel anhand einer CT-Angiografie mit Kontrastmittel über eine Vene erkennen oder in einer Katheter-Angiografie direkt darstellen und auch behandeln.
Dabei kann der Radiologe das Aneurysma entweder durch eine sogenannte Embolisation verschließen (Einspitzen eines speziellen Materials, welches das Gefäß blockiert) oder durch Einlegen einer Gefäßstütze (Stent) abdichten. Chirurgen versorgen betroffene Patienten mitunter auch laparoskopisch, also mittels Bauchspiegelung.
- Gefäßfehbildungen (Angiodysplasien)
Darmblutungen können auch durch Gefäßfehlbildungen wie zum Beispiel Angiodysplasien im Magen-Darmtrakt entstehen. Hier entstehen neben Erweiterungen auch Kurzschlüsse zwischen kleinen Arterien und Venen. Verschiedene Gefäßerkrankungen und Alterungsvorgänge sind mitbeteiligt, wenn die Veränderungen zunehmen und bluten.
Beim Darm geht es um Gefäße vor allem auf der rechten Seite des Dickdarms. Angiodysplasien sind nach Divertikeln (siehe Kapitel "Ursachen im Dickdarm, Mastdarm, Dünndarm") in diesem Darmbereich die häufigsten Blutungsquellen.
Die Gefäßanomalien, die teilweise unter der Darmschleimhaut liegen, können auch im Dünndarm oder Magen vorkommen. Sie bestehen unter anderem aus erweiterten, gewundenen Venen, die unterhalb und in der Darmschleimhaut liegen.
Angiodysplasien können unbemerkt bluten. Dann kann sich "verstecktes" Blut im Stuhl finden und mit einem Stuhltest auf verborgenes (okkultes) Blut nachweisbar sein. Manchmal werden sie auch nur zufällig bei einer Spiegelung des Darms oder Magens oder bei einer radiologischen Untersuchung zur Abklärung einer möglichen Darmblutung entdeckt. Sie können aber auch die Ursache sichtbarer Darmblutungen sein.
Wenn sie weder bluten noch weitere Folgen wie zum Beispiel eine therapiebedürftige Blutarmut nach sich ziehen, müssen sie nicht behandelt werden. Mögliche Behandlungswege sind nach Ausschluss anderer Blutungsursachen und bei stärkeren Blutungen endoskopisch, radiologisch oder chirurgisch.
Offenbar gibt es Überschneidungen zwischen Angiodysplasien und dem Von-Willebrand-Jürgens-Syndrom (vWS). Das ist die häufigste erbliche (selten erworbene) Erkrankung, die mit einer gesteigerten Blutungsneigung verbunden ist. Mehr dazu im Beitrag Nasenbluten.
Eine weitere, infrage kommende Erkrankung mit Gefäßfehlbildungen ist zum Beispiel der Morbus Osler (Morbus bedeutet Krankheit, Osler ist der Name einer der Ärzte, der die Krankheit 1901 in Kanada beschrieb). Verantwortlich sind verschiedene Genveränderungen.
Bei den Betroffenen sind die stellenweise fehlentwickelten, erweiterten Gefäße, auch feinste Kapillargefäße (sogenannte Teleangiektasien), an den Lippen, im Mund, an der Nasenschleimhaut, häufig auch an den Fingern als rote Pünktchen oder Knötchen erkennbar. Sie bluten leicht.
Bis zum Alter von etwa vierzig Jahren sind sie meistens voll ausgebildet. Die Blutungsneigung hängt damit zusammen, dass die erkrankten, oberflächlich in der Schleimhaut liegenden Gefäße – unter dem Druck eines durchsichtigen Spatels verschwinden sie optisch – brüchig sind und leicht platzen. Blutarmut durch Eisenmangel ist eine häufige Folge. Auch im Darm, in den Lungen, seltener im Gehirn können solche Gefäßfehlbildungen vorkommen und krankheitsrelevant sein.
Symptome: Blutungen aus Angiodysplasien im Darm kommen meistens wieder spontan zum Stillstand, neigen aber dazu, sich zu wiederholen. Sie können unbemerkt verlaufen, sich manchmal aber auch bemerkbar machen. Ein typisches Symptom bei Morbus Osler ist häufiges Nasenbluten. Oft tritt es schon im Kindesalter auf.
Diagnose: Gefäßanomalien im Darm sind angiografisch feststellbar, das heißt mit einer gezielten Computertomografie (Angio-CT). Dazu ist ein Kontrastmittel nötig. In der Regel wird eine Darmspiegelung vorgeschaltet.
Therapie: Mittels Katheterbehandlung (perkutane Embolisation) oder "Verödung" durch eine Elektro- oder Laserbehandlung lassen sich die Gefäße verschließen beziehungsweise die Blutungen zum Stillstand bringen.
Darmabschnitte mit ausgeprägten Gefäßveränderungen werden allerdings meist entfernt. Mittels weiterer Untersuchungen auch während der Operation wie Sonografie (Endosonografie) oder Spiegelung (Enteroskopie) kann der Chirurg die Veränderungen zuvor noch genauer überprüfen.
Bei Blutarmut ist eine Behandlung mit Eisen, manchmal auch eine Bluttransfusion erforderlich.
Der Ratgeber "Morbus Osler" informiert Sie näher.
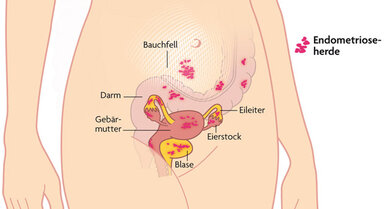
Irrläufer: Endometriose in verschiedenen Organen
© W&B/Martina Ibelherr
Was hat eine Endometriose mit dem Darm zu tun?
Endometrium ist die Fachbezeichnung für Gebärmutterschleimhaut. Bei der Endometriose, einer eigentlich gutartigen Erkrankung, findet sich derartiges Gewebe auch an Stellen, wo es nicht hingehört, zum Beispiel am Darm. Daher sind auch bei dieser Erkrankung eventuell Blutaustritte aus dem Darm möglich.
Fehlgeleitete Gebärmutterschleimhaut kann an der Gebärmutterwand (Adenomyose), an oder in der Darmwand, an den Eileitern, Eierstöcken, in der Blase, manchmal sogar auch weit weg, etwa im Bereich der Lungen, vorkommen.
Wie die Gebärmutterschleimhaut wird auch die ortsfremde Schleimhaut oft durch die im Monatszyklus aktiven weiblichen Hormone auf- und abgebaut. Wenn das Blut nicht abfließen kann, bilden sich zystenartige Gebilde, und es kann zu Entzündungen und Verklebungen kommen.
Als Ursache der prinzipiell gutartigen Erkrankung werden verschiedene Mechanismen, unter anderem eine sogenannte "Rückwärts-Menstruation", die die Streuung der Schleimhautzellen begünstigt, sowie genetischer Veranlagung diskutiert. Betroffen sind ganz überwiegend Frauen im reproduktionsfähigen Alter.
Symptome: Je nach Lage der Endometriumherde sind während der Monatsblutung (zyklisch) oder auch unregelmäßig auftretende Schmerzen typisch – häufig Bauch-, Unterleibs- und Rückenschmerzen. Die eher selten vorkommende Darmbeteiligung bei Endometriose – die sogenannte tief-infiltrierende Form mit Endometriosegewebe zwischen Darm, Scheide und Gebärmutter oder in der Darmwand – kann sich manchmal mit periodischen Darmblutungen/Blutbeimengungen im Stuhl bemerkbar machen. Periodisch heißt: im Rhythmus des Menstruationszyklus. Allerdings erreichen die Endometrioseherde selten die Darmschleimhaut, also die Innenauskleidung.
Häufig kommt es periodisch (zyklisch) zu Stuhlunregelmäßigkeiten, Blähungen und schmerzhaftem Stuhldrang. Verwachsungen können chronische Schmerzen im Bauch und Unterleib verursachen. Die Leitsymptome der Endometriose sind aber überwiegend an die weiblichen Geschlechtsorgane und ihre Hormonsteuerung gebunden. Sie bestehen in Unfruchtbarkeit, Zyklusstörungen mit unregelmäßigen und schmerzhaften Menstruationsblutungen, Schmierblutungen und Schmerzen beim Geschlechtsverkehr. Richtig ist aber auch: Viele Frauen haben wenig oder gar keine Beschwerden.
Diagnose: Der Frauenarzt zieht bei Verdacht auf eine Endometriose, die den Darm einbeziehen könnte, einen Gastroenterologen hinzu, wobei die Reihenfolge der Arztkontakte auch umgekehrt laufen kann. Das Beschwerdebild, die Anamnese (Krankengeschichte), die körperliche Untersuchung sowie die gynäkologische Tast- und Ultraschalluntersuchung – Sonografie von der Scheide und vom Mastdarm aus sowie von außen, um unter anderem die Blase zu kontrollieren – können richtungweisend sein.
Ergänzend kommen manchmal eine Enddarmspiegelung (Rektoskopie) zum Ausschluss anderer Ursachen und eine Magnetresonanztomografie (MRT) hinzu. Eine Bauchspiegelung (Laparoskopie) mit Entnahme von Gewebeproben ist im Allgemeinen notwendig, um die Diagnose zu sichern. Dabei kann der Arzt erreichbares Endometriosegewebe auch instrumentell entfernen.
Therapie: Bei der Darmendometriose kommt es immer darauf an, wo sich die Veränderungen genau befinden und welche Beschwerden vorhanden sind. Betroffene mit Endometriose und Darmbeteiligung sollten sich an ein zertifiziertes Endometriose-Zentrum wenden (Info: https://www.endometriose-vereinigung.de/zertifizierte-zentren.html).
Dort ist eine interdisziplinäre Betreuung durch Spezialisten möglich. Der Arzt gestaltet die Therapie vorrangig individuell. Dabei passt er sie so weit wie möglich dem Beschwerdebild, den Befunden und Wünschen der Patientinnen an. Das gilt zum Beispiel auch für eine Hormontherapie.
Im Einzelfall kann bei einer bestätigten Darmendometriose ein ausgedehntes Vorgehen notwendig sein. Ein Eingriff ist aber nicht immer zwingend und bringt auch nicht zwangsläufig das gewünschte Ergebnis.
Mehr Informationen über die Krankheit im Ratgeber "Endometriose".